Ремиссия артрита после эндопротезирования
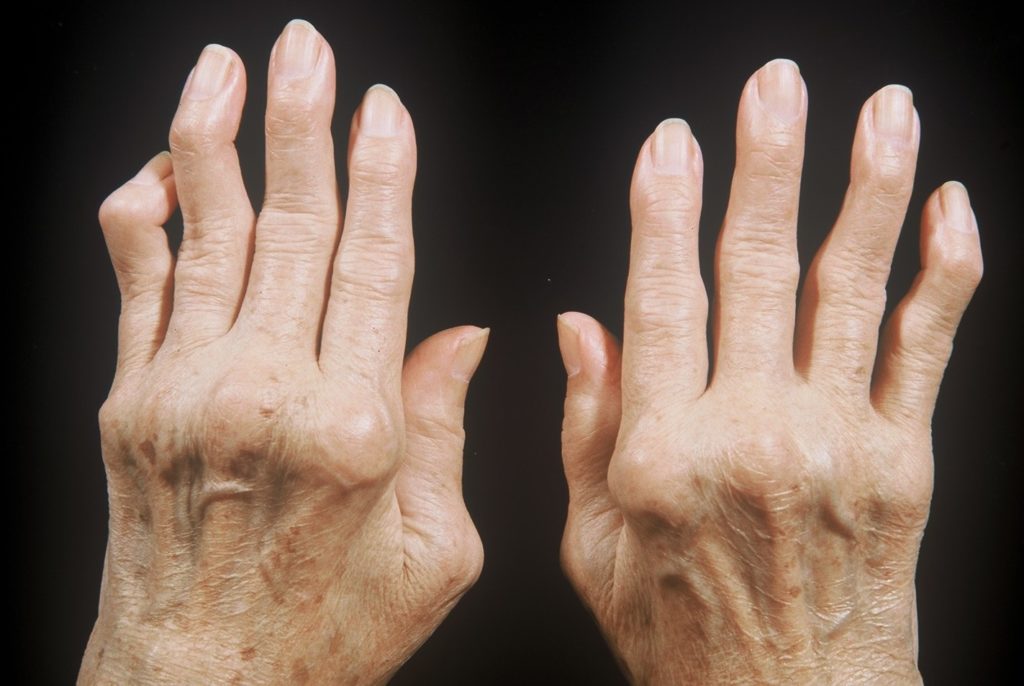
По статистике, ревматоидным артритом (РА) страдает около 1% населения планеты, причем среди женщин заболеваемость в несколько раз выше, чем среди мужчин.
Каждому восьмому пациенту с РА через 13 лет с момента манифестации болезни требуется эндопротезирование. Причиной чаще всего является недостаточная эффективность консервативного лечения, позднее назначение базисных противовоспалительных (БПВП) и генно-инженерных биологических (ГИБП) препаратов. Необходимость делать операцию может возникать и в результате высокой активности самого заболевания.
Ревматоидный артрит пальцев рук
Что такое ревматоидный артрит
Ревматоидный артрит — одно из распространенных системных заболеваний соединительной ткани. Для болезни характерно образование в организме аутоантител к синовиальным оболочкам суставов. При этом в крови пациентов обнаруживают IgM и IgG к измененному Fc участку IgG (ревматоидные факторы). Практически у всех больных выявляют повышенный уровень антител к циклическому цитруллин-содержащему пептиду — АЦЦП (anti-CCP).
Образовавшиеся антитела атакуют синовиальную оболочку суставов и вызывают развитие воспалительного процесса в ней. Со временем воспаление распространяется на периартикулярные ткани, хрящи и даже кости. Это приводит к их постепенному разрушению. Со временем пораженные суставы деформируются и перестают справляться со своими функциями. Человека начинают беспокоить сильные боли, которые тяжело поддаются лечению и со временем усиливаются.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
На начальных стадиях РА проявляется такими симптомами:
- утренняя скованность в суставах, которая исчезает в течение дня;
- незначительное повышение температуры, периодическая бессонница и отсутствие аппетита;
- появление характерных ревматоидных узелков, чаще на разгибательной поверхности локтей;
- прогрессирующие боли и деформация пораженных суставов при отсутствии лечения.
Как правило, аутоиммунное воспаление сначала поражает мелкие суставы кистей. Позже воспаляться могут крупные суставы (коленные, тазобедренные) с развитием гонартроза и коксартроза. Их поражение в дальнейшем и приводит к необходимости в хирургическом вмешательстве.
Однако ревматоидный артрит не всегда является основанием для эндопротезирования. Потребность в замене суставов часто возникает у людей с асептическим некрозом, деформирующим артрозом и остеопорозом. Эти заболевания также могут стать причиной тяжелого повреждения колена/ТБС. РА в таком случае — только сопутствующая патология, которая затрудняет выполнение операции.
Установка эндопротеза при ревматоидном артрите
Ревматоидным артритом болеют в основном женщины старше 40-50 лет. Помимо массивного разрушения суставов у таких пациенток часто выявляют сопутствующий остеопороз, для которого характерно снижение плотности костной ткани. В таких условиях надежная фиксация эндопротеза возможна лишь при использовании костного цемента. Поэтому при РА в большинстве случаев устанавливают именно цементные эндопротезы. Установку бесцементных моделей выполняют только в молодом возрасте, при хорошем состоянии костной ткани.
У пациентов с высокоактивным РА обычно выявляют массивное поражение синовиальных оболочек и разрушение костной ткани (значительное истончение стенок и дна вертлужной впадины ТБС). В таком случае в ходе операции врачам приходится выполнять тотальную синовэктомию, проводить реконструкцию вертлужной впадины и пластику костных дефектов.
На поздних стадиях РА практически у всех больных нарушается кровообращение и микроциркуляция в мягких тканях конечностей, а также повреждаются околосуставные ткани. На фоне приема лекарственных препаратов у многих пациентов наблюдается иммуносупрессия. Все это повышает риск развития инфекционных и тромбоэмболических осложнений. Поэтому при эндопротезировании у таких больных крайне важна малотравматичность операции, минимальное повреждение мягких тканей, усиленная профилактика тромбозов и инфекции.
Залогом успешного эндопротезирования при РА является снижение активности заболевания перед планируемым хирургическим вмешательством и профилактика остеопороза. Если больной не получал базисную противовоспалительную и генно-инженерную терапию, ему сначала рекомендуют пройти курс лечения. Операцию планируют лишь по достижении низкой активности болезни.
Отметим, что выполнение эндопротезирования не требует отмены базисных и гормональных препаратов перед операцией. Однако ГИБП должны быть отменены как минимум за 4-6 месяцев до хирургического вмешательства. В противном случае у больного повышается риск развития туберкулеза и других оппортунистических инфекций, в том числе антибактериальных. В какие сроки после операции возобновлять прием ГИБП — врачи определяют в индивидуальном порядке.
Степень риска при проведении операции
У пациентов с активным ревматоидным артритом риск осложнений выше, чем у тех, кто оперируется из-за деформирующего артроза или асептического некроза. Причина этого — сопутствующее РА массивное поражение синовиальных оболочек и периартикулярных тканей, грубые дефекты костей, нарушение микроциркуляции, снижение иммунитета.
Распространенные осложнения эндопротезирования при РА:
- перипротезная инфекция;
- нестабильность эндопротеза и связочного аппарата сустава;
- периостальные и перипротезные переломы;
- тромбофлебит и тромбоэмболия.
Больным с РА после операции чаще остальных требуется длительная госпитализация и сложные ревизионные операции. Примечательно, что у таких пациентов увеличиваются сроки заживления послеоперационной раны. Если в среднем после операции на колене швы снимают через 14-15 дней, то в случае с ревматоидным артритом — только спустя 16-17 дней.
Шов на коленном суставе.
Долгосрочные перспективы
Тотальное эндопротезирование позволяет полностью устранить болевой синдром, улучшить функциональные способности сустава и повысить качество жизни пациента. При отсутствии осложнений после операции больной может вернуться к активному образу жизни. Вне зависимости от возраста, хирургическое вмешательство является эффективным методом как медицинской, так и социальной реабилитации.
После эндопротезирования всем пациентам требуется периодическое рентгенологическое обследование и КТ зоны оперированного сустава. Их выполняют с целью ранней диагностики нестабильности эндопротеза.
Замена колена/ТБС не является поводом для прекращения базисной противовоспалительной, гормональной и генно-инженерной терапии. Напротив, всем пациентам требуется дальнейшее консервативное лечение с назначением адекватных доз лекарственных препаратов. Это необходимо для подавления активности заболевания и предотвращения дальнейшей деструкции суставов.
Итоги
Потребность в замене крупных суставов у больных с РА возникает в двух случаях:
- при высокой активности болезни, которая привела к тяжелому поражению коленного/тазобедренного сустава;
- при сопутствующем асептическом некрозе, деформирующем остеоартрозе и остеопорозе.
Выполнение операции при ревматоидном артрите сопряжено с рядом трудностей. Чтобы добиться хороших результатов, врачам необходимо рационально комбинировать консервативные и оперативные методы лечения. Пациентам с РА требуется назначение гормональных, базисных противовоспалительных и генно-инженерных препаратов. Также им необходима усиленная профилактика тромбоэмболических и инфекционных осложнений.
Сегодня врачи стараются использовать рациональный подход к лечению ревматоидного артрита. Он заключается в раннем назначении адекватных доз БПВП, тщательном контроле ревматолога за эффективностью лечения, своевременном подключении к терапии ГИБП. С одной стороны, это позволяет уменьшить потребность в дальнейшем эндопротезировании, с другой — снизить активность заболевания и в целом улучшить результаты хирургического лечения.
Источник
Ревматоидный артрит является мультидисциплинарным заболеванием. В настоящее время в его лечении принимают участие не только врачи терапевтического профиля, но и ортопеды, которые в последнее время чаще всего выполняют эндопротезирование суставов. Однако, артропластика, и эндопротезирование коленного сустава, как частный ее случай, имеют ряд особенностей у этой группы пациентов.
The peculiarities of knee endoprosthesis in patients with rheumatoid arthritis
Rheumatoid arthritis is a multidisciplinary disease. And now this disease is treated not only by therapists, but also by orthopedic surgeons, who recently often perform total joint replacement. However, arthroplasty, and knee replacement, as a special case of it, have a number of features in patients with rheumatoid arthritis.
Ревматоидный артрит (РА) — это одно из часто встречающихся заболеваний в ревматологии. РА страдает примерно 1% населения земного шара [2]. В России число больных составляет около 800 тысяч человек. Причем каждый восьмой больной РА (13%) через 13 лет от начала заболевания нуждается в эндопротезировании суставов. Это является следствием как недостаточной эффективности проводимой терапии с поздним назначением базисных противовоспалительных препаратов, так и высокой активности самого заболевания [1, 4].
Инвалидность при РА с самого первого момента её установления становится пожизненной, продолжаясь десятки лет, поражая людей молодого и среднего возрастов. По данным различных авторов, средний возраст инвалидов, страдающих РА, составляет 52 года [3, 7, 8]. Следует учитывать, что коленный сустав является опорным и даже умеренно выраженные нарушения его функции значительно ограничивают физическую и социальную активность пациентов. Зачастую в этой ситуации способно помочь только эндопротезирование, то есть тотальное замещение сустава искусственным. Кроме того, системный характер заболевания и хронический воспалительный процесс определяют необходимость особенной тактики ведения больных с РА в периоперационном периоде [5, 6, 9].
Материалы и методы
На клинических базах Казанского государственного медицинского университета с 2005 по 2012 годы были проведены 38 вмешательств по замене коленного суставов 34 пациентам с ревматоидным артритом. В 4 случаях были проведены операции по замене обоих коленных суставов. В качестве группы сравнения были отобраны 40 пациентов (46 суставов), которые также перенесли артропластику коленного сустава, но в связи с развитием инволютивного или посттравматического гонартроза. Обе группы были идентичны по половым и возрастным признакам.
Практически все пациенты с ревматоидным артритом перед операцией получали ту или иную антиревматическую терапию, 60% больных принимали цитостатики. В основном пациенты применяли метотрексат (74%), реже лефлуномид. Глюкокортикостероиды получали 73,4% больных. Средняя суточная доза препарата составила 5 мг. Кроме того, все больные получали НПВП. В анамнезе у 14 пациентов было применение генно-инженерных биологических препаратов (ГИБП). Оперативное вмешательство выполнялось в так называемый «холодный» период — через 4-6 месяцев после их применения.
Таким образом, практически все больные в течение заболевания не получали адекватной базисной противовоспалительной терапии для купирования воспалительного процесса, что, вероятно, привело к выраженным деструктивным изменениям в крупных суставах нижних конечностей и, как следствие, к необходимости эндопротезирования.
Динамику болевого синдрома оценивали с помощью визуально-аналоговой шкалы (ВАШ), широко применяемой в клинической практике. Оценку функциональных возможностей больных с гонартрозом проводили с помощью шкалы оценки функции коленного сустава KSS (Knee Sociaty Score [Insall J. et. al., 1989]). Оценку проводили до оперативного вмешательства, через три месяца и через год после оного.
Результаты исследования
У большинства оперированных пациентов удалось достигнуть положительного эффекта артропластики как объективного, так и субъективного. Чаще всего оперативному лечению подвергались пациенты с тяжелыми формами поражения суставов: 3-4 ст. Это приводило к усложнению хирургической техники и зачастую увеличению объема вмешательства. В ходе исследования были выявлены следующие особенности. Пациенты с ревматоидным артритом имеют более низкие исходные функциональные результаты, нежели пациенты с идиопатическим гонартрозом. Через 3 месяца после операции или лечения (период ранней послеоперационной реабилитации), в группе сравнения отмечался значительный рост среднего балла по шкале KSS, который составил 80,7±8,9 баллов. Через год после операции (период поздней реабилитации), среднее значение общего балла по шкале KSS достигло 86,5±4,3. В группе пациентов с ревматоидным артритом показатели KSS составляли 72,4±7,2, через год приближались к показателям контрольной группы — 83,6±5,7. Популяционных значений функционального состояния больных после эндопротезирования суставов удалось достичь у 11,9% (n=8) больных после артропластики, через 12 месяцев после операции их число увеличилось до 14,9% (n=10). По шкале KSS отмечалось уменьшение боли в оперированном коленном суставе: средний балл увеличился с 17,2 ±14,6 до 34,3±7,4 (р<0,001) через 3 месяца после операции и до 42,0±8,1 (р<0,001) через 12 месяцев. К 12 месяцу после эндопротезирования значительно снизилось число больных, испытывающих сильную боль в суставе и умеренную постоянную боль. При этом через 12 месяцев после протезирования выявлено увеличение числа больных, не испытывающих боли с 4% до 59,1%. (р<0,001)
Болевой синдром у пациентов с РА сохраняется и после оперативного вмешательства, что связано с поражением нескольких суставов. А также вовлечением в патологический процесс прилежащих мягких тканей, зачастую с развитием контрактур и дистрофическими процессами в мышцах. В каждой из групп были определены индивидуальные результаты по снижению болевых ощущений по ВАШ. В подавляющем большинстве случаев было зарегистрировано объективное снижение уровня боли (более чем на 13 пунктов). Только в 4 случаях (4,6%) мы столкнулись с рефрактерным болевым синдромом, когда значение ВАШ боли сохранялось на исходном уровне. Причем все эти пациенты страдали РА. В целом, эндопротезирование коленных суставов нижних конечностей у больных РА приводило к выраженному уменьшению болевого синдрома в суставах, что является одним из важных аспектов улучшения качества жизни пациентов.
В группе пациентов с РА было отмечено и большее количество осложнений, нежели у пациентов с деформирующим артрозом. Развитие инфекционных осложнений в целом наблюдалось у 3 (3,5%) пациентов после эндопротезирования коленного сустава, причем два случая наблюдались именно в группе с РА. Во всех наблюдениях был диагностирован остеомиелит, что потребовало удаление эндопротеза и применение соответствующих консервативных методов лечения с последующим проведением ревизионного эндопротезирования коленного сустава. В двух случаях у пациентов с РА были отмечены ранние поверхностные осложнения в виде воспаления мягких тканей и некроза кожи в области послеоперационной раны. Данные осложнения были успешно купированы в процессе лечения и не потребовали удаления имплантатов. Также было зарегистрировано большее количество тромбоэмболических осложнений — развитие тромбозов глубоких вен голени у пациентов с РА 3 случая (7,9% от всех вмешательств у пациентов с РА) против одного (2%) в группе с инволютивным артрозом. Это также объясняется наличием основного заболевания и применением фармацевтических препаратов, влияющих на состояние как кровотока в целом, так и состояние сосудистой стенки, в частности. Однако, следует отметить, что непрерывный прием Метотрексата или Лефлуномида в до- и послеоперационном периодах приводит к более выраженному снижению активности заболевания и улучшению функционального состояния больных РА после эндопротезирования коленных суставов, не увеличивая частоты инфекционных осложнений.
Кроме того, в послеоперационном периоде у большинства пациентов с ревматоидным артритом отмечено увеличение сроков заживления послеоперационной раны. Если средний срок снятия швов после артропластики коленного сустава составляет 14-15 дней, в данном случае период в среднем удлинялся до 16-17 дней. Однако, в большинстве случаев это не влияло на само заживление и не приводило к каким-либо воспалительным реакциям.
Клинический пример. Пациентка Ф., 63 года. Обратилась с жалобами на выраженный болевой синдром, деформацию коленных суставов, суставов кисти, невозможность ходить, отсутствие движений в коленном суставе. Болеет РА более 15 лет, базисную терапию не принимает, получает преднизалон и НПВП для снятия болевого синдрома. У ревматолога не наблюдается. Год назад обратилась в ЦРБ, где была предпринята попытка артродезирования правого коленного сустава в АВФ. Пациентка доставлена на каталке, самостоятельно не передвигается. При осмотре: грубые двусторонние деформации коленных, локтевых суставов, суставов кисти (рис. 1).
Рисунок 1. Грубая деформация коленного сустава и кисти у пациентки с РА
Выраженная разгибательная контрактура правого коленного сустава (амплитуда движений <20°) с болевым синдромом, как при пальпации суставов, так и при движениях. На рентгенограммах определяется гонартроз IV ст. (рис. 2).
Рисунок 2. Предоперационные снимки пациентки Ф. Правосторонний гонартроз IV ст.
Пациентке выполнено эндопротезирование правого коленного сустава (рис. 3).
Рисунок 3. Послеоперационные снимки пациентки Ф.
На 3 день после операции пациентка ходит по палате с помощью «ходунков» с частичной опорой на оперированную конечность. На 10 день после операции жалобы на незначительные боли в области послеоперационной раны, амплитуда движений в правом коленном суставе увеличилась до 80° (сгибание — 95°, разгибание полное).
Выводы
Тотальное эндопротезирование коленного сустава даёт возможность проводить оперативное лечение больным ревматоидным артритом независимо от их возраста и является эффективным методом медицинской и социальной реабилитации, полностью устраняющим болевой синдром и улучшающим как функциональные возможности пораженного сустава, так и качество жизни пациента.
Применение костного цемента при тотальном эндопротезировании коленного сустава у больных с ревматоидным артритом является наиболее оправданным, так как у данной группы пациентов часто наблюдаются выраженный остеопороз, протрузия мыщелков и их дефекты. Использование цемента в этих случаях обеспечивает первичную фиксацию, служит гарантом стабильности имплантата в последующем. Нарушение кровообращения и микроциркуляции тканей конечностей — неотъемлемый компонент патогенеза поздних стадий ревматоидного артрита. В связи с этим необходимо значительное внимание уделять послеоперационной профилактике тромбозов и инфекционных осложнений.
Особое внимание необходимо обратить на то, что проведение артропластики коленного сустава не требует отмены базисной терапии перед операцией, а также полного исключения гормонотерапии, хотя именно это требование подчас выдвигается пациентам в некоторых клиниках. Однако применение ГИБП является ограничением для проведения артропластики у пациентов с РА. Следует проводить вмешательство не ранее, чем через 4-6 месяцев после применения ГИБП, а в ряде случаев этот период должен быть увеличен до года.
М.А. Колесников
Казанский государственный медицинский университет
Колесников Максим Аркадьевич — ассистент кафедры травматологии, ортопедии и ХЭС
Литература:
1. Герасименко С.И, Скляренко Е.Т., Полулях М.В. и др. Ревматоидное поражение коленного сустава. Библиотека практикующего врача. — Киев, 2004. — 140 с.
2. Загородний Н.В. Ревматоидный артрит. — М.: РУДН, 1993. — 147 с.
3. Лоскутов А.Е., Siebel T., Олейник А.Е., Синегубов Д.А. Эндопротезирование при тяжелом проявлении ревматоидного артрита // Ортопедия травматология и протезирование. — № 4. — 2002. — С. 114-116.
4. Ревматические болезни. Руководство для врачей / Под ред. В.А. Насоновой, Н.В. Бунчука. — М.: Медицина, 1997. — 520 с.
5. Савенкова Н.А., Амирджанова В.Н., Макаров С.А. и др Отменять ли базисную терапию больным ревматоидным артритом перед эндопротезированием суставов? // Научно-практ. ревматология. — 2011. — № 5 — С. 46-50.
6. Archibeck M.J., Richard A. Berger, Regina M. Barden et al. Posterior Cruciate Ligament-Retaining Total Knee Arthroplasty in Patients with Rheumatoid Arthritis // The Journal of Bone & Joint Surgery. — 2001. — Vol. 83. — P. 1231-1236.
7. Gaveda K., Jablonsky M. of patellofemoral joints after total knee replasment with polyethylene patellar articular surface in osteoarthritis and rheumatoid arthritis // Journal of Orthopaedics and Traumatology. — 2000. — Vol. 1. — Р. 79-82.
8. Morteza M., Amar S. Ranawat, Chitranjan S. Ranawat Ten-Year Follow-up of a Rotating-Platform, Posterior-Stabilized Total Knee Arthroplasty // J. Bone Joint Surg. Am. — 2012. — Vol.94, № 5. — P. 426-432.
9. Trieb K., Schmid M., Stulnig T. et. al. Long-term outcome of total knee replacement in patients with rheumatoid arthritis // Joint Bone Spine. — 2008. — Vol. 75. — P. 163-166.
Источник
