Рентген плечевого сустава при артрите
Рентгенологические изменения при плече-лопаточном периартрите и его эпидемиология. Артрит плечевого суставаЧто касается различных рентгенологических изменений, то частота их весьма варьирует. По нашим данным, при хроническом периартрите рентгенологически установленные изменения в области сумок или большого бугорка плеча и акромиального отростка ключицы определяются в 60% наблюдений. Периартриты с этой точки зрения могут быть разделены на три группы: Плече-лопаточный периартрит следует отличать от воспаления плечевого сустава (омартрита), хотя на практике артриты плечевого сустава встречаются реже. При артрите плечевого сустава больные испытывают боли при давлении в области наружно-верхней стенки подкрыльцовой впадины и между дельтовидной и большой грудной мышцами. Пальпация этих отделов при периартрите, наоборот, безболезненна. В отличие от периартрита, при артрите плечевого сустава болезненны все движения плеча. Кроме того, при артрите рефлекторная мышечная контрактура заставляет лопатку следовать за любым движением в суставе, а при периартрите лопатка сопутствует движениям плеча только при отведении более чем на 40—45—50°.
При болях в области плечевого сустава (особенно левого), к тому же иррадиирующих, не следует забывать и о возможности отраженных болей, присущих стенокардии, холециститу и другим заболеваниям грудной и брюшной полости. В подобных случаях боли не связаны с объемом движений, и последние не приводят к усилению болей. От шейного и плечевого плексита плече-лопаточные периартриты отличаются отсутствием выраженной болезненности при давлении на точки плечевого сплетения и отсутствием чувствительных и рефлекторных расстройств со стороны верхней конечности. Возможны сочетания плече-лопаточного периартрита и плечевого плексита. Мужчины и женщины заболевают плече-лопаточным периартритом почти одинаково часто. Однако при обследовании определенных профессиональных групп, в зависимости от полового состава последних, могут преобладать больные одного пола, а иногда все больные оказываются женщинами (например, сад-чицы и съемщицы кирпича, ткачихи, ровничницы и т. д.) или мужчинами (например, кузнецы, судосборщики, обрубщики и т. д.). Среди наших 237 больных было 98 мужчин и 139 женщин.
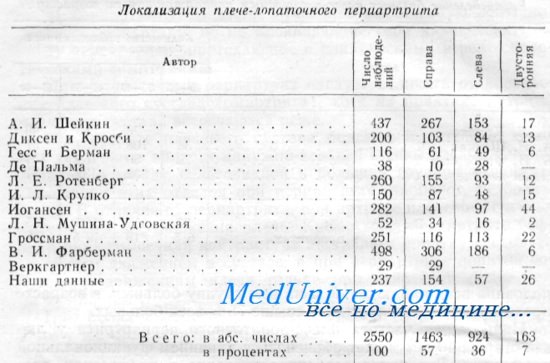
Плече-лопаточным периартритом, по данным большинства авторов, обычно заболевают в возрасте 40—50 лет. Заболевание периартритом в возрасте до 30—35 лет встречается относительно редко, а в возрасте до 25 лет весьма редко. Если в возрасте до 40 лет заболевание встречается менее чем в четверти всех случаев, то на одно лишь десятилетие между 40 и 50 годами приходится половина всех наблюдений, а на всю группу больных, в возрасте превышающем 40 лет, падает свыше 75% всех больных. Наибольшая частота плече-лопаточного периартрита у людей старше 40 лет может объясняться влиянием функциональной перегрузки. Это имеет особенное значение в профессиях, требующих значительной функциональной нагрузки плечевого пояса. Изменения в связочно-сухожильном аппарате верхненаружного квадранта плечевого сустава начинаются нередко в возрасте 20—25 лет, и к 40—45 годам они становятся вполне выраженными. Изменения в периартикулярных тканях часто сопровождаются и деформирующим артрозом плечевого сустава. В приведенной таблице обращает на себя внимание то обстоятельство, что только в 7% случаев имеется двусторонний периартрит. Из 26 наших больных, страдавших двусторонним периартритом, только у 9 заболевание началось одновременно или «почти» одновременно, а у остальных сначала заболела правая рука, а через некоторое время и левая. При этом больные, страдавшие двусторонним плече-лопаточным периартритом, сами отмечали, что вторая рука заболела после большей ее нагрузки, необходимой для компенсации заболевшей. Обострения хронического периартрита и рецидивы его чаще наблюдаются в холодное время года. Однако при опросе наших больных не удалось установить достоверной и определенной связи между временем года и началом заболевания. — Также рекомендуем «Работа как причина болей в плече. Лечение плече-лопаточного периартрита» Оглавление темы «Плече-лопаточный периартрит и эпикондилит плеча»:
|
Источник
Артрит – это воспалительный процесс, затрагивающий не только суставы, но и организм в целом. Код по МКБ 10 М13 с подкодами. Симптоматика его схожа с другими распространенными заболеваниями суставов. Требуется дифференциальная диагностика. Существует множество видов суставных заболеваний. Встречаются они настолько часто, что ошибки при диагностике составляют до 30% случаев. От врача требуются глубокие знания принципов клинического обследования пациентов, что позволяет сузить круг предполагаемых заболеваний и в конце концов установить точный диагноз. Артрит плечевого сустава – тяжелая патология, которая, в случае несвоевременного обращения за медицинской помощью, может привести к полному ограничению подвижности плеча и невозможности обслуживать себя самостоятельно. Встречается она часто, особенно у людей, перешагнувших рубеж в 40 лет.
Содержание:
- Причины
- Общие симптомы
- Симптомы ревматоидного артрита
- Рентгенологические симптомы
- Рентгенологические симптомы по степеням
- Диагностика
- Профилактика
Причины
Почему возникает артрит врачи до сих пор точно не могут сказать. Среди предполагаемых причин:
- наследственный фактор;
- аутоиммунная природа заболевания;
- инфекционная природа (гнойная форма патологии)
Артрит плеча также может возникнуть на фоне старой травмы – посттравматическая форма патологии. Это характерно для людей, которые занимаются спортом, например, метанием чего-то тяжелого (диска, ядра), большим теннисом (плечелопаточный периартрит), либо работой, которая проходит в неудобном положении и с повышенной нагрузкой на плечо – маляры, отделочники, грузчики.
На заметку. В возрасте 50+ возможно возникновение остеоартрита на фоне возрастного износа хрящевой ткани.
Общие симптомы
Симптоматика зависит от вида патологии. Однако существуют и общие признаки артрита:
- припухлость;
- болезненность при пальпации;
- боль при любом движении – активном или пассивном;
- тугоподвижность;
- мышечная атрофия (заметно при визуальном осмотре).
Важно. У больного с артритом плечевого сустава могут наблюдаться передние подвывихи из-за развивающейся слабости суставной сумки. Часто поражаются оба плеча – правое и левое.
Воспаление затрагивает не только синовиальную оболочку плечевого сустава, но и дистальную треть ключицы. Результатом становится бурсит плеча. Страдают от воспаления синовиальные влагалища и мышцы плечевого пояса, шеи, грудной клетки.
Симптомы ревматоидного артрита
Наиболее опасным из всех видов артрита считается ревматоидный. Пациенты с такой патологией живут в среднем на 10-15 лет меньше.
Ревматоидный артрит – тяжелое системное заболевание, сопровождающееся множеством тяжелых осложнений и сопутствующих патологий:
- Быстрое снижение массы тела – до 20 кг за полгода.
- Синдром хронической усталости – быстрая утомляемость, упадок сил, общее недомогание на фоне стабильно повышенной температуры тела (до 40° при болезни Стилла у взрослых), тахикардии и неустойчивости пульса. Состояние может держаться до нескольких месяцев.
- Миалгии мышц плеча, предплечья, переходящие в миозиты.
- Сухость и истончение кожных покровов над очагом воспаления, подкожные кровоизлияния и мелкие очаги некроза на фоне развивающегося васкулита (воспаление сосудистой стенки и ее дальнейшее разрушение).
- Ревматоидные узелки в области плеча. Они безболезненны, подвижны либо прочно соединены с костью или сухожильной пластинкой (апоневрозом). При диагностике необходима дифференциация от подагрических тофусов, холестериновых узелков при ксантоматозе, узелков Гебердена при остеоартрозе. В период ремиссии «шишки» могут полностью исчезать.
- Ревматоидный васкулит – диагностируется в 20% случаев.
- Периферическая лимфаденопатия поражает до 60% больных с ревматоидной формой артрита.
- Увеличение селезенки (спленомегалия) – встречается у 30% больных ревматоидным артритом.
- Анемический синдром. Как правило наблюдается анемия хронического воспаления.
- Заболевания легких – плевриты, хронический интерстициальный пневмонит, ревматоидные узелки в легких. Также могут наблюдаться альвеолит и острый пневмонит. Перечисленные патологии встречаются почти у половины больных ревматоидным артритом.
- Патологии сердечно-сосудистой системы – миокардиты, эндокардиты, выпотные перикардиты, аортиты. Некоторые заболевания провоцируются противоартритным лечением, в частности регулярным и длительным приемом НПВП – инсульт, инфаркт миокарда, артериальная гипертензия, хроническая сердечная недостаточность. Патологии сердечно-сосудистой системы, возникающие на фоне течения ревматоидного артрита сокращают жизнь больных на 10-15 лет.
- Поражение почек встречается у четверти больных. Это амилоидоз, иммунокомплексный гломерулонефрит, а также патологии, возникшие на фоне лекарственной терапии – острый и хронический интерстициальный нефрит. У некоторых больных развивается нефротический синдром, который приводит к развитию хронической почечной недостаточности и уремии.
- Патологии органов желудочно-кишечного тракта, возникающие на фоне длительного приема НПВП, выявляются более чем у половины больных. Это язвы желудка и 12-перстной кишки, желудочные кровотечения. У больных наблюдаются метеоризм, тошнота, ухудшение аппетита. Поражение печени по типу аутоиммунного гепатита, быстро трансформирующееся в цирроз, возникает при активной форме васкулита.
- Поражение органов зрения – иридоциклиты, ириты (при ювенильном артрите), эписклериты, сухой кератоконъюнктивит (если ревматоидный артрит сочетается с синдромом Шегрена).
- Поражение нервной системы выражается в в периферических полинейропатиях. Больные ощущают жжение в пальцах, онемение, мурашки. Затрагивается и вегетативная нервная система, что выражается в чрезмерной потливости, нестабильности температуры тела (пониженная или повышенная).
- Эндокринные нарушения – аутоиммунные тиреоидиты, гипотиреоз.
Рентгенологические симптомы
Важную роль в диагностике артрита любой этиологии играет рентген. Важно, чтобы врач, изучающий снимок, был компетентным. В противном случае больному будет поставлен неверный диагноз и назначено неправильное лечение. Важно не упустить время, не дать заболеванию перейти в хроническую форму, не дать человеку стать беспомощным инвалидом.
Симптомы артрита, которые видны на рентгеновском снимке:
- Костные деформации – заострения краев суставных поверхностей, неровность контуров, утолщение или истончение кости
- Эрозии – поражается как гиалиновый хрящ, покрывающий суставную головку, так и кость – в местах, где она не защищена хрящевой прослойкой.
- Сужение суставной щели. По рентгеновскому снимку можно установить степень артрита. На первой степени сужение минимальное, на третьей суставная щель практически отсутствует.
- Вывихи и подвывихи
- Остеопороз (снижение плотности костной ткани). Наблюдается в околосуставной области, но может быть и генерализованным.
- Изменения в мягких тканях – утолщения и уплотнения. Это самый ранний симптом артрита, видимый на рентгене. Он же является косвенным показателем развития синовита. Изменения в мягких тканях редко выявляются на рентгене. Для такой диагностики лучше подойдет магнитно-резонансная томография.
- Анкилоз (сращение костей) – наблюдается при четвертой степени артрита плечевого сустава. Суставная щель на рентгене не просматривается. Кости как бы «спаяны» между собой.
- Остеолиз («растворение» костной ткани без ее замещения – снижение количества остеобластов на фоне увеличения остеокластов). При артрите исчезает головка кости (эпифиз).
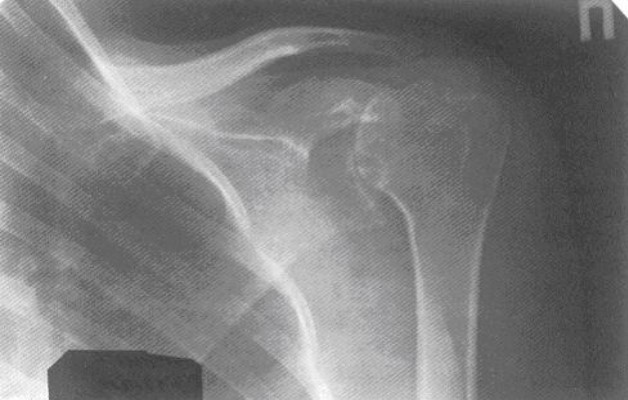
Рентгенологические симптомы по степеням
Выделяют 4 степени артрита. Симптомы нарастают постепенно, как по ощущениям, так и на рентгеновском снимке:
- 1 степень – околосуставной остеопороз слабо выражен. Незначительное сужение суставной щели.
- 2 степень – хорошо выраженный околосуставной остеопороз. Значительное сужение суставной щели. Единичные эрозии. Небольшая костная деформация суставных площадок.
- 3 степень – выраженный остеопороз, еще большее сужение суставной щели, множественные эрозии, сильные костные деформации. Возможен подвывих и вывих плечевого сустава.
- 4 степень – к околосуставному остеопорозу присоединяется распространенный (не всегда). Обширная эрозия, сильные костные деформации, субхондральный остеосклероз. Наблюдается сращение суставных поверхностей (анкилоз). Остеофиты явно выражены.
На заметку. Из-за сильных костных деформаций, которые возникают в процессе прогрессирования артрита, его часто называют деформирующим. Хотя это в полной мере можно отнести лишь к поражению мелких суставов кистей и стоп.
Диагностика
Кроме рентгена в двух плоскостях врач отправляет больного сделать УЗИ сустава и МРТ. Обязательно сдается анализ крови на ревмопробу.
При любых неприятных ощущениях в суставе, а также изменении общего состояния – частые головные боли, скачки температуры без выраженного инфекционного процесса – нужно обратиться к врачу. По статистике терапевты крайне редко ставят диагноз артрит, поэтому дополнительно запишитесь на прием к хирургу и / или ревматологу.
Если «схватить» артрит плеча в самом начале, когда нет никаких костных деформаций и эрозий, можно спасти ситуацию и «законсервировать» болезнь, не дать ей перейти в хроническую форму. При 3 и 4 степени мало что можно сделать. Ситуацию спасет операция по замене головки плечевого сустава. Но нужно понимать, что полностью функционировать, как раньше, рука уже не будет.
Профилактика
Лучшей профилактикой всех суставных патологий плеча и артрита в частности является регулярная, правильно рассчитанная физическая нагрузка. Объясняется все просто. При движении улучшается кровоснабжение сустава, нормализуется ток лимфы, уходят мышечные спазмы. Синовиальная жидкость вырабатывается в нормальном количестве, имеет хорошее качество – она не густая, омывает сустав, позволяя ему плавно двигаться в разные стороны.
Среди других мер профилактики можно назвать:
- защиту плеча от переохлаждения;
- исключение из жизни или максимально возможную минимизацию стресса;
- правильное питание – диета должна включать только полезные продукты, полностью исключаются жирное, соленое, острое, жареное, фаст фуд, газированные сладкие напитки.
Ставить диагноз «артрит плеча» должен только врач. Внимательно слушайте свой организм. Обращайтесь в поликлинику при первых неприятных симптомах. Только так можно приостановить развитие патологии и ввести ее в стойкую длительную ремиссию.
Источник
Артрит – распространенное заболевание, которое быстро прогрессирует. Без своевременного лечения оно способно привести к инвалидности. Для постановки точного диагноза назначается комплекс исследований. Рентген при артрите помогает определить не только наличие патологии, но и ее стадию.
В каких случаях назначается рентген сустава
Рентген кистей рук при ревматоидном артрите
Рентген – методика исследования, которая не требует повреждений кожных покровов пациента. Метод позволяет получить снимок исследуемой части тела.
Рентгенологическое исследование назначается в следующих случаях:
- При любых травмах, в том числе вывихах и переломах.
- При хромоте.
- При частичной или полной потере подвижности конечностей.
- При наличии дискомфортных или болевых ощущений.
Рентген для диагностики артрита назначается при наличии следующих симптомов:
- Симметричное поражение суставов.
- Появление припухлостей и покраснений.
- Скованность движений.
- Усиление болевого синдрома в ночное время.
- Появление ревматоидных узлов.
- Деформация конечностей.
Рентген проводится не только в целях диагностики артрита, но и для выявления других проблем, связанных с суставами.
Противопоказания к исследованию
Беременность – единственное серьезное противопоказание
Беременность – единственное серьезное противопоказание для проведения рентгенологического исследования. Это обуславливается тем, что рентгеновские лучи отрицательно влияют на развитие плода.
Кроме этого, проведение рентгена не рекомендуется в следующих случаях:
- При наличии кровотечений.
- Людям, у которых повышена чувствительность к йоду.
- При туберкулезе.
- При тяжелых заболеваниях почек и печени.
- При наличии патологий эндокринной системы.
- При повышенном сахаре в крови.
Вышеперечисленные причины не являются прямым противопоказанием. Если рентгенологическое исследование необходимо, то оно проводится, не смотря на данные состояния.
Рентгенологические признаки артрита
Рентген суставов стоп при артрите
Признаки артрита на рентгене зависят от стадии заболевания. На начальных этапах не всегда удается поставить верный диагноз, опираясь лишь на рентген. В этих случаях необходимы дополнительные диагностические меры.
Рентген позволяет оценить степень повреждения суставов, и насколько сильно прогрессирует патологический процесс. Поэтому будет ли виден артрит на рентгене, зависит от стадии заболевания.
1 стадия
Признаки артрита на 1 стадии на снимке практически не выражены. В этом случае патология имеет лишь минимальные клинические проявления, которые не отображаются на рентгенограмме.
Диагноз ставится на основании симптоматики и дополнительных диагностических мер. Жалобы на ноющие боли в суставах, отечность и дискомфорт могут говорить о начале развития ревматоидного артрита. Но стоит учитывать, что такую же симптоматику имеет остеопороз. Околосуставной остеопороз виден на рентгенограмме.
2 стадия
На 2 стадии ревматоидного артрита заболевание приобретает более выраженные клинические проявления. Рентгенография суставов позволяет рассмотреть уменьшение сочленений кости и другие проявления патологии:
- Появление эрозий на поверхности хряща. На 2 стадии эрозии единичны.
- Снижение минеральной плотности ткани.
- Появление отечности суставной полости.
На этом этапе у пациента усиливается симптоматика артрита. Боли в суставах становятся интенсивными, боль не купируется без использования нестероидных противовоспалительных средств. Прогрессирует скованность движений.
На второй стадии признаки поражения суставов становятся заметны
3 стадия
Данная стадия артрита имеет уже типичную клиническую картину. Кроме вышеперечисленных проявлений, диагностируемых на 1 и 2 стадии, наблюдается ярко выраженная деформация суставов и формируется подвывих.
Рентген на 3 стадии ревматоидного артрита позволяет рассмотреть следующие изменения:
- Прогрессирует остеопороз, суставная щель становится крупнее в размерах.
- Эрозии приобретают множественный характер.
- Подвывихи суставов заметны на снимке, особенно ярко проявляются на мелких суставах.
На данной стадии к симптомам добавляются воспаление сосудов на ногтевой пластине, нейропатия и плевриты. Болевой синдром не купируется приемом медикаментов, в некоторых случаях могут потребоваться инъекции с обезболивающим препаратом.
4 стадия
Ревматическое заболевание на 4 стадии является необратимым. На данном этапе появляется большая вероятность появления осложнений.
На рентгенограмме специалист видит все ту же клиническую картину, что и на 3 стадии. Существует лишь одно отличие – появление анкилозов. Анкилоз – это необратимое сращение между поверхностями суставов. Щель между суставами уменьшается или исчезает совсем.
Пациент замечает следующие изменения:
- Болевые ощущения могут появляться как при движении, так и в состоянии покоя. Боль высокой интенсивности.
- Значительно ограничены движения по причине деформации суставов.
- При появлении анкилозов движения становятся практически невозможными.
Данные признаки появляются в среднем через 10 лет от начала прогрессирования патологии. Современные методики исследования позволяют диагностировать заболевание на ранней стадии, что значительно упрощает процесс лечения.
Принципы лечения на различных стадиях
Лечение ревматоидного артрита курсами массажа
Не существует стандартной схемы лечения артрита, которая бы подходила каждому пациенту. При назначении терапии врач опирается на симптоматику патологии, возраст пациента и его общее состояние. Рентгенологическое исследование является обязательным, так как оно помогает точно определить стадию заболевания. От стадии будет зависеть принцип лечения.
Особенности лечения на 1 стадии:
- Ограничить физическую нагрузку и подъем тяжестей. Разрешается выполнять специальный комплекс упражнений ЛФК для ускорения процесса лечения. Время гимнастики не должно превышать 40 минут.
- Людям, которым тяжело выполнять комплекс упражнений, необходимо ежедневно уделять 30 минут для пешей прогулки.
- Лечение подразумевает профилактические меры, так как затруднительно точно подтвердить наличие артрита.
- При повреждениях коленного сустава рекомендуется носить бандаж.
- Рекомендуется заниматься плаванием, но не перегружать организм физической нагрузкой.
- Медикаментозные препараты на этой стадии не назначаются. При сильном болевом синдроме разрешается принимать обезболивающие средства.
Начальная стадия заболевания подразумевает постоянное наблюдение у врача. Необходимо регулярно проводить диагностическое обследование, чтобы контролировать прогрессирование патологии.
Особенности лечения на 2 стадии:
- Терапия основывается на базисном лечении. Препараты назначаются врачом с учетом всех индивидуальных особенностей пациента.
- Дополнительно к базисным препаратам рекомендован прием фолиевой кислоты.
- Промежуток между обследованиями не должен превышать 6 месяцев.
- Для купирования болевых ощущений назначается прием НПВС.
- В обязательном порядке необходимо выполнять физические упражнения, которые помогут избежать осложнений и притормозить прогрессирование ревматоидного артрита.
- Некоторым пациентам назначается санаторное лечение, в которое входят физиопроцедцры, грязевые ванны и бальнеотерапия.
- Для снятия болевых и дискомфортных ощущений, а также избавления от отечности рекомендован курс массажа.
Если лечение на 2 стадии начато своевременно, то это поможет остановить дальнейшее прогрессирование патологии или добиться полного выздоровления.
Особенности лечения на 3 стадии:
На 3 стадии не всегда удается добиться выздоровления. Лечебные меры направлены на то, что бы остановить дальнейшее развитие артрита.
- Лечебная физкультура, пешие прогулки и физиолечение также необходимы, как и на предыдущих стадиях.
- При сильном болевом синдроме, который не купируется нестероидными противовоспалительными средствами, назначают препараты группы глюкокортикостероидов.
- Препараты из базисной группы подбираются индивидуально, на 3 стадии их дозировка может быть увеличена.
- Возможно назначение гормональных медикаментов, которые принимаются как перорально, так и вводятся инъекционно.
- Стойкие деформации являются показанием для оперативного вмешательства.
- В тяжелых случаях целесообразен прием генноинженерных биологических медикаментов.
При достижении ремиссии обязательны регулярные обследования, а также соблюдение всех профилактических мер.
Особенности лечения на 4 стадии:
Последняя стадия является самой тяжелой, добиться полного выздоровления практически невозможно. На этой стадии все меры направлены на достижение стойкой ремиссии и предотвращение осложнений.
- Лечение базисными препаратами подразумевает увеличение дозировки.
- Глюкокортикостероиды вводятся инъекционно в сами суставы. Это позволяет избавиться от болевого синдрома.
- В некоторых случаях при сильной боли рассматривается вопрос об использовании наркотических обезболивающих.
- Физиотерапевтические меры принимаются регулярно, без перерывов.
- При возможности крупные суставы заменяют на протезы.
- Начало лечения проводят в условиях стационара.
На последней стадии артрит способен принести серьезные осложнения, в редких случаях возможна инвалидность. Своевременное обследование и лечение поможет избежать этих проблем. Даже при переходе заболевания в стадию ремиссии лечение не отменяют, возможна корректировка дозировки препаратов.
Источник