Рентгеновские снимки при подагре
Подагра — проявление нарушений обмена пуринов, сопровождающихся повторными острыми артритами, отложением уратов в околосуставных мягких тканях и поражением почек, включая нефролитиаз, при обязательном повышении уровня уратов в крови (при рН 7,4 98 % мочевой кислоты находится в крови в виде мононатриевой соли).
Этиология и патогенез
Мочевая кислота образуется на заключительном этапе обмена пуринов при окислении пуриновых оснований экзогенного и эндогенного происхождения — гуанина, гипоксантина и аденина. Важную роль в регуляции синтеза мочевой кислоты играет внутриклеточное содержание 5-фосфорибозил-1-пирофосфата, а также активность ряда ферментов, участвующих в обмене пуринов.
Депо мочевой кислоты в организме составляет примерно 1000 мг и ежедневно пополняется в основном благодаря синтезу нуклеопротеидов de novo (примерно 600 мг), а также поступлению их с пищей. Концентрация мочевой кислоты в жидкостях организма отражает баланс между скоростью ее продукции и выведения. 2/3 образующейся мочевой кислоты выделяется почками, 1/3 — через желудочно-кишечный тракт, где она разрушается бактериями. В норме в крови у мужчин концентрация уратов не превышает 0,07 г/л, у женщин — 0,06 г/л. Увеличение урикемии приводит к образованию перенасыщенного раствора и создает условия для выпадения кристаллов. Если уровень мочевой кислоты в крови постоянно превышает 0,10 г/л, то риск острой атаки подагры составляет 90 %. Для развития подагры имеет значение не только высокий уровень уратов в крови, но и снижение их растворимости, наблюдающееся при низких значениях рН и температуры (например, в области периферических суставов). Концентрация уратов в крови у мальчиков и девочек, не достигших полового созревания, одинаково низка — в среднем около 0,03-0,04 г/л. В последующем она возрастает, в большей степени у мужчин. У женщин уровень мочевой кислоты в крови увеличивается в период менопаузы. Полагают, что возрастные и половые различия урикемии обусловлены почечным клиренсом мочевой кислоты, на который оказывают влияние эстрогены и андрогены.
По эпидемиологическим данным частота гиперурикемии в популяции составляет 2-18 %, а заболеваемость подагрой — 0,2-0,35 случаев на 1000 населения. Подагра развивается при продолжительном сохранении упорной гиперурикемии, поэтому чаще встречается у взрослых мужчин (пик заболеваемости в 50 лет).
Гиперурикемия возникает в результате увеличения продукции мочевой кислоты и снижения ее экскреции.
Причины гиперурикемии:
1. Повышение продукции мочевой кислоты:
а) уменьшение активности гипоксантингуанинфосфорибозилтрансферазы (синдром Леша- Найхана);
б) повышение активности 5-фосфорибозил-1-пирофосфатсинтетазы;
в) неустановленные молекулярные нарушения;
г) увеличение скорости кругооборота пуринов (лимфопролиферативные заболевания, миеломная болезнь, талассемия, гемолитические анемии, полицитемия и др.);
д) недостаточность глюкозо-6-фосфатазы (гликогеноз I типа).
2. Снижение выведения мочевой кислоты:
а) острая и хроническая почечная недостаточность;
б) лекарственная терапия (тиазидовые диуретики и др.);
в) хроническая интоксикация свинцом;
г) повышение продукции молочной кислоты при употреблении алкоголя, интенсивной физической (мышечной) нагрузке, голодании;
д) первичный гиперпаратиреоидизм;
е) гипотиреоидизм.
У определенного числа больных в развитии подагры играют роль оба механизма. При увеличении синтеза мочевой кислоты ее экскреция с мочой после 5-дневной диеты с ограничением пуринов превышает 600 мг в сутки. У большинства больных первичной подагрой причина гиперпродукции мочевой кислоты остается неизвестной, а развитие заболевания, по-видимому, контролируется различными генами. Редкими причинами гиперурикемии являются недостаточность гипоксантингуанинфосфорибозилтрансферазы (синдром Леша — Найхана) и повышенная активность 5-фосфорибозил-1-пирофосфатсинтетазы, которые наследуются сцепленно с Х-хромосомой. Вторичная гиперурикемия наблюдается при ускорении кругооборота нуклеиновых кислот у больных лимфопролиферативными заболеваниями, гемолитической анемией, истинной полицитемией, раком, талассемией и др. Особенно часто уровень мочевой кислоты в крови повышается при активном лечении больных лимфомой, лейкозами; гиперурикемия нередко выявляется при псориазе.
Гиперурикемия часто является результатом уменьшения выведения мочевой кислоты почками вследствие уменьшения клубочковой фильтрации, повышения реабсорбции или снижения секреции в канальцах. Нарушение выведения мочевой кислоты может быть первичным и вторичным. Гиперурикемия осложняет лечение многими лекарственными веществами, прежде всего мочегонными средствами (особенно тиазидовыми), а также этамбутолом, производными салициловой кислоты, никотиновой кислотой и др. Экскреция мочевой кислоты снижается у больных ОПН и ХИН, хотя клинические проявления подагры у таких больных наблюдаются редко. Секрецию мочевой кислоты в канальцах угнетают органические кислоты, уровень которых повышается в организме при голодании, лактат-ацидозе, кетоацидозе. Определенное значение в развитии гиперурикемии имеет уменьшение объема внеклеточной жидкости (при кровотечении, надпочечниковой недостаточности, нефрогенном несахарном диабете) и другие механизмы.
Клиника
Хотя уровень мочевой кислоты в крови повышается уже в юношеском возрасте, однако клинические симптомы обычно появляются у мужчин в возрасте 40-50 лет. Развитию основных проявлений подагры предшествует длительная бессимптомная гиперурикемия, которую иногда обнаруживают случайно или при обследовании родственников больных подагрой. Г. А. Захарьин четко описал людей, у которых может развиться подагра — «хорошего сложения, излишнего питания и с хорошим пищеварением, хорошо кушающие и телесно недеятельные».
Основное проявление подагры, давшее название этой болезни, — суставной синдром, прежде всего внезапно развивающийся острый артрит. Провоцирующими факторами являются прием алкоголя, переедание, травма (в том числе оперативные вмешательства), потеря жидкости (в бане, во время работы в жарком климате), прием мочегонных и других лекарственных средств, острые инфекции, инфаркт миокарда, голодание. Наиболее часто наблюдается моноартрит с поражением большого пальца стопы, реже — полиартрит с вовлечением голеностопных, коленных, локтевых, лучезапястных и других суставов.
Особенностью подагрического артрита является резчайшая боль в суставе, которая появляется внезапно в ранние утренние часы («с пением петухов»). При осмотре пораженный сустав припухлый, имеется яркая гиперемия кожи вокруг него что симулирует рожистое или гнойное воспаление, особенно в связи с наличием лихорадки, лейкоцитоза, увеличения СОЭ. Острый подагрический артрит очень ярко описан крупнейшим английским клиницистом Т. Сиденхемом: «Боль подобна боли при вывихе… Затем появляется озноб, дрожь и небольшая лихорадка… Со временем боль нарастает, становится грызущей, давящей, сжимающей… Прикосновение постельного белья, сотрясение пола при ходьбе другого человека вызывает усиление болей. Ночь проходит в пытке, без сна, в метании». Симптомы острого воспаления обычно исчезают через несколько дней, реже — недель. В течение ближайшего года у большинства больных артрит рецидивирует, хотя возможны и длительные перерывы между приступами, в процесс вовлекаются новые суставы, постепенно развиваются их деформация и тугоподвижность.
Рецидивирующие артриты нередко сопровождаются образованием тофусов — отложением уратов в околосуставных тканях, хрящах, синовиальной оболочке. В типичных случаях тофусы локализуются на ушных раковинах, локтевой поверхности предплечья, в области пяточного сухожилия. Тофусы похожи на ревматоидные узелки, однако в отличие от них могут изъязвляться, при этом выделяется мелоподобная пастообразная масса, содержащая мочевую кислоту. Иногда тофусы инфицируются. При длительном существовании тофусов развиваются необратимые изменения костной ткани — кистевидное разрежение и лизис. Хроническая подагра с тофусами нередко характеризуется сравнительно мягким течением и редкими приступами артрита.
Рано начатое лечение заболевания не только препятствует образованию тофусов, но и способствует их обратному развитию.
Прогноз чаще всего определяется наличием поражения почек — гиперурикемической нефропатии. До появления гемодиализа ХПН была причиной 25 % смертных случаев цри подагре. Выделяют несколько вариантов гиперурикемической нефропатии: 1) острая уратная; 2) хроническая уратная; 3) нефролитиаз. Острая уратная нефропатии развивается при внезапном массивном поступлении уратов в кровь, которое приводит к выпадению их в канальцах и даже мочеточниках. Обструкция канальцев сопровождается ОПН. В отличие от ОПН другой природы при острой уратной нефропатии гиперурикемия сочетается с гиперурикозурией. Острая уратная нефропатия нередко осложняет активную химиотерапию лейкозов (синдром «распада опухоли»), наблюдается после тяжелой физической нагрузки, при рабдомиолизе.
Хроническая уратная нефропатия характеризуется прогрессирующим поражением интерстициальной ткани почек в результате отложения кристаллов уратов — микротофусов. Основные симптомы — небольшая протеинурия, микрогематурия и снижение концентрационной функции почек, наблюдающееся задолго до появления азотемии. Со временем развивается прогрессирующая ХПН. Следует учитывать, что гиперурикемия и гиперурикозурия могут вызвать функциональные и структурные изменения в почках и при отсутствии других клинических проявлений подагры. Определенную роль в повреждении интерстициальной ткани почек играют иммунные нарушения — активация антигенных свойств базальной мембраны канальцев. Выделение группы больных интерстициальным нефритом или латентным гломерулонефритом, сопровождающихся нарушением пуринового обмена, имеет несомненное практическое значение для выработки рациональных подходов к лечению.
Камни в почках образуются у 20 % больных подагрой в результате повышенной экскреции мочевой кислоты с мочой. Развитию нефролитиаза спбсобствует высокая кислотность мочи. При наличии экскреции мочевой кислоты более 1100 мг/сут частота нефролитиаза достигает 50 %. При подагре учащаются также случаи образования камней, содержащих кальций.
Подагра нередко сочетается с ожирением, артериальной гипертензией, дислипидемией, ИБС.
Диагноз и дифференциальный диагноз
При наличии приступов острого артрита, тофусов и нефролитиаза у тучного мужчины среднего возраста заподозрить подагру нетрудно. Течение хронического подагрического артрита может напоминать таковое при РА. Основное значение в диагностике имеет выявление гипериурикемии. Следует определять также суточную экскрецию мочевой кислоты, которая может быть как сниженной, так и повышенной. При остром подагрическом артрите в синовиальной жидкости обнаруживают кристаллы уратов. Диагностическое значение имеет также эффективность колхицина, действие которого при подагрическом артрите сравнивают с действием нитроглицерина при стенокардии.












Источник

Актуальные вопросы рентгенологической диагностики болезней суставов. Взгляд ревматолога
Наиболее часто встречаемые ошибки, совершаемых при проведении рентгеновского обследования при ревматических заболеваниях. Часто встречаемые рентгенологические признаки поражения суставов и их интерпретации. Анализ опыта работы на консультативном ревматологическом приеме в областной клинической больнице.
 Триполка Светлана Анатольевна, к.м.н., доцент кафедры терапии, ревматологии и клинической фармакологии ХМАПО, КУОЗ «ОКБ ЦЭМП и МК»
Триполка Светлана Анатольевна, к.м.н., доцент кафедры терапии, ревматологии и клинической фармакологии ХМАПО, КУОЗ «ОКБ ЦЭМП и МК»
Общие сведения
В подавляющем большинстве случаев после анализа жалоб, анамнеза и данных осмотра больному поставлен тот или иной предварительный диагноз заболевания суставов и позвоночника. Однако, в последующем, он нуждается в подтверждении диагноза с помощью дополнительных методов исследования: инструментальных, лабораторных, реже морфологических. Золотым стандартом диагностики суставной патологии остается рентгенологическое исследование. Рентгенография представляет собой важный инструмент не только для диагностики того или иного артрита или артроза, но и для оценки прогрессирования заболевания и эффективности терапии.
Значительной части из обратившихся в областную больницу больных рентгенографическое исследование уже было проведено в лечебных учреждениях районов области и требовало интерпретации в условиях областной больницы. Необходимо отметить, что врачи терапевтической практики нередко руководствуются описательными составляющими рентгеновских снимков (протоколами), предоставляемыми им рентгенологами, и самостоятельно не оценивают те или иные рентгенологические изменения.
И хорошо, если эти протоколы готовит рентгенолог, подготовленный по вопросам артрологии и вертебрологии, но, исходя из собственного клинического опыта, зачастую в описании рентгенограмм рентгенологи не детализируют тех специфических изменений, которые позволяют ревматологу или терапевту провести дифференциальную диагностику изменений в суставах. В заключении рентгенолога достаточно частой является формулировка «признаки артрозаартрита», однако, для каждого вида артритов согласно данным литературы можно выделить свои специфичные признаки, позволяющие определить его нозологическую принадлежность.
Поэтому в данной статье хотелось бы остановиться на наиболее часто встречаемых ошибках, совершаемых при проведении рентгеновского обследования при ревматических заболеваниях и некоторых наиболее важных и часто встречаемых рентгенологических признаках поражения суставов и их интерпретации.
Самые частые ошибки рентгенолога
Анализируя опыт работы на консультативном ревматологическом приеме в областной клинической больнице, среди наиболее часто встречаемых ошибок при использовании рентгеновского метода диагностики хотелось бы выделить следующие:
- Неправильно выбранный объем обследования
- Неправильная укладка пациента при выполнении рентгенологического обследования
- Неправильная трактовка полученных результатов
Первым этапом рентгенологического обследования для врача общей практики должен бытьправильный выбор области исследования для ее проведения, а именно такой, рентгенологические изменения в которой наиболее информативны для диагностики того или иного заболевания.
К примеру, при повторных атаках подагрического артрита клиническая симптоматика в виде боли и отечности может быть наиболее выражена в голеностопных суставах, а плюсне-фаланговые суставы могут оставаться интактными, и частой ошибкой является проведение больному рентгенографии голеностопных суставов, которая в данной ситуации малоинформативна. Аналогичная тактика и в ситуации с подозрением на реактивный спондилоартрит или периферическую форму анкилозирующего спондилоартрита с поражением голеностопных суставов. Патогномоничные рентгенологические изменения необходимо выявлять в крестцово-подвздошных сочленениях и позвоночном столбе, а рентгенологических изменений в периферических суставах, особенно в начальной стадии болезни, может не быть.
Нужно отметить, что в целом проведение рентгенографии голеностопных суставов из-за ее крайне низкой информативности нужно проводить редко и по строгим показаниям в случаях изолированного поражения одного голеностопного сустава и подозрении на специфическую (туберкулезную, гонококковую) природу артрита. Этот дефект влечет за собой необоснованную лучевую нагрузку и дополнительные материальные затраты для больного при проведении повторных необходимых для уточнения диагноза исследований.
Чтобы помочь врачу терапевту правильно определиться с выбором зоны исследования, в качестве примера может помочь следующая таблица (Смирнов А.В., 2005 г.).
Таблица
Необходимый минимум рентгенологических обследований при ревматических болезнях
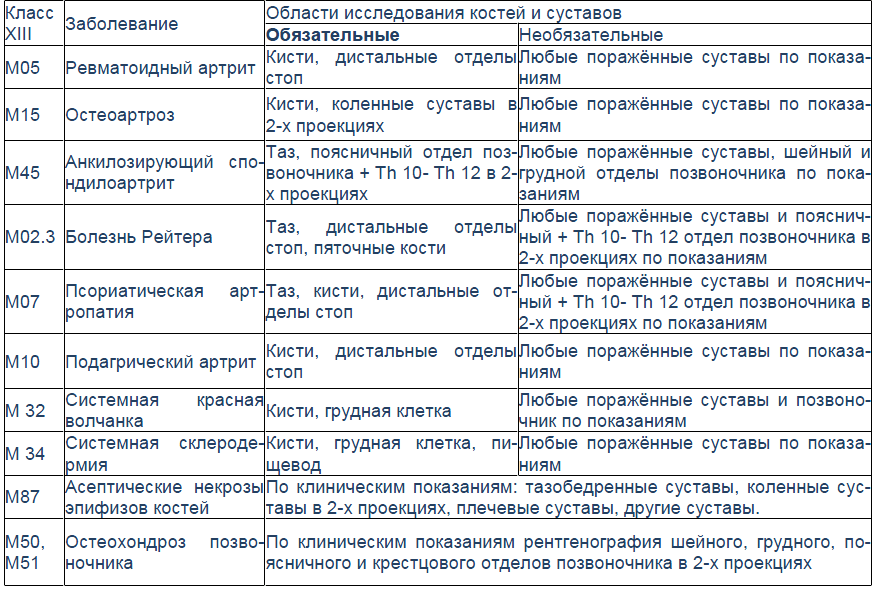
Зона обследования
Также хотелось обратить внимание на неправильно выбираемую зону обследования. Например, зачастую при наличии односторонних клинических изменений в одном пястно-фаланговом или плюсне-фаланговом суставе врачи ограничиваются рентгенографией исключительно этой области. Однако, именно характер патологических изменений в обеих кистях, их локализация и распространённость, анализ того какие группы суставов изменяются в самом начале заболевания должны обязательно учитываться при оценке рентгенограмм для того, чтобы правильно интерпретировать полученные данные и провести дифференциальный диагноз между различными ревматическими заболеваниями. Поэтому в ревматологической практике для уточнения диагноза необходимо проводить по показаниям либо прямую сравнительную рентгенограмму кистей с захватом лучезапястных суставов либо прямую сравнительную рентгенограмму стоп.
Исходя из нашего опыта, результаты рентгенографии нередко могут зависеть от техники и правильного позиционирования объекта съемки. В настоящее время требованием всех протоколов исследований является соблюдение максимально унифицированных условий проведения рентгенограмм кистей и стоп. Так для общей оценки поражения суставов необходимо снимать обе кисти или стопы на одной пленке, обязателен захват лучезапястного сустава. Требования к расположению пациента при рентгенографии кистей и стоп изложены в соответствующих руководствах по рентгенологии. Врачу общей практики при направлении к рентгенологу обязательно необходимо указывать, что больной направляется на сравнительную рентгенограмму кистей в прямой проекции с захватом лучезапястных суставов или на прямую сравнительную рентгенограмму стоп.
Наконец важным моментом является трактовка полученных результатов. О наиболее часто встречающихся в практике терапевта суставных синдромах и наиболее характерных рентгенологических изменениях, присущих им, в продолжении данной статьи.
Рентген мелких суставных кистей
Наиболее информативным и обязательным практически при всех проявлениях суставного синдрома является проведение рентгенологического обследования мелких суставов кистей и стоп, поэтому хотелось бы остановиться на патогномоничных изменениях, характерных для того иного проявления артрита, происходящих именно в кистях или стопах.
Для подагрического артрита характерно преимущественное поражение дистальных отделов стоп с преобладанием изменений в области I плюсне-фаланговых сочленений, реже изменения выявляются в мелких суставах кистей. При остром подагрическом артрите рентгенологические изменения, как правило, отсутствуют. Поэтому речь идет об изменениях, характеризующих хроническую стадию болезни. Типичным для хронического подагрического артрита является обнаружение узловых образований (тофусов) в костях в виде кистовидных просветлений и участков повышения плотности мягких тканей в области фаланг пальцев кистей и стоп. Деструкция костной ткани в виде эрозий, часто выявляемая при хроническом течении подагры, локализуется в основном на краях эпифизов костей и в дальнейшем распространяется на центральные отделы суставов.
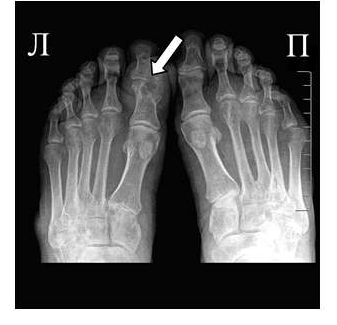 Рис. 1
Рис. 1
Эрозии при подагрическом артрите имеют округлую или овальную форму, часто со склеротическим ободком. Склеротический ободок вокруг внутрисуставного тофуса создает типичный для подагрического артрита симптом «пробойника» (см. рис. 1).
В отличие от ревматоидного артрита и полиостеоартроза ширина суставной щели при подагре обычно сохраняется в норме даже в поздних стадиях заболевания. Также для хронической стадии, в отличие от ревматоидного артрита, не характерен остеопороз. Таким образом, I плюснефаланговый сустав наиболее характерная локализация при подагрическом артрите.
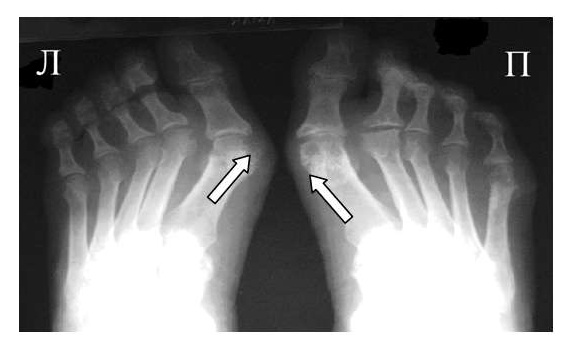 Рис. 2 Симптом «пробойника» в головках плюсневых костей обеих стоп в сочетании с вальгусной девиацией I плюсне-фаланговых суставов
Рис. 2 Симптом «пробойника» в головках плюсневых костей обеих стоп в сочетании с вальгусной девиацией I плюсне-фаланговых суставов
Эрозии часто обнаруживаются в верхней и медиальной части плюсневой головки и часто в сочетании с вальгусной девиацией суставов. Типичным является асимметричность изменений (рис. 2).
Одним из главных отличительных признаков ревматоидного артрита (РА) от других заболеваний является симметричность изменений мелких суставах кистей и стоп, которые становятся суставами-«мишенями» в первую очередь и поэтому именно эти области изучаются для определения стадии заболевания. Наиболее часто используемой в повседневной практике рентгенологической классификацией является деление ревматоидного артрита на стадии по Steinbrocker в различных модификациях.
Основные симптомы
Основными рентгенологическими симптомами РА являются следующие: остеопороз, кистовидные просветления костной ткани (кисты), сужение суставной щели, эрозии суставов, костные анкилозы, деформации костей, остеолиз, вывихи, подвывихи и сгибательные контрактуры суставов. Рентгенологическая диагностика развернутых стадий РА, исходя из нашей практики, как правило, затруднений не вызывают.
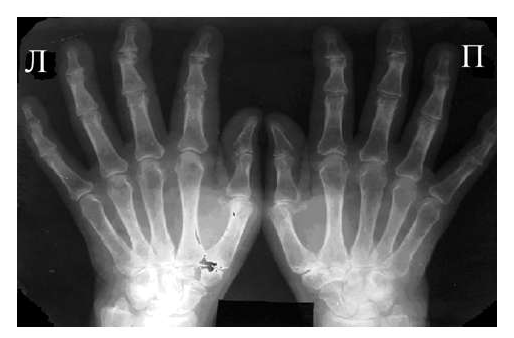 Рис. 3 Сочетание ревматоидного артрита и остеоартроза
Рис. 3 Сочетание ревматоидного артрита и остеоартроза
Большинство ошибок встречаются при начальных стадиях, особенно при начале РА в пожилом возрасте и сочетании его с остеоартрозом (см. рис. 3). В этом случае для подтверждения диагноза РА и предупреждению случаев его гипердиагностики служит выявление симметричных эрозий в типичных для ревматоидного артрита суставах (запястья, плюснефаланговые, пястно-фаланговые).
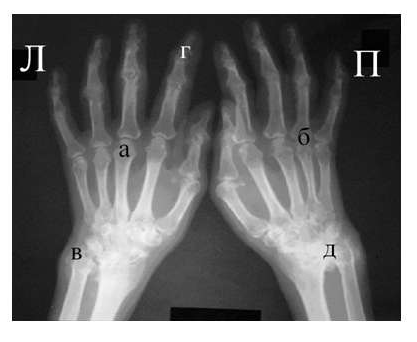
 Рис. 4. Изменения кистей при ревматоидном артрите (а остеопороз, бсужение суставных щелей, в кистовидные просветвления, г костные эрозии, д анкилозирование)
Рис. 4. Изменения кистей при ревматоидном артрите (а остеопороз, бсужение суставных щелей, в кистовидные просветвления, г костные эрозии, д анкилозирование)
Необходимо также помнить, что, как правило, при РА эрозии не предшествуют околосуставному остеопорозу, кистам и сужению суставных щелей. Имеет место последовательность развития стадий РА (см. рис. 4), в отличие от эрозивных артритов другого генеза (псориатического, серонегативного)
Костные анкилозы выявляются только в суставах запястий и во 2-5-м запястно-пястном суставах, редко в лучезапястных и суставах предплюсны. Никогда анкилозы не формируются в межфаланговых суставах кистей и стоп, в первых запястно-пястных и плюснефаланговых суставах. Анализируя сроки появления основных рентгенологических проявлений наиболее типичным по нашим данным и по данным других авторов [LandeweR.] является появление первых симптомов РА (околосуставного остеопороза и кистовидных просветлений) через несколько месяцев (до года) от начала заболевания, эрозии выявляют на 2-3 год от начала заболевания.
Какое значение для врача клинициста имеет скорость рентгенологической прогрессии у конкретного пациента? Выраженность деструкции в мелких суставах кистей и стоп является наиболее объективным маркером прогрессирования РА и/или недостаточной эффективности терапии, а появление эрозий в мелких суставах конечностей в первый год заболевания является предиктором неблагоприятного варианта развития болезни. Связь между скоростью нарастания деструкции и выраженностью и стойкостью воспалительной активности РА показана во многих исследованиях. Необходимо отметить, что у конкретного больного динамика рентгенологических изменений представляет собой не линейный процесс, а включает в себя эпизоды замедления и ускорения, связанные в том числе, и с активностью заболевания.
Для псориатического артрита, также поражающего мелкие суставы кистей, отличительным признаком от РА является отсутствие стадийности, поражение суставов, как правило, несимметрично, частые проявления артрита без околосуставного остеопороза, являющегося патогномоничным для РА. Изолированное поражение дистальных межфаланговых суставов кистей при отсутствии изменений в других мелких суставах кистей, осевое поражение 3-х суставов одного пальца.
 Рис. 5 Множественный остеолиз и деструкции эпифизов костей с разнонаправленными деформациями суставов при псориатическом артрите.
Рис. 5 Множественный остеолиз и деструкции эпифизов костей с разнонаправленными деформациями суставов при псориатическом артрите.
При развернутой картине болезни деструкция концевых фаланг (акроостеолиз) и чашеобразная деформация проксимальной части фаланг пальцев кистей вместе с концевым сужением дистальных эпифизов симптом «карандаш в колпачке» (рис. 5), множественный остеолиз и деструкции эпифизов костей с разнонаправленными деформациями суставов (мутилирующий артрит).
Часто при псориазе рентгенологические проявления в мелких суставах кистей и стоп сочетаются с воспалительными изменениями крестцово-подвздошных сочленений сакроилиитами, обычно двусторонними асимметричными или односторонними.
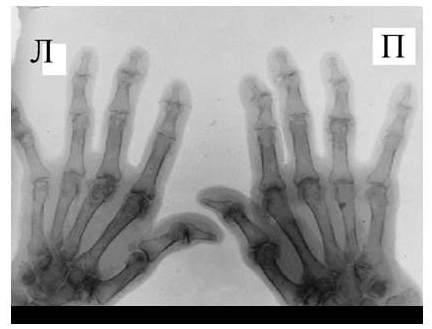 Рис. 6 Сужение суставной щели, остеофиты и субхондральный остеосклероз, кистовидные просветления костной ткани, костные дефекты (псевдоэрозии), деформации эпифизов костей при остеоартрозе.
Рис. 6 Сужение суставной щели, остеофиты и субхондральный остеосклероз, кистовидные просветления костной ткани, костные дефекты (псевдоэрозии), деформации эпифизов костей при остеоартрозе.
Среди обязательных диагностических критериев для верификации остеоартроза необходимо выделить сужение суставной щели, наличие остеофитов и субхондрального остеосклероза, вспомогательными являются кистовидные просветления костной ткани, костные дефекты (псевдоэрозии), деформации эпифизов костей (рис. 6), подвывихи и вывихи суставов, синовиты и обызвествленные хондромы.
Оценка рентгенологических стадий остеоартроза проводится по критериям, предложенным J.Kellgren, J. Lawrence в 1957 году.
Для серонегативных спондилоартритов более типичным является наличие эрозий суставных поверхностей в дистальных отделах стоп.
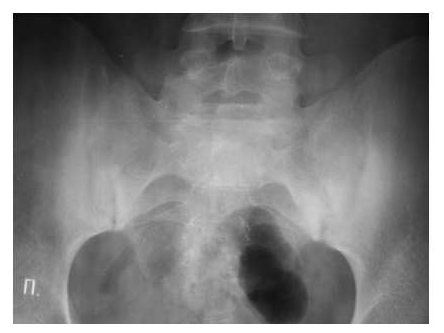 Рис. 7. Двусторонний сакроилиит у больного серонегативным спондилоартритом.
Рис. 7. Двусторонний сакроилиит у больного серонегативным спондилоартритом.
Околосуставной остеопороз в отличие от РА выявляется только в острую стадию артрита. Одна из основных локализаций, где развиваются костные пролиферации — это краевые отделы крестца и подвздошных костей (рис. 7).
Наиболее частыми проявлениями болезни Рейтера являются асимметричные артриты проксимальных межфаланговых суставов кистей (чаще 1 пальца), плюснефаланговых и проксимальных межфаланговых суставов, в отличие от псориатического артрита, поражающего дистальные межфаланговые суставы. Изолированные выраженные изменения в межфаланговом суставе 1-го пальца стопы предполагают в первую очередь диагноз реактивного спондилоартрита (болезни Рейтера) или псориатического артрита. Поражения пяточных костей обнаруживаются у 25-50%. Ахиллобурсит с наличием жидкости в слизистой сумке проявляется на боковой рентгенограмме пяточной кости затемнением, расположенным между верхней частью пяточной кости и ахилловым сухожилием. Таким образом, для диагностики и дифференциальной диагностики артритов принципиальное значение имеет раннее выявление патологических изменений в костях (кисты, эрозии). Выбор зоны для первичного обследования должен быть индивидуален, но рентгенография кистей или стоп является наиболее обоснованной, потому что позволяет наиболее рано и достоверно отличить изменения, характерные для того или иного заболевания суставов.
Источник
Источник
