Ревматоидный артрит и цистит

Жигалов С.А., Марасаев В.В.
Введение. Ревматоидный артрит (РА) хроническое системное заболевание соединительной ткани с поражением суставов по типу симметричного эрозивно-деструктивного полиартрита и многочисленными внесуставными проявлениями. Распространенность РА составляет около 0,7%. Ежегодная заболеваемость — приблизительно 0,02% населения. По данным разных авторов поражение почек при РА встречается с различной частотой от 35 до 73% [1,2]. Течение ревматоидной нефропатии носит прогрессирующий характер с развитием нефросклероза и снижением количества функционирующих нефронов, формированием хронической почечной недостаточности.
Развитие системных проявлений предопределяет тяжесть и неблагоприятный прогноз заболевания. Наличие любой стадии хронической болезни почек (ХБП) является независимым фактором риска кардиоваскулярных осложнений [3,4], предопределяющие преждевременную летальность при РА [5,6].
Развитие нефропатий при РА имеет многофакторный характер, что рождает многообразие их клинических и морфологических вариантов при незначительных и неспецифических изменениях в анализах мочи. РА предполагает развитие лекарственной нефропатии, АА-амилоидоза, гломерулонефрита [7].
Последние, как правило, имеют длительное малосимптомное течение, и проявляются в виде незначительных и неспецифических изменений в анализах мочи и зачастую не имеют должной и своевременной интерпретации. Мочевой синдром это клинико-лабораторное понятие, которое включает в себя протеинурию, гематурию (эритроцитурию), лейкоцитурию. Он является важнейшим и наиболее постоянным признаком поражений почек. Наличие мочевого синдрома в рамках современного представления о ХБП служит маркером почечного повреждения и одним из ее критериев. Таким образом, выявление повреждения почек на ранних этапах позволило бы своевременно проводить коррекцию терапии, тем самым влиять на прогноз.
В имеющейся литературе, исследования, касающиеся данной проблемы, немногочисленны и их данные часто противоречивы, что позволяет говорить об актуальности исследования.
Цель исследования — изучить распространенность мочевого синдрома (МС) и его структуру в когорте пациентов с ревматоидным артритом.
Материалы и методы. Проведен анализ встречаемости мочевого синдрома 248 больных РА, проходивших лечение в ревматологическом отделении ГБУЗ Ярославской области «Областная клиническая больница» в 2010 году. В исследование были включены все потупившие больные РА. Оценивались течение основного заболевания и сопутствующая патология. Диагноз достоверного РА ставили на основании критериев американской ревматологической ассоциации (АРА) [8]. Исследовали клинический анализ крови, мочи (по показаниям проводилась проба мочи по Нечипоренко, суточная протеинурия), ультразвуковое исследование почек. Функция почек оценивалась по показателям скорости клубочковой фильтрации (СКФ), которые рассчитывали по формуле MDRD, уровню мочевины и креатинина крови. Иммунологическое исследование включало определение С-реактивного белка (СРБ), ревматоидного фактора (РФ), циркулирующих иммунных комплексов (ЦИК). Стадия заболевания определялась по Steinbrocker. Для оценки активности использовался индекс DAS 28: 0 (ремиссия) — DAS 28 меньше 2,6; 1 (низкая) — DAS 28 от 2,6 до 3,2; 2 (средняя) — DAS 28 от 3,2 до 5,1; 3 (высокая) — DAS 28 больше 5,1.
Анализировали течение основного заболевания и сопутствующую патологию. Больные РА были разделены на две группы. Первую составили больные РА без клинически значимой сопутствующей патологии (n=124). Вторую — пациенты с РА имевшие: сердечно-сосудистые заболевания (артериальная гипертензия, ишемическая болезнь сердца, атеросклероз периферических сосудов), n=106, различные заболевания почек (хронический пиелонефрит, мочекаменная болезнь, аномалии развития почек), n=12, и сахарный диабет, n=6. Всего 124 пациента. Группу контроля составили 102 человека репрезентативных по возрасту и не имеющих заболеваний, потенциально влияющих на функциональное состояние почек. Критерием диагностики МС были: протеинурия более 0,3 г/л, эритроцитурия ≥2-х эритроцитов в поле зрения, лейкоцитурия ≥2 в поле зрения у мужчин, и ≥5 в поле зрения у женщин.
Статистический анализ полученных данных проводился с помощью программы STATISTICA версия 6.0. Анализ соответствия вида распределения признака закону нормального распределения проводился с использованием критериев Колмогорова-Смирнова и Шапиро-Уилка. Для описания нормально распределенных количественных признаков было использовано среднее значение признака и среднее квадратичное отклонение. Для описания признаков, распределение которых отличалось от нормального указаны медиана, нижний и верхний квартили. Для сравнения 2-х групп использовался непараметрический метод Манна-Уитни.
Сравнение 2-х групп по качественному признаку проводилось с использованием критерия Χ2 по методу Пирсона с поправкой Йетса, точного критерия Фишера. Ассоциации качественных признаков проверялись с помощью метода Χ2 по методу Пирсона. Различия и взаимосвязи между признаками считали достоверными при p<0,05.
Результаты. Характеристика пациентов основной группы представлена в табл. 1. Средний возраст пациентов 39,2±10,8 года. Подавляющее большинство составили женщины 85% (210/248).
Большинство пациентов получали терапию метотрексатом (МТ): 91% (225/248) человек. Остальные 9% (23/248) человека на момент госпитализации не получали базисную терапию. Глюкокортикостероиды (ГКС) принимали 38% (94/248) человека. В постоянном приеме нестероидных противовоспалительных препаратах (НПВП) нуждались 90% (223/248) пациента. Из них неселективные НПВП принимали 66% (147/223) человек, селективные — 34% (76/223) человек. Не получали НПВП — 10% (25/248) человек.
В качестве системных проявлений были зарегистрированы: ревматоидные узелки, сетчатое леведо, сенсомоторная полинейропатия, анемия, генерализованная амиотрофия.
Таблица 1. Характеристика больных ревматоидным артритом
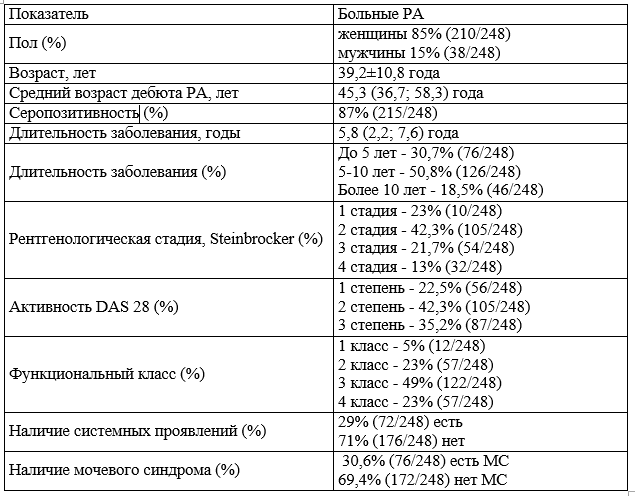
Структура МС в первой группе больных РА имела следующий вид: протеинурия (П) — 0,8% (1/124), эритроцитурия (Э) — 16% (20/124), лейкоцитурия (Л) — 2,1% (3/124), одновременное появление протеинурии и эритроцитурии (П+Э) — 0,8% (1/124), протениурии и лейкоцитурии (П+Л) — 0% (0/124), лейкоцитурии и эритроцитурии (Л+Э) — 9% (11/124), протеинурии, эритроцитурии и лейкоцитурии (П+Э+Л) — 0,8% (1/124) (рис. 1).
МС во второй группе был представлен следующим образом: П — 2,5% (3/124), Э — 20% (25/124), Л — 3,3% (4/124), П+Э — 0% (0/124), П+Л — 1,6% (2/124), Л+Э — 2,5% (3/124), П+Э+Л — 1,6% (2/124) (рис. 2).
Рис. 1. Структура мочевого синдрома в 1-й группе
Рис. 2. Структура мочевого синдрома во 2-й группе
Патология общего анализа мочи в группе контроля была представлена П — 0% (0/106), Э — 2,8% (3/106), Л — 1,9% (2/106), П+Э — 0% (0/106) П+Л — 0% (0/106), Л+Э — 0,9% (1/106), П+Э+Л — 0% (0/106) (рис. 3).
Рис. 3. Структура мочевого синдрома в группе контроля
Таким образом, мочевой сидром в группе больных с ревматоидным артритом без сопутствующей патологии был определен у 29,8% (37/124), в группе ревматоидного артрита с сопутствующей патологией у 31,4% (39/124) и группе контроля у 5,6% (6/106).
При сравнении полученных относительных частот было показано, что встречаемость мочевого синдрома не имела статистического различия в первой и во второй группах больных РА, (р=0,6), но достоверно отличалась в сравнении с группой контроля (р=0,001).
При сравнении критерием Χ2 по методу Пирсона достоверного различия в структуре первой и второй групп выявлено не было р=0,5.
Таким образом, можно предполагать, что именно наличие РА является фактором, провоцирующим появление мочевого синдрома. Влияния сопутствующей патологии на частоту встречаемости и структуру мочевого синдрома у больных с РА выявлено не было.
Хочется отметить, что в структуре мочевого синдрома превалировала эритроцитурия, как самостоятельно, так и в сочетании с другими показателями.
Для выявления факторов ассоциированных с МС был проведен анализ группы больных с РА без сопутствующей патологии.
При сравнении групп пациентов имеющих МС и без МС было отмечено, что группы достоверно отличались по основным иммунологическим показателям (уровням РФ, ЦИК, СРБ) (табл. 2).
Таблица 2. Иммунологические показатели у больных РА в группе больных без сопутствующей патологии

При изучении встречаемости повышения иммунологических показателей выявлено, что превышение верхней границы референсных значений для ЦИК в группе больных с МС статистически выше, чем в группе без МС 72% (26/36) и 43% (38/88) соответственно, р=0,003. Повышение уровня РФ в группе с МС было достоверно выше, чем в группе без него 95,8% (34/36) и 63% (55/88), р=0,0003. Повышение уровня СРБ в группе с МС составило 90% (32/36) против 64% (56/88) в группе без него, р=0,005. Таким образом, видна отчетливая связь между наличием мочевого синдрома и иммунологическими показателями, отражающими активность основного заболевания.
При изучении влияния активности заболевания на мочевой синдром показано, что встречаемость третьей степени активности в группе больных с МС была достоверно выше, чем в группе без МС (табл. 3).
Таблица 3. Активность РА у больных в группе больных без сопутствующей патологии

При изучении частоты развития системных проявлений сравниваемых групп отмечено, что в группе больных РА имеющих МС системные проявления регистрировались в 42% (15/36) против 23% (20/88) в группе без МС, р=0,03. Не отмечено статистического различия между средними величинами таких показателей как возраст больных 48,8±14, 47,0±11 соответственно, (р=0,55), длительность болезни 4,5 (2,1; 10,5) и 7,2 (2,3; 15,0) соответственно, р=0,2 и дебютом заболевания 46,1 (31,0; 51,2) и 38,5 (27,7; 48,6) соответственно, р=0,25.
При построении таблиц сопряженности и анализе с помощью критерия Χ2 по методу Пирсона выявлено, что МС не ассоциировался со стадией заболевания (р=0,11), ранним дебютом заболевания (до 35 лет), (р=0,12), приемом метотрексата (р=0,3), нестероидных противовоспалительных средств (НПВС) (р=0,23), глюкокортикоидов (р=0,6), селективностью НПВС (р=0,19).
Анализ функционального состояния почек у больных с РА выявил следующее: СКФ более 90 мл/мин/1,73м2 зарегистрирована у 52% (131/248) пациентов, СКФ в диапазоне от 60 до 89 мл/мин/1,73м2 была у 38,4% (95/248) (что соответствует 2 ст. ХБП), у 8,8% (22/248) — менее 60 мл/мин/1,73м2 (что соответствует 3 ст. ХБП).
При этом частота встречаемости нарушений СКФ была ассоциирована с наличием сопутствующей патологии, влияющей на функциональное состояние почек (p<0,001). В то же время, частота встречаемости различной СКФ существенно не зависела от рентгенологической стадии и функционального класса. При сравнении относительных частот было выявлено, что среди больных с сопутствующей патологией снижение СКФ менее 60 мл/мин/1,73м2 регистрировалось статистически чаще, чем среди пациентов без заболеваний сердечно-сосудистой системы и почек 13% (16/124) и 4,8% (6/124) соответственно, p<0,02.
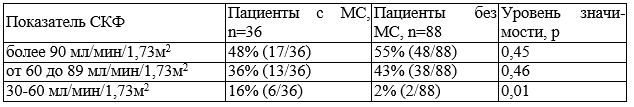
Для выявления взаимосвязи мочевого синдрома и снижения СКФ была проанализирована группа больных РА не имеющих сопутствующих заболеваний (n=124). Показано, что в группе с наличием МС встречаемость СКФ менее 60 мл/мин/1,73м2 статистически превышает такой показатель в группе без МС (табл. 4).
Таблица 4. СКФ у больных РА в зависимости от наличия мочевого синдрома
Обсуждение. При анализе полученных данных было показано, что распространенность мочевого синдрома среди больных РА достаточно велика и составляет около трети всех пациентов (30,6%). При этом наличие сопутствующей патологии достоверно не влияла на частоту его встречаемости, что вероятно, позволяет говорить о РА, как о причине появления МС. Увеличение частоты встречаемости МС почти в два раза при наличии системных проявлений РА, свидетельствует в пользу данного утверждения. Таким образом, наличие МС при РА может служить ранним маркером повреждения почек и служить «отправной точкой» для дальнейшего обследования.
Источник

Боль, припухлость и болезненность некоторых суставов могут быть признаками ревматоидного артрита – серьезного аутоиммунного заболевания. Есть ряд признаков, которые помогут выявить эту проблемы на ранней стадии.
Ранняя диагностика любого хронического заболевания помогает в эффективном лечении этого состояния и улучшении качества жизни в долгосрочной перспективе. Ревматоидный артрит, которым страдают более миллиона россиян, важно начать лечить как можно раньше. Выявление болезни на самых ранних стадиях может помочь вам отсрочить прогрессирование болезни. Контроль над заболеванием помогает избежать инвалидности и деформации суставов, которые могут быть результатом длительного лечения.
Но определить ревматоидный артрит не всегда просто.
Обычно он сопровождается несколькими характерными симптомами, но они не всегда есть, могут быть могут быть неопределенными или неспецифическими. Их могут ошибочно отнести к другим воспалительным или аутоиммунным состояниям.
Что такое ревматоидный артрит

Это аутоиммунное заболевание, при котором защитные силы организма (иммунная система) ошибочно атакуют собственные клетки организма, а не чужеродных вирусы, микробы. Это приводит к сильной воспалительной реакции во всем теле. При ревматоидном артрите эта реакция, как правило, сосредоточена в определенных суставах, что может привести к целому ряду первых признаков.
1. Скованность суставов
Жесткость некоторых суставов, особенно при пробуждении утром и попытках ходить, может быть ранним признаком ревматоидного артрита. Эта жесткость, скованность обычно проходит в течение часа или чуть более, быстро улучшается при движении. Этот признак контрастирует с другим типом скованности, который испытывают пациенты с остеоартритом. При этом состоянии большинство пациентов обычно просыпаются, чувствуя себя вполне подвижными, но жесткость суставов ухудшается по мере того, как сустав используется в течение дня.
2. Боль внутри суставов и болезненность вокруг
Помимо жесткости, человек также может испытывать болезненность, дискомфорт или боль в пораженных суставах, вызванные усилением воспаления в суставе. Эта боль может быть весьма мучительной у некоторых людей с ревматоидным артритом, особенно когда болезнь находится в активном или обостряющемся состоянии.
3. Покраснение суставов, они горячие на ощупь
Покраснение и местное повышение в области пораженного сустава – еще один распространенный начальный признак воспаления. Он может указывать на ревматоидный артрит как причину.
4. Отек суставов

В некоторых случаях ревматоидный артрит связан с отеком вокруг суставов. Особый вид припухлости в определенных суставах может быть отличительным признаком между ревматоидным артритом и другой формой воспалительного артрита. Этот припухлость, называемая веретенообразным отеком, иногда может придавать пальцам рук и ног «колбасный» вид. Кроме того, отек мягкий, податливый, а не «костлявый», что обычно типично для припухлости, связанной с остеоартритом.
5. Симметрия симптомов
Один из наиболее узнаваемых симптомов ревматоидного артрита – его симметрия. В отличие от некоторых других форм поражения суставов, ревматоидный артрит, как правило, одинаково поражает обе стороны тела. Обычно он возникает в одних и тех же суставах как на правой, так и на левой руке или ноге.
6. Лихорадка и усталость
Поскольку это аутоиммунная проблема, у пациентов часто возникают системные проявления. Они жалуются, что очень устают. У них может быть субфебрильная (невысокая) температура. Пациенты могут чувствовать, гриппо-подобное состояние или простудное, потому что все проблемы вызваны их иммунной системой. Эти симптомы – признаки того, что иммунная система вовлечена в воспалительный процесс.
7. Потеря веса и аппетита
Необъяснимая потеря веса может быть ранним признаком ревматоидного артрита. Со снижением веса также может быть связана потеря аппетита.
8. Онемение и покалывание
Хроническое воспаление и отек могут привести к повреждению нервов и давлению на них, что может вызвать чувство онемения или покалывания в кончиках пальцев. Это ощущение также часто присутствует в запущенных случаях ревматоидного артрита, который начал вызывать повреждение кровеносных сосудов.
9. Сниженный диапазон движений

Со временем воспаление, вызванное ревматоидным артритом, может привести к структурному повреждению сухожилий и связок внутри сустава, что может затруднить нормальный диапазон движений. Поскольку ревматоидный артрит – хроническое заболевание, которое в настоящее время неизлечимо, многие из этих симптомов носят прогрессирующий характер.
Это означает, что признаки артрита со временем ухудшаются. Но при тщательном ведении болезни многие пациенты могут вести относительно нормальную жизнь и отсрочить появление наихудших симптомов и осложнений.
10. Поражаются определенные суставы
Ревматоидный артрит, как правило, поражает сразу несколько суставов. Он часто начинается в мелких суставах кистей и запястий, но может поражать и более крупные.
- Проксимальный межфаланговый сустав – тот, что находится посередине пальца.
- Пястно-фаланговый сустав у основания пальца, где палец соединяется с остальной частью руки. Запястья. Боль, покраснение, тепло и жесткость в запястье могут быть признаками ревматоидного артрита.
- Локти. Боль, отек, нестабильность, жесткость и частая блокировка локтя могут сигнализировать о ревматоидном артрите локтевого сустава.
- Плечи. Боль, скованность при пробуждении и боль в обоих плечах могут свидетельствовать о том, что артрит начал влиять на плечевые суставы. Бедра. Воспаление тазобедренного сустава может вызвать боль, скованность и опухоль самого сустава, но также может вызвать болезненность и скованность в области бедра и паха. По мере прогрессирования болезни может произойти эрозия костей, что приведет к инвалидности и деформации.
- Колени. Воспаление синовиальной оболочки, покрывающей суставы, может привести к уменьшению диапазона движений в коленях, отеку, боли, покраснению.
11. Ревматоидные узелки
Бугорки под кожей на плечах или руках, называемые ревматоидными узелками, также могут сигнализировать о наличии РА в плечах или локтях.
12. Поражение органов
Высокий уровень воспаления может вызвать проблемы во всем теле. Этот воспалительный процесс может повредить многие органы.
- Глаза. Сухость, боль, чувствительность к свету, покраснение белочной части глаза и нарушение зрения — все это может быть результатом ревматоидного артрита.
- Рот. Раздражение десен или инфекция могут возникнуть в результате пересыхания рта. Симптомы в глазах или во рту также могут быть связаны с другим аутоиммунным заболеванием, называемым синдромом Шегрена, которое может развиваться у некоторых пациентов с ревматоидным артритом или возникать отдельно. При синдроме Шегрена иммунная система атакует железы, производящие слезы и слюну, вызывая сухость глаз и сухость во рту.
- Кожа. У некоторых пациентов с ревматоидным артритом под кожей появляются шишки. Эти опухоли, называемые ревматоидными узелками, обычно образуются над суставами, пораженными болезнью.
- Кровеносные сосуды. В некоторых запущенных случаях ревматоидного артрита может развиться другое заболевание, называемое ревматоидным васкулитом. Он характеризуется воспалением и сужением кровеносных сосудов, о чем может свидетельствовать сыпь на коже; ямки на коже кончиков пальцев; язвочки вокруг ногтей; и онемение, покалывание и боль в пальцах. Это состояние может привести к более высокому риску инсульта, болезни сердца и проблемы с почками.
- Кровь. Уровень красных кровяных телец, называемых эритроцитами, может упасть при ревматоидном артрите, что приведет к анемии.
- Легкие. Ревматоидный артрит может вызвать рубцы и узелки в легких. Это также называется ревматоидным заболеванием легких, оно может развиться как осложнение РА и вызвать одышку, слабость, сухой кашель, повышенная утомляемость и непреднамеренное похудание.




Источник
