Шейный остеохондроз невралгия тройничного нерва

Шейный остеохондроз и нервы тесно связаны между собой. Позвонки в данном отделе расположены плотно один к другому и при небольшом смещении могу сдавливать сосуды. Вследствие деформации дисков позвоночника может развиться радикулопатия.
 Психологические травмы могут стать прямой причиной обострения остеохондроза. Данные поражения шейного отдела вызваны расстройствами нервов, которые связаны с заниженной самооценкой, постоянным напряжением.
Психологические травмы могут стать прямой причиной обострения остеохондроза. Данные поражения шейного отдела вызваны расстройствами нервов, которые связаны с заниженной самооценкой, постоянным напряжением.
Шейный остеохондроз и нервы: есть ли связь?
Шейный отдел – слабая, уязвимая часть позвоночного столба. Данная часть имеет особое строение, несет излишнюю нагрузку за счет слабого мышечного комплекс. Смещенные позвонки могут пережать нервы и сосуды.
Данный симптом остеохондроза опасен тем, что в отверстиях, расположенных в зоне поперечных отростков, проходят важнейшие для функционирования организма артерии. Они участвуют в снабжении мозга кровью. Пережатие нервов в данной зоне может привести к тяжелым последствиям для здоровья, поражению сразу нескольких систем организма.
Каждый из участков шейного отдела по разному подвержен остеохондрозу. Наиболее подвижные позвонки быстрее изнашиваются.
Из-за разрушающего воздействия на нервы у больного постепенно начинают проявляться корешковые симптомы. Среди них наблюдаются неприятные проявления в шейном отделе:
- слабость мышц;
- заметное нарушение чувствительности;
- боли;
- понижение или выпадение рефлексов.
Основные симптомы защемления
Защемление нерва в шейной области называют радикулопатией. Заболевание проявляется выраженной болью, которую легко отличить. Неприятное ощущение распространяется по всем близлежащим отделам, может отдавать в плечи, руки, лопатки.
Дополнительными проявлениями защемления при остеохондрозе может стать резкое онемение верхних конечностей.
По статистике заболеванием верхних отделов позвоночника чаще всего страдают мужчины и женщины в возрасте около 50 лет. Проблемам подвержены люди, которые занимаются тяжелым трудом, в котором ведущую роль занимает физическая нагрузка – разнорабочие, спортсмены. Особую опасность возникновения защемленных шейных нервов при остеохондрозе представляет малоподвижный образ жизни.
Симптомы, которые проявляются при радикулопатии, могут быть индивидуальными. Они зависят от того, какой из нервных корешков вовлечен.
Нервы при шейном остеохондрозе играют ключевую роль при проявлении первых признаков заболевания:
- Боль может возникать в разных участках отдела: от шеи до кисти руки.
- В любом месте, которое затрагивает нерв, ощущается тупое болезненное ощущение или онемение.
- Верхние конечности могут заметно слабеть.
- При определенных движениях боль в шейном отделе чаще всего усиливается. Если поднять руку и завести ее за голову, дискомфорт уменьшается за счет снижения давления на спинной мозг.
Тройничный нерв при шейном остеохондрозе
Тройничные нервы у человека располагаются справа и слева головы. Их главная задача – обеспечивать чувствительность всех участков лица. Нарушение работы называется невралгией и провоцирует нестерпимую боль в разных участках лица.
Часто возникновению невралгии при остеохондрозе предшествует фактор разрушения оболочки нерва, что приводит к оголению его окончаний и их дальнейшей реакции внезапной болью на любое воздействие на верхний отдел позвоночника. Из-за данной патологии к лицу невозможно прикоснуться без неприятных ощущений.
Среди причин возникновения невралгии тройничного нерва при шейном виде остеохондроза врачи выделяют целый комплекс проблем:
- расширения сосудов мозга;
- атеросклероза;
- инсультов;
- опухолей головного мозга или лицевой области;
- травмы отделов позвоночника;
- сотрясений;
- воспалений;
- бактериальных инфекций бронхов и трахей;
- повышенного внутричерепного давления в результате поражения шейного отдела позвоночника.
Тройничный нерв при остеохондрозе с защемлением имеет ярко выраженный признак в виде дискомфорта в шейной области. Больной может ощущать зубную боль, которая усиливается в процессе пережевывания еды, при перемерзании, во время разговора.
Неприятное ощущение может резко проявляться при прикосновении к области лица. Периодичность возникновения боли при остеохондрозе у каждого пациента разная. Иногда дискомфорт при остеохондрозе присутствует постоянно, захватывает большую часть лица, создавая чувство, что болит вся голова. Данная шейная невралгия сложнее поддается лечению.
Среди проявлений воспаления лицевого тройничного нерва можно наблюдать слюнотечение, слезоточивость, онемение или повышенную чувствительность тканей, отек, непроизвольное сокращение мышц лица.
При отсутствии грамотной терапии патология шейных нервов при остеохондрозе приводит к серьезным последствиям:
- неполный паралич лицевых мышц;
- слух и зрение могут ухудшиться;
- возникновение гематомы мозжечка;
- нарушение согласованности движений мышц в верхних отделах опорно-двигательной системы.
По причине частых и резких приступов боли в нервах у пациента с шейным остеохондрозом развивается угнетенное состояние, он испытывает постоянный стресс, худеет, поскольку не может стабильно питаться, страдает иммунитет.
Обязательно посмотрите это полезное видео о специальной гимнастике для лечения остеохондроза:
Обострение остеохондроза на нервной почве
Да, шейный остеохондроз от нервов может проявляться при стрессах.
Течение заболевания в шейном или плечевом отделе может усложняться и выходить на новые стадии. Если на этой почве у человека часто возникали головокружения, при прогрессировании патологии они могут вызвать обмороки.
Профилактика шейного остеохондроза
Профилактика остеохондроза в шейном участке позвоночника сводится к следующему:
- Специалисты рекомендуют с раннего детства не игнорировать консультации ортопеда еще со школьной скамьи, следить за тем, чтобы не допустить искривления позвоночного столба или искажения осанки.
- Большую роль играет укрепление шейных мышц, поддерживающих отдел позвоночника – мышечного корсета. Во избежание защемления нервов, нужно регулярно заниматься спортом, укреплять тело, держать его в тонусе.
- Полезное воздействие в качестве профилактики остеохондроза имеет и правильное питание, содержащее достаточное количество кальция и магния, витаминов.
Важно выполнять все рекомендации врачей по поддержанию здорового образа жизни, не носить и не поднимать тяжести, стараться избегать сидячего образа жизни. При поражении шейного или плечевого отдела позвоночника остеохондрозом необходимо следить за весом, соблюдать режим сна и отдыха. Если заболевание запустить, оно может привести к серьезным последствиям — грыже диска или протрузии, защемлению нервов.
Статья источник: //pozvonochnikpro.ru/osteohondroz/shejnyj/nervy.html
Источник

Шейный остеохондроз и невралгия тройничного нерва (Н. Б. Ласкова, Р. А. Майоров, г. Москва)
Изучение остеохондроза шейного отдела позвоночника продолжает оставаться актуальной проблемой неврологии. Одним из клинических проявлений его считаются прозопальгии, патогенез которых представляется недостаточно выясненным.
Литература, посвященная этиологической и патогенетической роли шейного остеохондроза в отношении типичной невралгии тройничного нерва, немногочисленна. Так, Л. Я. Лившиц и С. А. Капустин (1966) высказались в пользу известной роли патологии цервикального отдела позвоночника в возникновении тригеминальной невралгии. Вебер (1969) с помощью артериографии выявил при невралгии тройничного нерва различного рода нарушения в бассейне позвоночной артерии, по мнению Пихлера (1963) и Кунерта (1966), патология вертебро-базилярной области различного характера является этиологическим моментом развития невралгии тройничного нерва. Шейный же остеохондроз служит одной из причин развития как острой, так и хронической недостаточности в системе позвоночных артерий.
Из 113 наблюдавшихся нами больных тригеминальной невралгией, 35 страдали шейным остеохондрозом, предшествовавшим во времени развитию невралгии у 23 из них. Возраст больных колебался от 40 до 83 лет, продолжительность заболевания — от 1 месяца до 4 лет. Остеохондроз был диагностирован 1 год — 6 лет тому назад у 23 больных, у 12 человек был выявлен нами в стационаре при обращении по поводу невралгии тройничного нерва, однако у некоторых из них анамнестически удалось установить наличие отдельных признаков шейного остеохондроза задолго до появления прозопальгии.
Болевой тригеминальный синдром был односторонним и у всех больных характеризовался пароксизмами острейших болей тикообразного характера в зоне иннервации одной или двух ветвей тройничного нерва, продолжавшихся от нескольких секунд до 1 — 1,5 минут. Приступы сопровождались в той или иной степени выраженными вегетативными нарушениями в виде гиперемии кожных покровов и отека мягких тканей лица преимущественно в зоне пораженной ветви, слезотечения, анизокории, ринорреи на стороне невралгий, гиперсаливаций (реже ксеростомии). В ряде случаев имела место лишь часть перечисленных симптомов. У 25 больных во время пароксизмов отмечались вегетативные сдвиги общего порядка сердцебиения, боли в области сердца, подъемы артериального давления и т. д. У всех наблюдавшихся больных имелись триггерные («курковые») зоны на коже лица и (или) в полости рта неотъемлемый и наиболее достоверный признак заболевания (Н. К. Боголепов и Л. Г. Ерохина, 1969).
Следует отметить, что во время обострения невралгии (31 чел.) или при первичном ее возникновении (4 чел.) у всех больных практически отсутствовали жалобы, характерные для шейного остеохондроза, очевидно за счет доминирования на данном этапе заболевания симптомов тригеминальной невралгии как более ярких и мучительных для больного.
Все больные были подвергнуты многоплановому комплексному исследованию, включавшему в себя методы изучения состояния вегетативной нервной системы, некоторые биохимические методики, позволившие выявить выраженную вегетативную дисфункцию. Однако нам представляется, что наибольший интерес представляют результаты исследования гемодинамики в бассейнах позвоночных артерий с помощью реоэицефалографии.
В межприступном периоде острой стадии заболевания у всех исследованных была выявлена выраженная асимметрия, при сопоставлении амплитуды реографических кривых, полученных на стороне невралгии по сравнению со «здоровой» в пределах от 11 до 75%. Реографический индекс на стороне невралгии колебался в пределах от 0,9 до 0,1, то есть отмечалось выраженное снижение кровенаполнения. Признаки изменения тонуса исследованных сосудистых бассейнов имели место в виде повышения его у 15 больных, понижения — у 10, то есть в ряде случаев снижение кровенаполнения сочеталось с понижением тонуса, что, как известно, свидетельствует о нарушениях иннервации сосудов.
Заслуживает внимания тот факт, что у 32 исследованных была выявлена патология венозного кровообращения, проявлявшаяся наиболее достоверным признаком венозного застоя — венозной волны (рис. 1).
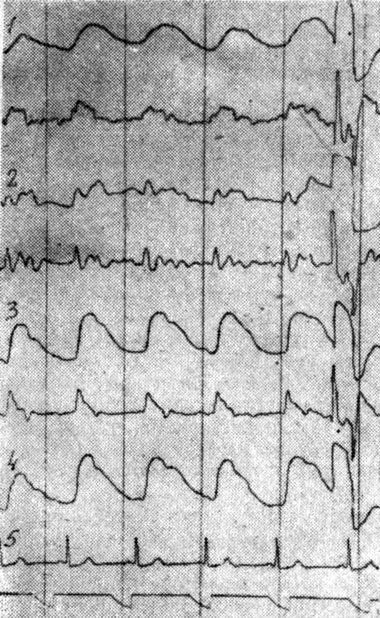
Рис. 1. Реоэнцефалограмма больного Б-ского (ист. бол. № 2708), страдающего невралгией правого тройничкового нерва, развившейся на фоне остеохондроза шейного отдела позвоночника. 1 — вертебральное отведение слева, 2 — вертебральное отведение справа, 3 — фронто-мастоидальное отведение слева, 4 — фронто-мастоидальное отведение справа, 5 — ЭКГ. На стороне невралгии, в зоне бассейна позвоночных сосудов справа, отмечается снижение кровенаполнения и массивный венозный застой. На так называемой здоровой стороне — повышение тонуса позвоночных сосудов. Полушарные реограммы без существенных особенностей
Обнаруженные нарушения в системе позвоночных артерий свидетельствовали о нарушении васкуляризации ядер и корешков тройничного нерва, которые, как установлено, К. А. Сажиной (1961), Кунертом, 1961, и другими авторами, кровоснабжаются позвоночными артериями.
На так называемой здоровой стороне у 14 больных на реоэнцефалограммах отмечалось некоторое повышение тонуса сосудов без значительных изменений кровенаполнения
Применение нитроглицерина не приводило к полной нормализации рисунка реографических кривых, отражающих гемодинамику в бассейнах сосудов, питающих ядра и корешки тройничного нерва на стороне невралгии, что свидетельствовало о стойком характере выявленных сосудистых нарушений.
Всем больным проводилось лечение, направленное на купирование болевого синдрома и улучшение кровообращения в бассейнах позвоночных артерий (антиконвульсанты, соответствующие вегетотропные и сосудистые препараты, массаж воротниковой зоны, тракционный метод и т. д.).
Проведенное повторно спустя 2 — 3 недели на фоне прекращения болей реографическое исследование свидетельствовало о тенденции к улучшению гемодинамических показателей — исчезли или значительно уменьшились признаки затруднения венозного оттока, увеличилось кровенаполнение, несколько нормализовался тонус сосудов на стороне невралгии, однако полного восстановления реографических кривых не наступало, что также подтверждало стойкий характер нарушений.
Как мы склонны полагать, шейный остеохондроз играет значительную роль в этиологии и патогонезе невралгии тройничного нерва. Хроническая прогрессирующая недостаточность питания ядер данного нерва приводит (под влиянием провоцирующих моментов — инфекция, травма, интоксикация и т. д.) к развитию невралгии, возникновение которой вследствие выраженной вегетативной дисфункции, способствует усилению гемодинамических сдвигов в бассейнах позвоночных артерий, что, в свою очередь, ведет к усугублению тяжести течения невралгии.
В том же случае, когда шейный остеохондроз развивается на фоне уже существующей тригеминальной невралгии, он способствует ее неуклонному прогрессированию.
Таким образом, рентгенологическое изучение состояния цервикального отдела позвоночника должно стать неотъемлемым компонентом в комплексе параклинического исследования больного невралгией тройничного нерва.
В число лечебных мероприятий, проводимых больным тригеминальной невралгией, страдающим шейным остеохондрозом, необходимо включать и разнообразную терапию, применяемую при остеохондрозе, ибо лишь комплексное лечение может дать у таких больных хороший эффект.
Логично полагать, что своевременная диагностика и правильное лечение шейного остеохондроза может явиться методом профилактики тригеминальной невралгии и позволит в известной мере уменьшить количество больных, страдающих этим тяжелым и мучительным заболеванием.
Источник
Дата публикации 10 октября 2018Обновлено 20 июля 2019
Определение болезни. Причины заболевания
Невралгия тройничного нерва (НТН, Neuralgia n. trigemini, Prosopalgia) — хроническое заболевание, для которого характерны интенсивные боли стреляющего и/или жгучего характера в области лица, при этом расстройств чувствительности не выявляется.
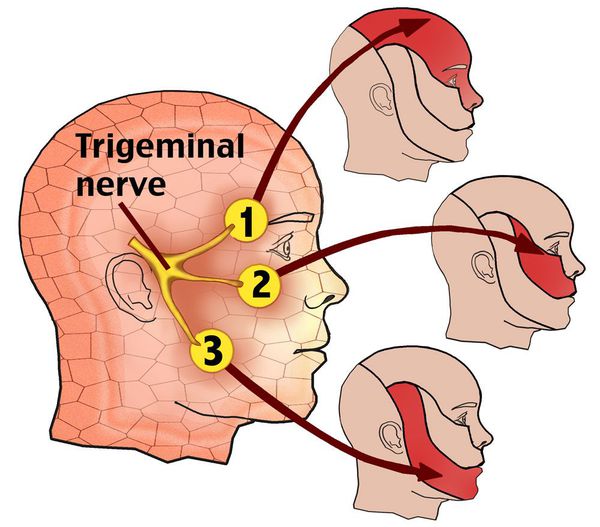
По данным Всемирной организации здравоохранения, распространённость заболевания находится в пределах 2-4 человек на 100 000 населения. Чаще встречается у женщин 50-69 лет. Преобладает правосторонняя локализация.[1][2] Примерно в 3% случаев возможен двусторонний процесс, частота которого возрастает в ходе увеличения длительности заболевания.[3]
Невралгия V нерва может быть проявлением как поражения отдельных ветвей, так и его ядер в области ствола головного мозга и продолговатого мозга.
Поражения отдельных ветвей V нерва возникают в связи с переломом черепа, менингитом или рассеянным склерозом, объёмными образованиями головного мозга, саркоидозом или аневризмами близлежащих сосудов.
Поражение комплекса ядер также может быть связано с сосудистым процессом, объёмными образованиями, различными энцефалитами, рассеянным склерозом, сирингобульбией и сирингомиелией.
Кроме того, поражение V нерва может быть одним из признаков краниальной полиневропатии, связанной с отравлением трихлорэтиленом и другими химическими веществами, или ранним признаком некоторых заболеваний соединительной ткани, таких как склеродермия.
Некоторые проявления НТН возможны как сопутствующие признаки невропатии VII (лицевого) нерва. Это связано с единым кровоснабжением.
Также существует эссенциальная или идиопатическая НТН.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы невралгии тройничного нерва
Боли при невралгии тройничного нерва бывают двух видов:
- постоянные, тупые, периодически усиливающиеся боли без широкой иррадиации, возникающие в области распространения той или другой ветви нерва и не сопровождающиеся выраженными вегетативными реакциями;
- боли пароксизмального характера, длящиеся от нескольких минут до нескольких часов.[4][5]
Интенсивность приступов различна: от несильных, но частых, продолжающихся несколько секунд, до сильных и непереносимых, продолжающихся минутами и причиняющих сильные страдания.
Приступы нередко возникают спонтанно, без каких-либо раздражителей, либо в результате попадания твёрдой и холодной пищи в рот, прикосновений, сквозняков, переохлаждений под кондиционером, движений челюстями и т. п.
Приступ начинается обычно с болей в одной ветви нерва — месте первичного поражения, затем боль распространяется на другие ветви, нередко иррадиирует в затылок, к ушным нервам, в шею и даже в область грудных нервов.
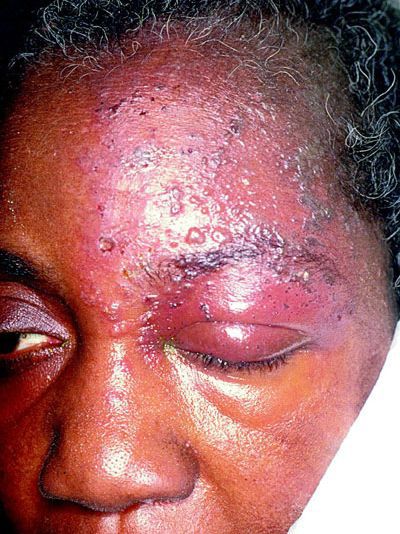
Сильные приступы обычно сопровождаются вегетативными рефлекторными реакциями: покраснением лица, слезотечением, жидкими выделениями из носа, слюнотечением, иногда отёком щеки, века, небольшим припуханием половины носа.
Страдания больного проявляются общим беспокойством, потиранием болевой зоны рукой, давлению на эту зону, причмокиванию. Это наслоение новых раздражений, очевидно, ускоряет момент возникновения тормозного состояния в центре болевых восприятий, которым обычно сменяется приступ.
В качестве двигательных проявлений в связи с болевым приступом возникают тикообразные подёргивания мышц или спазматические сокращения. Максимальные подёргивания или сокращения мышц соответствуют, в основном, зонам, с которых начинается боль, т. е. местам первичного поражения.
При длительном заболевании иногда отмечается поседение волос головы на поражённой стороне.
Иногда пароксизмальные невралгии сопровождаются высыпанием herpes zoster (опоясывающий герпес), располагающегося соответственно первичным поражениям тех или других ветвей, иногда поражающего слизистую роговицы.
Периоды обострений могут чередоваться с периодами ремиссий, которые длятся месяцами, иногда годами.
Вне приступа обычно не наблюдается никаких расстройств: ни болевых точек, ни объективных расстройств чувствительности. Иногда можно отметить снижение болевой чувствительности главным образом в районе той ветви, которая являлась местом первичного поражения. Реже снижение чувствительности обнаруживается в области всех ветвей тройничного нерва. В отдельных случаях вне приступов больные испытывают лёгкие тупые боли. Болевые ощущения возникают в любое время, но чаще во сне.[6][7]
Патогенез невралгии тройничного нерва
Патогенез невралгии тройничного нерва, как и локализация процесса, остаётся до конца неясным. Считается, что причиной данного страдания является сдавление корешка нерва в месте его выхода из моста изменёнными сосудами или опухолью, а причиной патологии у больных с рассеянным склерозом — образование бляшки в области чувствительного ядра тройничного нерва.
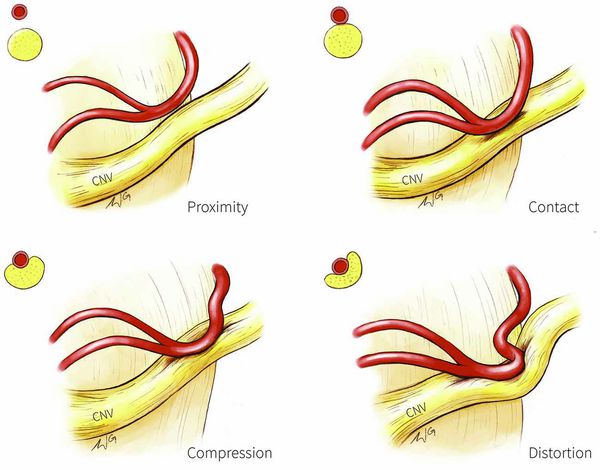
Предполагают центральную локализацию поражения на уровне понтобульбоспинальных центров, есть мнения о поражении в нисходящем корешке, связанном с ядром, или на уровне задних корешков. Имеющиеся патологоанатомические исследования, как правило, обнаруживали в гассеровых узлах изменения воспалительного или рубцового характера. Патологический очаг, изменяющий функцию узлов, влечёт за собой функциональные нарушения в расположенном выше зрительном бугре. Очаг раздражения в узле периодически под влиянием обычно внешних раздражений ведёт к возбуждению последнего с последующим возбуждением в расположенных выше центрах. Начавшись с одной точки, возбуждение затем распространяется по этим центрам. Далее сверхсильное возбуждение клеток сменяется торможением, которое распространяется в том же порядке, в каком происходила иррадиация болей. Результатом полного тормозного состояния является прекращение болей.
В этой схеме, объясняющей возникновение приступа пароксизмальной невралгии, имеется аналогия с эпилептическими припадками, только с той разницей, что реализация невралгических припадков ограничивается областью подкорки, и эти припадки никогда не ведут к последующему разлитому торможению коры головного мозга. Впрочем, это бывает иногда и при истинной парциальной эпилепсии. Если исходить из данного положения, то станет понятным, что наслаивание новых раздражений ускорит наступление тормозного состояния, т.е. конца приступа. К этим приёмам обычно и прибегают больные для купирования приступа.[8][9]
Классификация и стадии развития невралгии тройничного нерва
Невралгия тройничного нерва бывает:
- первичной — истинной (эссенциальная или идиопатическая);
- вторичной — симптоматической:
- центральной;
- периферической (компрессионной).
Классификация по этиологическому фактору:
- травматическая НТН;
- инфекционная НТН;
- НТН в результате патологии обмена веществ в организме.
Классификация по уровню поражения:
- дентальная плексалгия;
- невралгия носоресничного нерва (синдром Чарлина);
- невралгия ушно-височного нерва (синдром Фрейя);
- синдром крылонебного узла (синдром Сладера);
- глоссофарингиальная невралгия;
- SUNCT-синдром;
- синдром поражения полулунного узла.
Классификация по нарушению функций:
- нарушение чувствительной функции тройничного нерва;
- нарушение двигательной функции тройничного нерва.
Осложнения невралгии тройничного нерва
Осложнения симптоматических вариантов НТН зависят в первую очередь от этиологии. При нейроинфекционных процессах, объёмных образованиях, аневризмах близлежащих сосудов, демиелинизирующих заболеваниях наиболее вероятны осложнения от основных заболеваний, вплоть до инвалидизации и летального исхода.
В случае идиопатической НТН чаще всего наблюдается переход в хроническую стадию: болезнь носит длительный характер, тянется непрерывно или с интервалами различной продолжительности, почти не поддаваясь окончательному излечению. Однако в некоторых случаях отмечают длительную ремиссию до 5-7 лет, но затем боли возобновляются. В периоды ремиссий типично щадящее поведение пациентов с НТН — они предпочитают жевать одной половиной рта, даже в тёплую погоду укрывают голову.
В начальных стадиях болезни, когда её причина установлена, соответствующее лечение может быстро ликвидировать воспалительный процесс без остаточных явлений в виде образования рубцов. Если рубцы образуются, рецидив болезни почти неизбежен — она приобретает хроническое течение.
В случае длительно протекающих невралгий нередки признаки нарушения трофики (питания) тканей в зоне иннервации нервного корешка, таких как сальность и истончение кожи. В случае НТН I ветви вероятны выпадение ресниц и бровей, вплоть до трофических язв роговицы. Кроме того в зоне иннервации снижается тактильная и/или температурная чувствительность.
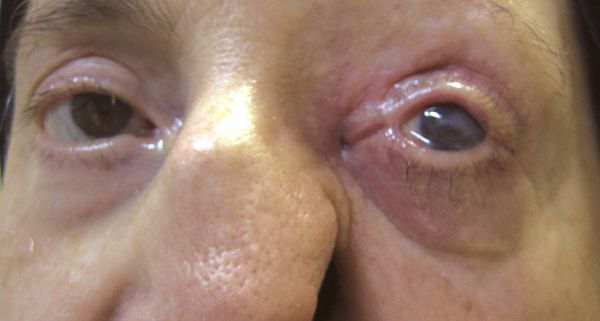
Хронические лицевые боли, обусловленные НТН, приводят к снижению порога болевой чувствительности и могут быть «маской» скрытой депрессии. И наоборот, при длительно существующей хронической боли присоединяется депрессия, вследствие общности патогенетических механизмов.[11]
Диагностика невралгии тройничного нерва
В первую очередь при подозрении на НТН необходимо выполнить магнитную томографию или компьютерную томография головы с целью исключения серьёзной патологии.
Важно дифференцировать НТН с сирингомиелией и сирингобульбией, иногда начинающихся болями в области тройничного нерва, которые могут приобрести пароксизмальный характер. Наличие характерных для сирингомиелии симптомов и дефектов физического развития позволяют установить правильный диагноз.
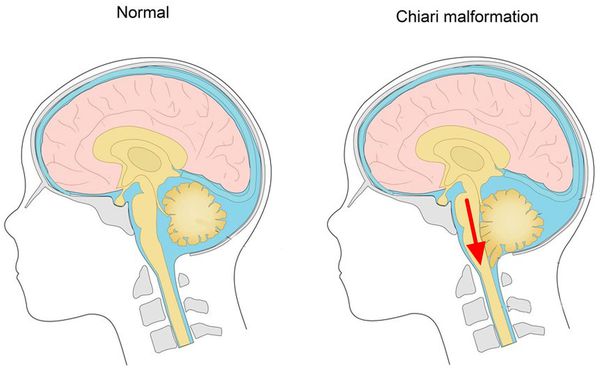
Иррадиирующие боли при заболеваниях придаточных полостей носа, зубов сравнительно легко дифференцируются от невралгии. Боли тупые, не носят пароксизмальный характер, исчезают бесследно после излечения вызвавших их заболеваний. Если после излечения боли не проходят, следует думать о невралгии. Смешение невралгии с болями, иррадиирующими из зубов, нередко ведёт к ошибочному диагнозу и удалению здоровых зубов.
Боли в районе первых ветвей тройничных нервов, наблюдаемые при тиреотоксикозах, необходимо относить к токсическим невралгиям. Они всегда двусторонние, часто сочетаются с затылочными болями, носят упорный характер. Специальное лечение обычно снимает эти боли.
Инфекционные невралгии тройничного нерва приходится дифференцировать с невралгиями неинфекционной этиологии. В пожилом возрасте такие невралгии могут быть обусловлены склеротическими изменениями отверстий, через которые проходят ветви тройничного нерва, с кровоизлияниями в нерв или гассеров узел.
Этиологический диагноз приходится ставить только на основании анамнестических данных. Клинические признаки могут быть сходны только при склеротическом поражении одной ветви, пароксизмы не так сильны и не приобретают широкой иррадиации. Невралгии, возникшие в результате оболочечных воспалительных процессов и неопластических процессов в области гассерова узла и корешков, тройничного нерва, кариозных заболеваний пирамидки распознаются сравнительно легко. При всех этих заболеваниях обычно в процесс вовлекаются другие черепные нервы: слуховой, лицевой, отводящий.[12][13]
Лечение невралгии тройничного нерва
Медикаментозное лечение включает в себя приём антиконвульсантов. Лучше всего зарекомендовал себя карбамазепин («Тегретол», «Финлепсин»), который назначают по схеме, начиная со 100 мг, постепенно увеличивая дозу до 600-800 мг в зависимости от переносимости и наличия нежелательных явлений. Приём обычно длится 1-2 недели, далее, при улучшении состояния, отменяется, постепенно снижая дозировку.
Препаратами второго ряда являются баклофен, тизанидин и антидепрессанты, которые вначале назначаются в условиях стационара, а затем применяются в амбулаторных условиях с постепенной отменой при достижении улучшения.
Также дополнительно применяют витамины группы B и сосудистые препараты.
Используют блокады анестетиками в местах выходов соответствующих ветвей тройничного нерва, акупунктуру и остеопатические методы коррекции.
Из физиотерапевтических методов в остром периоде заболевания и во время приступа местно используют умеренное тепловое и/или ультрафиолетовое воздействие. Широко применяют курсовое воздействие диадинамическими токами, которые оказывают обезболивающее и противовоспалительное воздействие. В упорных случаях возможно использование анальгетиков типа прокаин, тетракаин, эпинефрин.
В подостром периоде положительно зарекомендовал себя эндоназальный электрофорез 4% раствора прокаина и 2% раствор витамина В1.
В случае хронических форм НТН показан массаж лица, грязевые или парафин-озокеритовые аппликации на воротниковую область.
При неэффективности консервативной терапии показаны нейрохирургические методы лечения:
- невротомию или нервэктомию (перерезание или удаление нерва);
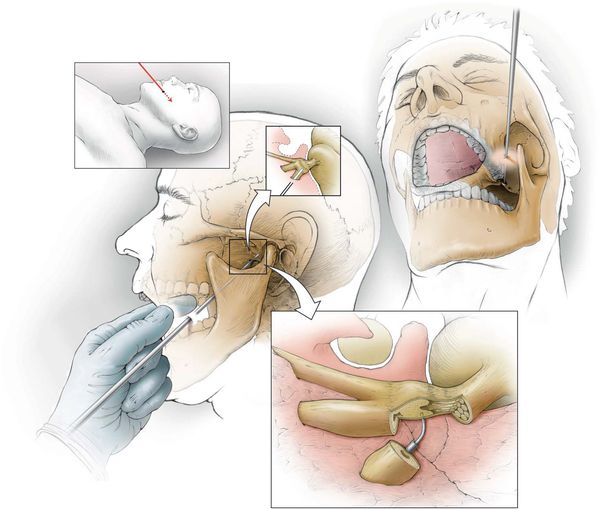
- клипирование аневризматически расширенных артерий — на мешотчатое расширение артерии накладывается металлическая скобка, прекращающая кровоток в этом расширении;
- ликвидация сдавления нерва в костных каналах внутри черепа — частично удаляются костные стенки канала;
- термическая коагуляция узла тройничного нерва;
- операции на гассеровом узле и чувствительном корешке тройничного нерва — электрокоагуляция, криодеструкция.[14][15][16][17]
Многообещающие перспективы сосредоточены на использовании ботулинического токсина.[18]
Также используются когнитивно-поведенческая терапия, физические упражнения, релаксация, биологическая обратная связь, окклюзионные шины и трейнеры, массаж и многое другое как дополнительные методы помощи при хронических лицевых болях.[19]
Прогноз. Профилактика
Прогноз эффективности лечения и длительности ремиссии зависит от степени нарушения тройничного нерва, своевременности начатого лечения, а также возраста пациента. Бесспорно, наилучший прогноз восстановительного лечения НТН можно ожидать при вторичных симптоматических проявлениях, когда причина не вызывает сомнения и хорошо поддаётся соответствующей терапии (например, одонтогенная или инфекционная НТН). При идиопатических НТН, этиология которых не ясна, курация наиболее затруднительна.
Профилактика прозопалгий имеет большое значение вследствие малых надежд на полное излечение хронических форм невралгий, поэтому профилактические мероприятия, в основном, сводятся к своевременному лечению заболеваний, которые могут провоцировать развитие НТН. Особое внимание необходимо уделить санации зубов, лечению ринитов и гайморита.
Важным условием профилактики является отсутствие переохлаждений и сквозняков. Необходимо избегать психотравмирующих факторов, закаляться. Немаловажная роль в профилактике принадлежит саногенезу, так как любое интеркуррентное заболевание как инфекционного, так и соматического плана, приводящее к ослаблению защитных сил организма, может привести к обострению НТН.[20][21]
Источник
