Современный подход к лечению подагры на различных этапах заболевания
Болезнями суставов в последнее время страдают не только пожилые, но и люди среднего возраста, а порой даже молодежь. Подобные недуги ощутимо влияют на образ жизни и общее самочувствие, ведь они являются причиной болей, скованности движений, дискомфорта. Одним из наиболее распространенных заболеваний суставов является подагра. Можно ли справиться с этой болезнью? Давайте в этом разберемся.
Особенности лечения подагры
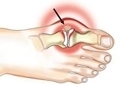
Подагра, или подагрический артрит, — это болезнь суставов, вызванная отложением в них солей мочевой кислоты. Болезненное состояние может отмечаться в суставах локтей, коленей, стоп, кистей, пальцев. Наиболее распространенной формой подагры является заболевание пальцев ног.
Присутствие мочевой кислоты и ее солей в организме считается нормой: вещества являются продуктами обмена веществ. У здоровых людей данные соединения выводятся почками. При избытке же они начинают откладываться в суставах. Как следствие — возникают воспаление и болевой синдром. Боль начинается внезапно, сустав воспаляется, становится горячим на ощупь, пораженное место краснеет. Обострения болезни, как правило, возникают после обильного приема алкоголя и переедания. Какое-то время болезнь не дает о себе знать, затем снова начинаются приступы.
Мочевая кислота является продуктом расщепление пуринов — особых веществ, которые самостоятельно вырабатываются в организме, а также поступают с пищей. Большое количество пуринов содержится в жирных мясе и рыбе, мясных субпродуктах, в алкоголе (особенно в пиве и виноградном вине), ненатуральных соках, сладких газированных напитках, кофе. В случае обильного застолья или чрезмерного увлечения перечисленными продуктами в организме вырабатывается огромное количество мочевой кислоты и почки не справляются с ее выведением.
Это интересно
Со времен Средневековья подагру считали «болезнью королей», так как именно святейшие особы имели возможность регулярно баловать себя обильными трапезами. А впоследствии они расплачивались за собственное чревоугодие больными суставами.
Чаще всего подагру диагностируют у мужчин в возрасте 40–50 лет. Что касается женщин, то они сталкиваются с заболеванием в период менопаузы и позже. Есть мнение, что это связано с воздействием эстрогенов на экскрецию (выделение) мочевой кислоты. У более молодого поколения появление подагры объясняют нарушением синтеза мочевой кислоты в организме. Свою негативную роль играет и пристрастие молодежи к алкогольным напиткам, в частности, к пиву.
Подагру обязательно нужно лечить. Иначе приступы учащаются, боль становится интенсивнее, поражаются другие суставы, начинаются патологические процессы в почках и мочевыводящих путях. К сожалению, полностью избавиться от подагры невозможно. Но существует ряд комплексных мер, позволяющих значительно улучшить состояние больного и избежать острых приступов.
Статистика
Распространенность подагрического артрита в разных регионах колеблется от 5 до 50 случаев на 1000 мужчин и от 1 до 9 на 1000 женщин.
Принципы и схемы лечения подагры
Прежде всего следует отметить, что методы лечения острого приступа подагры и болезни на стадии ремиссии различаются. В период обострения проводят противовоспалительную терапию. Препараты могут вводиться перорально, внутримышечно или внутрисуставно — это решает врач. Подбор лекарственных средств и их дозировку устанавливают в каждом конкретном случае индивидуально. Чаще всего в период обострения больному необходима госпитализация.
Если подагрический артрит диагностирован только что или больной находится в стадии ремиссии, то лечение в основном направлено на профилактику рецидива обострения, на устранение сопутствующих симптомов: ожирения, повышенного уровня липидов в крови, пониженного уровня сахара, гипертонии, атеросклероза. Также лечение предусматривает профилактику образования мочекислых камней в почках. Терапия может проводиться под наблюдением ревматолога или нефролога на дому, в стационаре или в специализированном санатории. Эффективность мер зависит от их правильной комбинации: наилучшего результата можно достичь, разумно совместив фармакологические средства, физиотерапию, правильное питание и здоровый образ жизни, то есть наиболее успешным станет комплексное лечение подагры.
Медикаментозное лечение
Использование лекарственных препаратов в период обострения наиболее действенно. Во время противовоспалительной терапии при подагрическом артрите часто назначают колхицин. Препарат принимают внутрь или вводят внутривенно, дозировку назначает врач. Колхицин особенно эффективен, если его начинают применять, как только проявились первые симптомы заболевания. Значительное улучшение состояния больных уже в первые 12 часов приема этого лекарства отмечается в 75% случаев. Однако могут возникнуть побочные реакции в виде нарушения работы желудочно-кишечного тракта.
Также при обострении подагры назначают и другие противовоспалительные средства, среди них: индометацин, фенилбутазон, напроксен, эторикоксиб и другие.
Кроме того, если есть противопоказания к приему указанных выше препаратов, то при обострении подагрического артрита может быть эффективно пероральное или внутрисуставное введение глюкокортикоидов, например триамцинолона гексацетонид.
Еще один метод: наружное лечение. Для этого используют кремы и гели, в состав которых входят нестероидные противовоспалительные препараты. Наиболее популярны в этом списке диклофенак, кетопрофен, нимесулид.
В «спокойный» период течения болезни назначают препараты, нормализующие в организме уровень мочевой кислоты. Это лекарственные средства на основе бензбромарона, аллопуринола, «Ависан» и другие. Перед применением необходима консультация врача.
Современные физиотерапевтические методы лечения подагры
Как элемент комплексного лечения физиотерапия при подагре весьма эффективна: она улучшает состояние хрящевых тканей и препятствует их распаду. Рассмотрим наиболее распространенные методы физиолечения, которые обычно назначают в периоды между приступами.
-
Электрофорез
— процедура, во время которой на организм воздействуют постоянные электрические импульсы. Это оказывает местный терапевтический эффект. Также электрофорез позволяет усилить проникновение наружных лекарственных препаратов через кожу. При подагре для обезболивания используют анальгин и новокаин, а для стимуляции хрящевых тканей — цинк, серу и литий. -
Грязелечение
является популярным методом улучшения состояния больных подагрой. Эту процедуру часто назначают во время санаторного лечения. -
Тепловые процедуры
способствуют рассасыванию отложений мочевой кислоты. Для этого пациентам делают парафиновые и озокеритовые аппликации. -
Бальнеотерапия
— один из наиболее приятных методов физиотерапии. Воздействие на суставы происходит во время принятия ванн. При подагре назначают цикл радоновых, сероводородных или хлоридонатриевых ванн. -
Бишофит
— это природный раствор, в состав которого входят натрий, кальций, калий, йод, медь, железо, титан. Компрессы с бишофитом позволяют снять воспаление и обезболить пораженный подагрой участок.
Помимо всего прочего, при подагре успешно применяют УВТ, ультразвуковую и магнитотерапию, ЛФК и массаж. Какой именно метод будет наиболее эффективен в каждом конкретном случае — определяет врач. Большинство физиотерапевтических процедур, как правило, доступны во время курса санаторно-курортного лечения. Наиболее известные отечественные санатории этой специализации расположены на территории Крыма (Саки), юга России (Пятигорск, Минеральные Воды), Алтая (Белокуриха) и др.
Народные методы
Народная медицина издавна изобретала средства, помогающие избавиться от болей при подагре. Вот некоторые из них.
-
Ванночки из отвара ромашки
. Цветки растения залить водой, добавить соль, довести до кипения, держать на медленном огне 10 минут. Дать раствору настояться и сделать ванночку для больного сустава. -
Экстракт из еловых шишек
помогает «очистить» суставы. Чтобы его приготовить, нужно взять нераскрывшуюся еловую шишку и залить ее стаканом кипятка. Оставить на 7–9 часов настояться. Принимать по одной столовой ложке за 30 минут до еды. -
Настой корней марены красной
. Чайную ложку корней этого растения залить стаканом кипятка. Дать настояться. Принимать следует утром и вечером по полстакана. -
Солевой компресс
. В кастрюлю высыпать 0,5 килограмма йодированной соли, залить водой, кипятить до испарения воды. Затем добавить 200 граммов вазелина или куриного жира, перемешать. Полученный состав использовать для компресса.
Существует также множество других народных методов, используемых для борьбы с подагрой. Однако прежде чем прибегать к народной медицине, следует проконсультироваться с врачом — у каждого «рецепта» есть противопоказания.
Диета как метод эффективного лечения подагры
Чтобы улучшить состояние пациента, страдающего подагрой, важно сразу же перевести его на соответствующий режим питания.
Для этого прежде всего нужно ограничить употребление больным продуктов, содержащих пурины. В этом списке субпродукты, жирные мясо и рыба, насыщенные бульоны, бобовые, грибы, шпинат. Для больного подагрой мясо следует варить длительное время — тогда опасные вещества, пурины, останутся в бульоне. В целом употребление белков следует ограничить, так как они способствуют образованию мочевой кислоты. Кроме того, нужно максимально уменьшить количество жирной и острой пищи, а также исключить из рациона крепкий чай, кофе и алкоголь. Потребление жидкости рекомендуется увеличить до 2,5–3 литров, так как это способствует выведению солей из организма. Упор следует делать на чистую питьевую воду. Прием поваренной соли нужно ограничить до 6–8 граммов в сутки.
Обязательно ежедневно есть фрукты, ягоды, овощи. Также больным подагрой показаны каши, творог, сметана, простокваша, овощные и иногда молочные супы, мучные, но не сдобные изделия. Вареное мясо и рыбу нужно есть 2–3 раза в неделю.
Тип питания, рекомендованный пациентам, страдающим подагрой, диетологи называют «Стол № 6 по Певзнеру».
Профилактика
Вероятность заболеть подагрой довольно высока у тех, кто злоупотребляет алкоголем, жирной пищей, ведет малоподвижный образ жизни, пренебрегает здоровым питанием. Также в группу риска попадают лица, имеющие избыточную массу тела и повышенное артериальное давление, а также те, у кого в семье есть родственники, страдающие подагрой.
Профилактические меры просты: правильное питание, физические нагрузки, свежий воздух, отказ от алкоголя, контроль веса. Соблюдая их, можно избежать многих проблем.
Таким образом, на сегодняшний день разработано множество методов борьбы с подагрой. Правильно подобранная терапия способна принести высокие результаты. Но назначить ее может только специалист.
Источник
Подагра — хроническое заболевание, связанное с нарушением обмена мочевой кислоты, повышением содержания ее в крови и отложением в тканях кристаллов ее натриевой соли (уратов), что клинически проявляется рецидивирующим острым артритом и образованием подагрических узлов тофусов.
По МКБ-10 код подагры — М10.
Эпидемиология. В США и Европе страдают 2% жителей, причем среди мужчин в возрасте 55-64 лет подагрой болеют 4-6%.
В нашей стране подагра выявлена у 0,1% населения; вероятно, истинный процент выше, так как диагностируется подагра поздно.
Болеют чаще мужчины (5,5:1) в возрасте старше 40 лет, но встречается она и в молодом возрасте.
Заболеваемость подагрой во всем мире растет.
Этиология. Содержание мочевой кислоты в крови может повышаться под влиянием различных факторов, как внутренних, так и внешних.
Эти факторы способствуют либо увеличению образования эндогенных пуринов, либо замедлению их выделения почками. С этих позиций выделяют два типа гиперурикемии метаболический и почечный.
Метаболический тип характеризуется повышением синтеза эндогенных пуринов при наличии высокой ури козурии и нормальном клиренсе мочевой кислоты.
Напротив, при почечном типе наблюдается низкий клиренс мочевой кислоты и, следовательно, нарушение выделения мочевой кислоты почками. Представленные типы гиперурикемии имеют первостепенное значение в выборе противоподагрических модифицирующих болезнь препаратов, используемых в терапии этого заболевания.
Причины повышенного биосинтеза пуринов: наследственные факторы (снижение активности гипоксантин гуанин фосфорибозилтрансферазы; высокая активность фосфорибозилтрансферазы; дефицит глюкозо-6-фосфата); нозологические формы и клинические синдромы: усиление обмена нуклеотидов (истинная поли цитемия и вторичные эритроцитозы, острые и хронические лейкозы, лимфомы, гемолитическая анемия, гемоглобинопатии, лернициозная анемия и др.); опухоли; псориаз и псориатический артрит; системная красная волчанка, системная склеродермия: гипер паратиреоз; ожирение; болезнь Гоше; инфекционный мононуклеоз; гипоксия тканей; лекарства, диета и хронические интоксикации: этанол; диета с большим содержанием пуринов; фруктоза; никотиновая кислота; цитотоксические препараты; варфарин; этиламин 1,3,4 тиадиазол.
Причины замедления выведения мочевой кислоты почками: нозологические формы и клинические синдромы: хроническая почечная недостаточность; заболевания почек с преимущественно интерстициальными и канальцевыми нарушениями (поликистоз почек, анальгетическая нефропатия, гидронефроз); свинцовая нефропатия; обезвоживание; диабетический ке тоацидоз; гиперпродукция молочной кислоты; пре экламисия; ожирение; гиперпаратиреоз; гипотиреоз; саркоидоз; хроническая бериллиозная интоксикация; лекарства и хронические интоксикации: тиази довые диуретики; циклоспорин; низкие дозы салици латов; противотуберкулезные препараты (пиразина мид); этанол; леводопа.
Патогенез. Длительная гиперурикемия возникает вследствие первичных нарушений обмена пуринов. Повышается выделение мочевой кислоты почками, что может привести к отложению уратов в тканях почек и возникновению различных патологических процессов. Гиперурикемия ведет к отложению мочевой кислоты в других тканях и суставах. Ураты натрия проникают в синовиальную жидкость, откладываются в сумках, сухожильных влагалищах. Урат натрия через хрящ проникает в эпифиз» в субхондральное пространство и там накапливается в виде конгломератов. Происходит атрофия костного вещества. В основе артрита лежит повреждение синовиальной оболочки кристаллами игольчатого вида, которые, проникая в нее, вызывают воспаление.
Кроме того, в синовиальной жидкости кристаллы уратов поглощаются нейтрофилами, которые фагоцитируют их.
Вследствие этого фагоцитоза возникает в конечном счете гибель нейтрофилов, выделяются лизосомальные ферменты, что запускает всю дальнейшую цепочку воспаления и повреждение синовиальной оболочки.
Клиническая картина. Наиболее типичное начало острый подагрический приступ. В классическом виде это поражение I плюснефалангового сустава. Вспышка острого артрита может быть спровоцирована приемом алкоголя (увеличивается гиперурикемия), травмой, инфекцией, стрессовым состоянием.
Может иметь значение нагрузка пищевыми продуктами, содержащими большое количество пуринов (печень, почки, телятина, молодая баранина).
Приступ начинается внезапно, часто ночью, возникают резчайшие боли, иногда настолько сильные, что прикоснуться к суставу нельзя; сустав очень быстро отекает, становится синюшно багровым, функция его резко нарушается.
Приступ обычно длится недолго, но он для больного может быть очень тяжел по силе болевого ощущения. Через 2-3 дня боли резко уменьшаются. Приступы начинают повторяться, в процесс вовлекаются другие суставы, появляются отложения уратов (тофусы) на кистях рук, развивается полиартрит, включающий в себя не только плюснефалангоые суставы, но и крупные суставы (коленные, локтевые, плечевые).
Поражение крупного сустава вызывает реакцию окружающих тканей. Обычно при этом возникает отек, гиперемия кожи; так как в этих ситуациях у больного имеется высокая лихорадка и лейкоцитоз, все это вместе взятое напоминает картину флегмоны.
При подагре могут поражаться внутренние органы.
Особенно опасна подагрическая нефропатия, которая включает различные процессы (тофусы в паренхиме почек, уратные камни, ин терстициальный нефрит, гломерулосклероз, артериолосклероз с развитием нефросклероза), которые могут приводить к ХПН.
Диагностика. Рентгенологически типичными считаются «штампованные» дефекты эпифизов костей или крупные эрозии, разрушающие кортикальный слой кости, но во многих случаях они отсутствуют.
Лабораторные данные. Важнейшее гилеурикемия (выше 0,42 ммоль/л у мужчин и 0,36 ммоль/л у женщин).
Во время острого приступа выявляются лейкоцитоз и острофазовые реакции.
Критерии диагностики:
1) повышение содержания мочевой кислоты (выше 0,42 ммоль/л у мужчин и 0,36 ммоль/л у женшин);
2) тофусы;
3) кристаллы урата натрия в синовиальной жидкости;
4) острые приступы артрита, возникающие внезапно, с полной ремиссией в течение 1-2 нед.
Диагноз подагры устанавливается при наличии двух критериев.
Менее распространены диа диагностические критерии подагры, предложенные Американской коллегией ревматологов в 1977 г., которые скорее характеризуют острый воспалительный артрит или его рецидивирующие атаки, нежели подагру в целом.
Согласно этим критериям, достоверный диагноз ставится при наличии 6 из 12 признаков:
— более одной атаки острого артрита;
— развитие максимально острого воспалительного процесса в течение первых суток;
— моноартрит;
— покраснение кожи над пораженным суставом;
— боль или опухание первого плюснефалангового сустава;
— асимметричное поражение первого плюснефалангового сустава;
— асимметричное поражение суставов предплюсны;
— наличие образований, напоминающих тофусы;
— асимметричное опухание в пределах сустава (рентгенологический признак);
— субкортикальные кисты без эрозий;
— гиперурикемия;
— стерильная суставная жидкость.
Течение. Выделяют следующие варианты:
1) легкое, когда приступы артрита повторяются только 1-2 раза в год и захватывают не более двух суставов;
2) среднетяжелое, с частотой приступов 3-5 раз в год, с поражением двух четырех суставов, умеренно выраженной костно-суставной деструкцией, множественными крупными тофусами и наличием выраженной нефропатии.
Прогноз. В большинстве случаев подагра многие годы протекает легко.
В более тяжелых случаях (при массивных тофусах и разрушении суставов, при развитии подагрической нефропатии) в течение нескольких лет наступает инвалидизация больных.
Продолжительность жизни зависит от поражения почек и ССС.
Лечение. Диете при подагре придают наибольшее значение по сравнению с другими ревматическими болезнями.
Она предусматривает снижение общего калоража пищи, тем более что при подагре обычно наблюдается повышенная масса тела.
Необходимо уменьшить поступление в организм экзогенных пуринов и животных жиров.
Жиры снижают экскрецию мочевой кислоты почками.
Крайне осторожно следует подходить к употреблению любых алкогольных напитков, включая пиво и красное вино.
Исключают из пищевого рациона: печенку, почки, жирные сорта мяса, мясные бульоны, копчености, горох, бобы, чечевицу, шпинат, цветную капусту, шпроты, сельдь.
Следует ограничить потребление мяса до 2-3 раз в нед, при этом лучше употреблять его в отварном виде.
Сочетание строгой диеты с длительным применением противоподагрических препаратов, а также активное воздействие на заболевания, которые повышают содержание мочевой кислоты в крови, способны существенно замедлить темпы прогрессирования костно хрящевой деструкции, предупредить дальнейшее формирование тофусов и сохранить функциональное состояние опорно двигательного аппарата и почек.
При лечении острого приступа подагры наибольшим эффектом обладает колхицин — препарат, угнетающий миграцию лейкоцитов, затрудняющий фагоцитоз кристаллов уратов, задерживающий дегрануляцию лизосом. Препарат противопоказан при беременности, тяжелой почечной и печеночной недостаточности.
Побочные действия расстройства пищеварения (понос, рвота).
Назначается по 2 таблетки (в 1 таблетке 0,0005 г) каждые 2 ч.
2-й и 3-й дни 2 таблетки; 4-й день 1 таблетка вечером; следующие дни 1 таблетка вечером с ужином.
При хронической подагре — 1 таблетка вечером с ужином.
Ддя снятия острых болей — кеторол (мощный ненаркотический аналгетический препарат) в/м по 2 мл (30 мг) каждые 4-6 ч. Используются НПВП: бутадион (суточная доза до 800 мг, стандартно — 300-450 мг); индометацин (метиндол; суточная доза 450 мг); напроксен (суточная доза 750 мг), НПВП нового поколения (ингибиторы циклооксигеназы-2: нимесулид (найз) в таблетках по 100 мг 2 раза в сут до еды).
В тяжелых случаях можно воспользоваться ГКС, лучше введением преднизолона внутрь сустава (100 мг в крупный, 50 мг в средний и 25 мг в мелкий сустав).
После снятия острого приступа лечение продолжается длительно. Необходимо продолжать соблюдение диеты.
Препараты, непосредственно влияющие на обмен мочевой кислоты, оказывают урикодепрессивное либо урикозурическое действие.
Ингибиторы синтеза мочевой кислоты используют при метаболическом типе подагры с выраженной гиперурикемией (более 0,6 ммоль/л), с наличием тофусов, при уратной нефропатии (МКБ), вторичной подагре.
Основной препарат аллопуринол (милурит). Суточная доза 300-600 мг. Снижение уровня мочевой кислоты до нормы обычно происходит за 2-3 нед. Далее принимается поддерживающая доза (100-200 мг/сут).
Назначение аллопуринола чревато развитием нефротоксической реакции.
Урикозурические средства назначают при суточной экскреции мочевой кислоты менее 2,7 ммоль (менее 450 мг), при непереносимости аллопуринола.
Эти средства противопоказаны при метаболическом типе подагры, при малом объеме выделяемой мочи, при почечных камнях любого типа.
К препаратам данной группы относятся: пробенецид (бенемид) таблетки по 0,5 г; суточная доза 1,5 2г; препарат несовместим с салицилатами; сульфинпиразон (антуран) — суточная доза 400-600 мг; обладает дезагрегантным действием (полезно при сочетании подагры с атеросклерозом); кетазон таблетки по 0,25 г; эффективная доза — 1 г, поддерживающая — 0,25г, обычно 1 таблетка в сутки.
Существует препарат с комбинированным действием (ингибитор синтеза мочевой кислоты и урикозурическое средство) — алломарон: в 1 таблетке содержится 0,1 г аллопуринола и 0,02 г бензбромарона.
Суточная доза — 1 таблетка в день после еды, запивать небольшим количеством жидкости, в тяжелых случаях можно принимать до 3 таблеток в день.
При нефролитаазе необходимо поддерживать достаточный диурез (до 1,5 л).
Применяются плазмаферез, гемосорбция, хирургические методы удаления отложений мочевой кислоты в мягких тканях и артропластика.
Значительно облегчает самочувствие физиотерапия.
Составной частью комплексной терапии подагры являются ощелачивающие препараты и ощелачивающие растворы, которые способны снизить риск развития нефропатии и, в частности, мочекаменной болезни.
К этим препаратам относятся магурлит, блемарен и уралит.
Их применение должно регулярно контролироваться показателем рН мочи. Помимо этих средств, можно принимать питьевую соду 2-4 г в день или щелочные минеральные воды.
Профилактика. Актуальны выявление бессимптомной гиперурикемии у родственников больных подагрой и ее коррекция диетическими мероприятиями или при большой ее величине применение аллопуринола для предупреждения развития острого подагрического приступа.
Источник
