Сроки нетрудоспособности подагра и

ОРИЕНТИРОВОЧНЫЕ СРОКИ ВРЕМЕННОЙ НЕТРУДОСПОСОБНОСТИ | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Код по МКБ-10 | Номер строки по форме N 16-ВН | Наименование болезни по МКБ-10 | Особенности клинического течения болезни, вида лечения и пр. | Ориентировочные сроки ВН (в днях) |
| 1 | 2 | 3 | 4 | 5 |
| M00-M25 | Артропатии | |||
| M00.- | 69,70 | Пиогенный артрит | Степень активности: | |
| I-II | 20-30 | |||
| II-III | 35-60 | |||
| М02.3 | 69,70 | Болезнь Рейтера | Острое течение | 30-60 |
| Подострое течение II-III степень активности | 35-65 | |||
| Хроническое течение, обострение | 30-35 | |||
| М05.- | 69,70 | Серопозитивный ревматоидный артрит | Медленно прогрессирующее течение I-II степени активности | 30-45 |
| Быстро прогрессирующее течение II-III степени активности | 65-100, МСЭ | |||
| М06.0 | 69,70 | Серонегативный ревматоидный артрит | Медленно прогрессирующее течение I-II степени активности | 30-45 |
| Быстро прогрессирующее течение II-III степени активности | 65-100, МСЭ | |||
| M10.0 | 69,70 | Идиопатическая подагра | I степени активности | 20-25 |
| II степени активности | 25-35 | |||
| M15.0 | 69,70 | Первичный генерализованный(остео) артроз | 10-25 | |
| М15.3 | 69,70 | Вторичный посттравматический полиартроз | 15-30 | |
| М16.1 | 69,70 | Первичный коксартроз односторонний | 30-45 | |
| M17.1 | 69,70 | Первичный гонартроз однсторонний | 10-25 | |
| М18.0 | 69,70 | Первичный артроз первого запястно — пястного сустава двусторонний | 10-28 | |
| М23.2 | 69,70 | Поражение мениска в результате старого разрыва или травмы | Операция | 30-40 |
| M30-M36 | Системные поражения соединительной ткани | |||
| М30.0 | 69,70 | Узелковый полиартериит | II-III степени активности | 30-90 <**> |
| М31.3 | 69,70 | Гранулематоз Вегенера | Локализованная форма | 20-30 <*> |
| Генерализованная форма | 60-90 <**> | |||
| М32.- | 69,70 | Системная красная волчанка | Острое течение II-III степени активности | 60-90, МСЭ |
| Подострое течение I-III степени активности | 45-55 <**> | |||
| Хроническое течение I-II степени активности (обострение) | 35-50 <**> | |||
| М33.- | 69,70 | Дерматополимиозит | Острое течение | 60-90, МСЭ |
| Подострое течение | 55-65 <**> | |||
| Хроническое течение (обострение) | 34-45 <**> | |||
| M34.- | 69,70 | Системный склероз (склеродермия) | Подострое течение I-III степени активности | 30-40 <**> |
| Хроническое течение I-II степени актив- ности (обострение) | 45-90 <**> | |||
| М35.1 | 69,70 | Смешанные заболевания соединительной ткани | I-II степени активности | 28-40 |
| II-III степени активности | 60-90, МСЭ | |||
| М40-М54 | Дорсопатии | |||
| М42.1.2 | 69,70 | Остеохондроз позвоночника у взрослых (шейного отдела) | 14-28 | |
| М42.1.4 | 69,70 | Остеохондроз позвоночника у взрослых (грудного отдела) | 12-25 | |
| М42.1.7 | 69,70 | Остеохондроз позвоночника у взрослых (пояснично — крестцового отдела) | 21-45 | |
| М45 | 69,70 | Анкилозирующий спондилит | Медленно прогрессирующее течение I-II степени активности | 25-40 |
| Быстро прогрессирующее течение II-III степени активности | 55-75, МСЭ | |||
| М47.2.2 | 69,70 | Шейный спондилез с радикулопатией | 15-30 | |
| М47.2.4 | 69,70 | Грудной спондилез с радикулопатией | 14-25 | |
| М47.2.7 | 69,70 | Пояснично — крестцовый спондилез с радикулопатией | 30-60 | |
| М50.1 | 69,70 | Поражение межпозвоночного диска шейного отдела с радикулопатией | 20-40 | |
| М51.1 | 69,70 | Поражение межпозвоночных дисков поясничного и других отделов с радикулопатией | Операция | 60-120, МСЭ |
| M53.1 | 69,70 | Шейно — плечевой синдром | 18-25 | |
| М54.3 | 69.70 | Ишиас | 14-20 | |
| M54.5 | 69,70 | Люмбаго | 3-5 | |
| М60-М79 | Болезни мягких тканей | |||
| M60.8 | 69,70 | Другие миозиты | 8-15 | |
| M65.8 | 69,70 | Другие синовиты и теносиновиты | 14-20 | |
| М67.8 | 69,70 | Другие уточненные поражения синовиальной оболочки и сухожилия | 7-10 | |
| М70.2 | 69,70 | Бурсит локтевого сустава | 14-21 | |
| М70.8 | 69,70 | Другие болезни мягких тканей, связанные с нагрузкой, перегрузкой и давлением | 16-21 | |
| М75.5 | 69,70 | Бурсит плеча | 14-18 | |
| М76.8 | 69,70 | Другие энтезопатии нижней конечности, исключая стопу | 3-7 | |
| М80-М94 | Остеопатии и хондропатии | |||
| М86.0 | 69,70 | Острый гематогенный остеомиелит | Средней тяжести | 45-65 |
| Тяжелая форма | 80-110, МСЭ | |||
| M87.0 | 69,70 | Идиопатический асептический некроз кости | 120-150, МСЭ | |
<*> Требуется трудоустройство в зависимости
от условий труда.
<**> Возможно направление на МСЭ с учетом условий
труда.

Источник
Подагра – хроническое заболевание, которое характеризуется нарушением обмена мочевой кислоты. В период обострения пациент нуждается в амбулаторном или стационарном лечении. В связи с этим полезно выяснить, дают ли больничный при подагре.

Признаки обострения подагры
Заболевание сопровождается накоплением солей мочевой кислоты и образованием в суставах тофусов – воспалённых подагрических узлов. Острые приступы чередуются с периодами ремиссии. Для обострения характерны следующие симптомы:
- резкая боль в месте образования тофуса;
- отек;
- покраснение кожи;
- повышенная температура в месте воспаления.
Первые проявления чаще возникают в ночное время. При отсутствии лечения приступ может продолжаться от одного дня до нескольких недель.
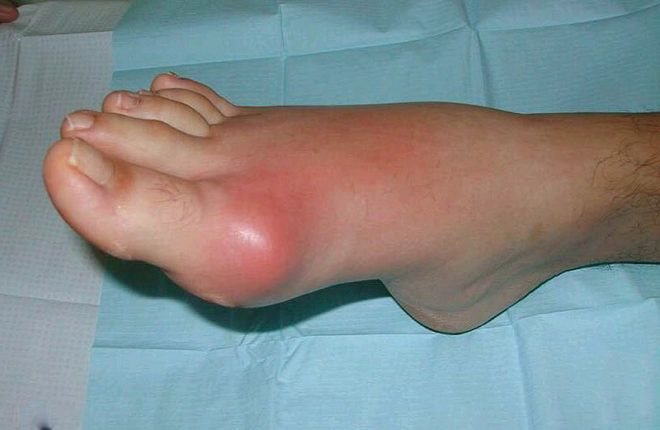 Обострение подагры
Обострение подагры
Когда требуется помощь специалиста
Существуют ситуации, когда обращение к врачу является обязательным. К ним относятся:
- необходимость открытия больничного листа для работающего;
- впервые возникший приступ, когда точный диагноз ещё не установлен;
- сильная боль в суставе сопровождается общими нарушениями – повышением температуры тела с ознобом, резкой слабостью, перепадами артериального давления;
- отсутствие эффекта от лечения, проведенного в домашних условиях.
Выдается ли при подагре больничный лист
На время болезни человек признается нетрудоспособным и ему выдается больничный лист. Его оформление целесообразно в следующих случаях:
- при выраженном болевом синдроме, который купируется только с помощью лекарственных препаратов;
- при развитии полной или частичной обездвиженности или скованности в пораженном суставе или группе;
- при значительном снижении работоспособности пациента, как из-за самого подагрического артрита, так и из-за сопутствующих симптомов.
Максимальная длительность временной нетрудоспособности
Максимальный срок, на который единовременно открывается листок, составляет 15 дней. Когда его выдает фельдшер, наибольшая продолжительность составляет 10 дней.
Если за это время приступ не был купирован, больной направляется на врачебную комиссию (ВК). С учетом всех продлений, трудоустроенный гражданин может находиться на больничном не больше 10 месяцев.
В случае неблагоприятного прогноза спустя 4 месяца больной может быть направлен на медико-социальную экспертизу (МСЭ) для установления группы инвалидности.
Важные правила оформления документа
Выдавать документ имеют право только больницы и поликлиники, имеющие соответствующую лицензию. Существуют особые правила заполнения листка, прописанные в Приказе Минздравсоцразвития России N 624н:
- бланк заполняется машинным способом или вручную заглавными печатными буквами (ручками только черного цвета – перьевыми, гелевыми или капиллярными);
- вместо полного диагноза в форму вносится специальный код заболевания;
- если при заполнении врачом бланка была допущена ошибка, лист возвращается для замены;
- печати на бланке не должны закрывать собой текст;
- работодатель в своей части может вносить исправления;
- допускается заполнение одной части машинописным текстом, а другой – вручную черной ручкой.
Работодатель обязан заполнить свою часть документа не позднее 10 дней со дня получения его от работника.
Больничный лист при других заболеваниях суставов
Человек может быть признан временно нетрудоспособным при обострении болевого синдрома и затруднении движений в суставах, а также при развитии реактивных периартритов, синовитов и т.д.
Продолжительность нетрудоспособности зависит от тяжести состояния пациента:
- При первичном остеоартрозе, протекающем без осложнений, длительность составляет 5 – 10 дней.
- Если присоединяется корешковый синдром, листок продлевают до 14-30 дней.
- Если артроз или артрит осложняется реактивным синовитом или бурситом, временная нетрудоспособность составляет 6 – 8 недель.
- При тяжелом остеоартрозе коленного или тазобедренного сустава возможно продление от 30 до 60 дней.
Инвалидность при подагре
Присвоение инвалидности при подагре зависит от стадии развития болезни:
| Стадия | Состояние пациента |
| 1 | Не отмечается значимых ограничений трудоспособности, поэтому инвалидность не присваивается. |
| 2 | У больного имеются ограничения в самообслуживании и работоспособности, что позволяет присвоить инвалидность третьей группы. |
| 3 | Характеризуется выраженными ограничениями способности к труду, пациента признают инвалидом второй группы. |
| Хроническая тофусная форма | Больной не может передвигаться и обслуживать себя, что дает основание для получения первой группы инвалидности. |
Заключение
Вероятность выдачи врачом больничного при подагре зависит от тяжести и длительности заболевания. Открытие листка нетрудоспособности позволяет работающему человеку пройти курс эффективного лечения и получить материальное пособие в соответствии с действующим законодательством.
Источник
ПОДАГРА
Подагра — системное заболевание, связанное с нарушением пуринового обмена, характеризующееся повышенным содержанием мочевой кислоты в крови (гиперурикемией), отложением моноурата натрия в суставных и/или околосуставных тканях, внутренних органах и развивающимся в связи с этим воспалением.
Эпидемиология. Гиперурикемию выявляют у 4-12% населения. Частота подагрического артрита в различных популяциях колеблется и составляет от 5 до 50 : 1000 мужчин и 1-9 : 1000 женщин, число новых случаев в год — соответственно 1-3 : 1000 мужчин и 0,2 : 1000 женщин. Диагностика подагры поздняя: в течение первого года от начала заболевания диагноз устанавливается в 25% случаев, в остальных — в среднем, на седьмой год болезни.
Соотношение мужчин и женщин составляет 2-7:1. Пик заболеваемости приходится на возраст 40-50 лет у мужчин и 60 лет и старше у женщин.
Риск подагры нарастает по мере увеличения содержания мочевой кислоты. Пятилетняя кумулятивная частота: при нормальном содержании мочевой кислоты — 5 на 1000 населения, при концентрации 0,42 — 0,47 ммоль/л — 20 : 1000, 0,48-0,53 ммоль/л — 41 : 1000, 0,54-0,59 ммоль/л — 198 : 1000, при содержании более 0,6 ммоль/л — 305 : 1000 населения.
Острый приступ подагры у подростков и молодых людей возникает редко и обусловлен первичным или вторичным дефектом синтеза мочевой кислоты.
Среди ревматических болезней на долю подагры приходится около 5% случаев.
Этиология. Выделяют первичную и вторичную подагру.
При первичной подагре, встречающейся преимущественно у мужчин, нередко обнаруживаются генетически обусловленные дефекты ферментов, участвующих в метаболизме пуринов, в частности, дефицит или отсутствие гипоксантин-гуанин-фосфорибозилтрансферазы и аденин-фосфорибозил-пирофосфат-синтетазы, что ведет к повышению синтеза мочевой кислоты. С генетическим дефектом связаны и нарушения ферментных систем почек, где происходит экскреция мочевой кислоты.
Развитию первичной подагры способствуют избыточное питание, однообразная мясная пища, употребление алкогольных напитков, особенно пива и сухих виноградных вин, а также малоподвижный образ жизни.
Наиболее частой причиной вторичной подагры являются болезни почек, сопровождающиеся почечной недостаточностью и крови (полицитемия, лейкозы), а также применение некоторых лекарственных препаратов (рибоксин, цитостатики, салуретики и др.).
Заболевания, сопровождающиеся нарушениями пуринового обмена:
¦ Хроническая свинцовая интоксикация (свинцовая нефропатия);
¦ Хроническое злоупотребление алкоголем;
¦ Анальгетическая нефропатия;
¦ Распространенный псориаз;
¦ Саркоидоз, бериллиоз, гипотиреоз;
¦ Миелопролиферативные заболевания;
¦ Поликистозная болезнь почек;
Задерживают выведение мочевой кислоты почками и приводят к развитию подагры:
¦ Тиазидные и петлевые диуретики;
¦ Салицилаты; НПВП;
¦ Этамбутол, циклоспорин,
¦ Цитостатики;
¦ Антибиотики.
Патогенез. Выделяют 3 фазы патогенеза: 1) гиперурикемия и накопление уратов в организме; 2) отложение уратов в тканях; 3) острое подагрическое воспаление.
Первая и вторая фазы развиваются вследствие повышенного биосинтеза, снижения экскреции с мочой и отложения уратов в тканях. Третья фаза развивается в результате выпадения кристаллов мочевой кислоты в синовиальную жидкость, импрегнации суставов и околосуставных тканей, активирования фактора Хагемана, системы комплемента и кининов, что приводит к увеличению сосудистой проницаемости, притоку нейтрофилов, фагоцитозу кристаллов с высвобождением лизосомальных ферментов и развитию реактивного синовита. Ураты натрия через хрящ приникают в эпифиз, субхондральное пространство, где накапливаются в виде конгломератов, приводя к атрофии костного вещества. Кристаллы уратов откладываются также в интерстиции и канальцах почек, обусловливая формирование подагрической нефропатии.
У здоровых людей клиренс мочевой кислоты составляет 6-7 мл/мин., суточная уратурия — 1,8-3,6 ммоль (300-600 мг).
В зависимости от степени уратурии и клиренса мочевой кислоты выделяют 3 типа подагры: метаболический, почечный, смешанный.
При метаболическом типе (60%) наблюдается высокая уратурия (более 3,6 ммоль/сут) и нормальный клиренс мочевой кислоты; при почечном типе (10%) — низкие уратурия (менее 1,8 ммоль/сут) и клиренс мочевой кислоты (3,0-3,5 мл/мин.); смешанный тип (30%) характеризуется нормальной или сниженной уратурией и нормальным клиренсом мочевой кислоты.
Клиническая картина. К основным клиническим проявлениям подагры относятся: накопление кристаллов уратов в тканях с образованием тофусов; рецидивирующие атаки острого артрита; нефролитиаз; подагрическая нефропатия.
Тофусы образуются при высокой гиперурикемии и длительности заболевания свыше 5-6 лет, являются специфическим признаком подагры, представляют собой содержащие ураты узелки желтоватого цвета, окруженные соединительной тканью. Тофусы локализуются чаще всего на ушных раковинах, локтях, в бурсах локтевых суставов, стопах, пальцах кистей, разгибательной поверхности предплечий, бедер, голеней, в области хрящевой перегородки носа, инфицируются редко, так как ураты обладают бактерицидным действием.
В развитии подагры выделяют три стадии: острый подагрический артрит, межприступная («интервальная») подагра, хроническая тофусная подагра.
Острый подагрический артрит характеризуется внезапным началом: быстро нарастают интенсивные боли чаще (90% случаев при первой атаке) в первом плюснефаланговом суставе, отмечаются гиперемия кожи, припухлость и нарушение функции сустава, лихорадка, лейкоцитоз. Приступ обычно развивается в ночные или ранние утренние часы, длительность атаки без лечения варьирует от 1 до 10 дней, возможно спонтанное выздоровление и отсутствие симптомов между приступами.
Без лечения наблюдается учащение и затяжное течение атак, в процесс вовлекаются новые суставы, развивается хронический подагрический артрит.
Острый подагрический артрит могут спровоцировать травма, прием алкоголя, погрешности в диете, хирургические вмешательства; обострение сопутствующих заболеваний, локальное воспаление (например, при остеоартрозе).
У мужчин поражаются преимущественно суставы стопы, особенно большого пальца, у женщин в начале заболевания развивается олиго- и полиартрит суставов кистей. У лиц пожилого возраста чаще наблюдается полиартикулярный вариант начала подагрического артрита: поражение суставов верхних конечностей, включая мелкие суставы кистей, быстрое развитие тофусов. Возникновение артрита нередко ассоциируется с приемом диуретиков.
Приступ острого подагрического артрита может протекать в атипичных формах: ревматоидоподобной, псевдофлегмонозной, ревматической, подострой, астенической с незначительными изменениями суставов и легким болевым синдромом, периартритической.
У женщин отмечают развитие олиго- и полиартрита, вовлечение суставов кистей, быстрое прогрессирование и укорочение межприступного периода. Основной причиной более тяжелого течения является сочетание с хронической почечной недостаточностью, нередко являющейся преморбидным фоном у женщин.
У лиц пожилого возраста также наблюдается учащение подагры рецидивирующего течения с развитием хронического артрита и тофусов, обусловленное полиморбидностью и приемом лекарственных препаратов в связи с сердечно-сосудистой и дыхательной недостаточностью, способствующих гиперурикемии, в том числе диуретиков и антикоатулян- тов.
Межприступная подагра и рецидивирующий подагрический артрит. В отсутствие адекватного лечения повторные приступы острого подагрического артрита обычно развиваются в течение первого года у 62%, двух лет — у 78% больных. Со временем продолжительность бессимптомного периода сокращается, приступы становятся более тяжелыми, сопровождаются вовлечением новых суставов. Развивается воспаление периартикулярных тканей, образуются обычно безболезненные тофусы.
Хроническая тофусная подагра характеризуется образованием тофусов, развитием хронического артрита, мочекаменной болезни, поражением почек и внутренних органов.
Локализация тофусов: подкожно или внутрикожно в области пальцев кистей и стоп, коленных суставов, на локтях, ушных раковинах, в других участках тела и внутренних органах. У женщин в постменопаузе тофусы нередко располагаются на пальцах в области узелков Гебердена. Иногда происходит спонтанное изъязвление кожи над тофусами с выделением содержимого в виде пастообразной белой массы.
Раннее появление тофусов наблюдается при отдельных формах ювенильной подагры, у женщин пожилого возраста, принимающих диуретики, при миелопролиферативных и почечных заболеваниях, сопровождающихся выраженной гиперурикемией. Маркерами перехода болезни в хроническую форму служат, помимо тофусов и затяжного течения артрита, увеличение числа пораженных суставов, от четырех в первые 5 лет до двенадцати и более после 10 лет от начала заболевания, а также частота и длительность обострений.
При хроническом подагрическом артрите чаще поражаются суставы нижних конечностей, наблюдается их дефигурация, стойкая деформация, ограничение подвижности, узелковые отложения кристаллов мочевой кислоты, костные разрастания, подвывихи, грубый хруст особенно в коленных и голеностопных суставах, атрофия мышц, контрактуры; анкилозы редки.
Подагрический статус определяется при непрерывном обострении артрита с хронической воспалительной реакцией окружающих тканей, обусловленной массивной инфильтрацией уратами.
Подагрическая нефропатия относится к тяжелым проявлениям висцеральной подагры. Специфическое поражение почек связано с развитием тофусов в паренхиме и уратных камней в лоханках, проявляется клиникой интерстициального нефрита, пиелонефрита, гломеруло- и нефросклероза, хронической почечной недостаточностью.
Наряду с этим, подагра сочетается с ожирением, гиперлипидемией, гипертриглицеридемией, артериальной гипертензией, атеросклеротическим поражением сосудов (метаболический синдром), миелопролиферативными заболеваниями, флебитом, гастритом, колитом и др.
По тяжести течения выделяют следующие варианты:
— легкое течение: приступы артрита повторяются 1-2 раза в год, захватывают не более двух суставов, при этом нет признаков суставной деструкции и поражения почек; тофусы — мелкие, единичные, либо отсутствуют;
— течение средней тяжести: частота приступов артрита достигает 3-5 раз в год с вовлечением двух-четырех суставов; отмечается умеренно выраженная костно-суставная деструкция и множественные мелкие тофусы, мочекаменная болезнь;
— тяжелое течение: приступы артрита развиваются более 5 раз в год, костно-суставная деструкция значительно выражена, тофусы крупных размеров, множественные; отмечается выраженная нефропатия, хроническая почечная недостаточность.
Диагностика. Рентгенологически на фоне остеопороза определяются сужение суставной щели, округлые, «штампованные» очаги просветления (симптом «пробойника») — следствие образования в эпифизах тофусов, диаметром от нескольких миллиметров до 2-3 см, которые по мере увеличения разрушают корковое вещество (симптом «вздутия костного края»). Возможно полное разрушение эпифизов и замещение их уратными массами.
Достоверные рентгенологические признаки подагры обычно появляются не ранее, чем через 5 лет от начала заболевания.
Лабораторные показатели: гиперурикемия (более 0,42 ммоль/л у мужчин и 0,36 ммоль/л у женщин). Во время приступа определяются лейкоцитоз и повышенная СОЭ (25-40 мм/ч), увеличение С-реактивного белка, 62- и г-глобулинов.
Синовиальная жидкость исследуется в сложных диагностических случаях: она прозрачная, нормальной или сниженной вязкости, с высоким цитозом — лейкоцитов (1-15) х 10*9/л, гранулоцитов 25-75%; при поляризационной микроскопии в ней находят множественные двоякопреломляющие игольчатые кристаллы моноурата натрия.
Пункционная биопсия тофусов: обнаруживают кристаллы мочевой кислоты.
Морфологическое исследование подкожного тофуса: в центре узла на фоне дистрофии и некроза тканей определяется скопление кристаллов урата натрия с перифокальной зоной воспалительной реакции, пролиферацией гистиоцитов, фибробластов, гигантских клеток. Подкожный тофус окружен плотной соединительной тканью.
Для постановки диагноза применяют критерии, разработанные Wallace S. L. et al. (1977).
Классификационные критерии подагры
A. Наличие характерных кристаллических уратов в суставной жидкости;
Б. Наличие тофусов, содержание кристаллов мочевой кислоты в которых подтверждено химическим исследованием или поляризационной микроскопией;
B. Наличие 6 из 12 признаков:
— более одной атаки острого артрита в анамнезе;
— воспаление сустава достигает максимума в первые сутки болезни;
— моноартрит;
— гиперемия кожи над пораженным суставом;
— припухание и боль в первом плюснефаланговом суставе;
— одностороннее поражение первого плюснефалангового сустава;
— одностороннее поражение суставов стопы;
— узелковые образования, напоминающие тофусы;
— гиперурикемия;
— асимметричный отек суставов;
— на рентгенограммах — субкортикальные кисты без эрозий;
— отрицательные результаты при посеве синовиальной жидкости.
Примечание: 6 клинических признаков и более встречаются у 88%
больных подагрой.
Лечение. Лечение острого подагрического артрита.
Для купирования острого приступа подагры используют НПВП, колхицин и глюкокортикоиды. Предпочтительнее начинать лечение в первые 24 часа.
При отсутствии противопоказаний средством выбора являются НПВП: индометацин, напроксен, найз, диклофенак. Различий в эффективности этих препаратов не установлено.
Колхицин используется редко из-за высокой частоты побочных эффектов; противопоказан при тяжелом поражении почек, органов пищеварения, сердечно-сосудистой системы. Применяется при неэффективности или наличии противопоказаний к приему НПВП. Назначается по 0,5 мг каждый час до купирования артрита или появления побочных эффектов (максимально допустимая доза 4-6 мг в первые сутки лечения с постепенным снижением дозы в последующие дни и отменой препарата).
Глюкокортикоиды применяют при наличии противопоказаний для назначения НПВП и колхицина.
При поражении 1 или 2 суставов — внутрисуставно вводят триамсинолон (40 мг в крупные суставы, 5-20 мг в мелкие) или метилпреднизолон (40-80 мг в крупные суставы, 20-40 мг — в мелкие); при множественном поражении суставов — короткие курсы метилпреднизолона по 250-500 мг внутривенно.
Антигиперурикемическая терапия проводится аллопуринолом и его аналогами. Аллопуринол назначают при частых атаках острого подагрического артрита или его хронизации, образовании тофусов в мягких тканях и субхондральной кости; сочетании подагры с умеренной ХПН; проведении цикловой полихимиотерапии или лучевой терапии при лимфопролиферативных заболеваниях.
Терапию аллопуринолом начинают с небольшой дозы (50 мг/сут) и постепенно увеличивают до достижения стойкой нормоурикемии.
Дальнейшее лечение аллопуринолом в поддерживающей дозе на фоне антиподагрической диеты проводится под контролем клиренса креатинина.
Определенным урикозурическим эффектом обладает антагонист рецепторов ангиотензина — лозартан. Его применение целесообразно у больных подагрой, сочетающейся с артериальной гипертензией, дислипидемией.
Эффективность терапии подтверждается рассасыванием тофусов, отсутствием прогрессирования уролитиаза, снижением концентрации мочевой кислоты в крови, а также частоты подагрических атак и потребности в НПВП, глюкокортикоидах.
Назад — к оглавлению

Источник

