Стандарт оказания медицинской помощи при остеопорозе

Е. Л. Насонов Институт ревматологии РАМН, Москва
Определение, классификация и клиническое значение.
Хорошо известно определение остеопороза как «прогрессирующего системного заболевания скелета, характеризующегося снижением массы кости и нарушением структуры (микроархитектоники) костной ткани, приводящего к увеличению хрупкости кости и риска переломов».
Выделяют две основные формы остеопороза: первичный и вторичный. В свою очередь первичный остеопороз условно подразделяется на постменопаузальный и сенильный.
Первичный остеопороз может развиваться у мужчин и женщин в любом возрасте, но чаще у женщин в период менопаузы и у мужчин в пожилом возрасте.
Вторичный остеопороз обычно является осложнением различных заболеваний (эндокринных, воспалительных, гематологических, гастроэнтерологических и др.) или лекарственной терапии (например, глюкокортикоидный остеопороз). По некоторым оценкам, вторичный остеопороз составляет 60% от всех случаев остеопороза у мужчин (наиболее часто связан с гипогонадизмом, приемом глюкокортикоидов и алкоголизмом), и примерно половину от всех случаев остеопороза у женщин в перименопаузе (гипоэстрогенемия, применение глюкокортикоидов, тиреоидных гормонов и противосудорожных препаратов).
Клиническое значение остеопороза определяется в первую очередь риском переломов костей скелета. Наиболее частыми и характерными являются возникающие после минимальной травмы (нетравматические) переломы позвоночника, дистального отдела лучевой кости и проксимального отдела бедренной кости (перелом шейки бедра).

Рис. 1.
А. Тело неизмененного позвонка (приводим в качестве сравнения).
Б. Компрессионный перелом позвонка при остеопорозе.
Обращает на себя внимание характерная структура остеопорозно измененного тела позвонка: значительное уменьшение количества горизонтальных трабекул и истончение вертикальных.
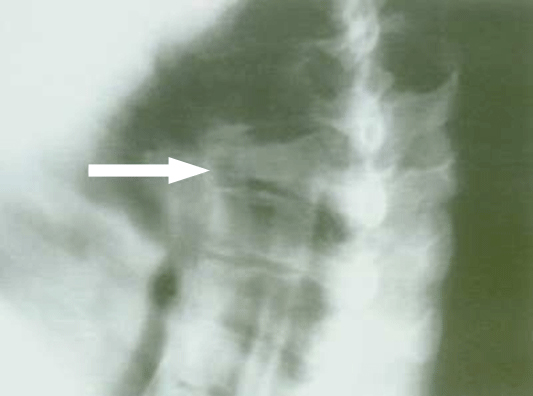
Рис. 2.
Рентгенограмма позвоночника при компрессионном переломе нижнегрудного позвонка (указан стрелкой).
У пациентки с постменопаузальным остеопорозом перелом произошел на фоне минимальной бытовой травмы.
Таблица 1. Диагностические категории, основанные на определении МПКТ и рекомендации по каждой категории.
| Т-индекс | Диагноз | Риск переломов | Рекомендации (см. табл. 4) |
|---|---|---|---|
| +2,0 до –1 | Нормальная МПКТ | Уровень 1: низкий | Только диетические рекомендации или добавки кальция и витамина D, физические упражнения |
| –1,0 до –2,5 | Остеопения | Уровень 2: умеренный риск | Добавки кальция и витамина D, возможно других препаратов |
| –2,5 или меньше без предшествующих переломов | Остеопороз | Уровень 3: высокий | Обязательно лечение антиостеопоретическими препаратами, предотвращение потерь равновесия |
| –2,5 или меньше с предшествующими переломами | Тяжелый остеопороз | Уровень 4: очень высокий | То же, что и уровень 2, но более интенсивно |
Таблица 2. Факторы, предрасполагающие к развитию остеопороза
Генетические или конституциональные
- Принадлежность к европеоидной или монголоидной расам
- Семейная предрасположенность (нетравматические переломы у родственников первой степени родства)
- Хрупкое телосложение
- Большая осевая длина шейки бедра
Образ жизни и питания
- Низкое потребление кальция и витамина D
- Курение
- Алкоголизм
- Низкая физическая активность
- Длительная иммобилизация
- Длительное парентеральное питание
- Низкая масса тела
- Отсутствие беременности
Заболевания
- Нарушение менструального статуса (длительная вторичная аменорея, преждевременная менопауза – до 45 лет, позднее начало менструаций)
- Эндокринные болезни (первичный гиперпаратиреоз, тиреотоксикоз, сахарный диабет, синдром Кушинга, болезнь Аддисона, первичный гипогонадизм, гиперпролактинемия)
- Болезни крови (множественная миелома, системный масцотоз, лимфома, лейкоз, пернициозная анемия)
- Воспалительные ревматические заболевания (ревматоидный артрит, анкилозирующий спондилоартрит, полимиозит/дерматомиозит, системная красная волчанка)
- Заболевания ЖКТ (нарушение всасывания, вызванное желудочно-кишечными заболеваниями), болезнь Крона, хронические заболевания печени)
- Хронические обструктивные заболевания легких
- Хронические неврологические заболевания
- Застойная сердечная недостаточность
- Хроническая почечная недостаточность
- Состояние после пересадки органов
Лекарственные препараты
- Глюкокортикоиды (>7,5 мг преднизолона более 6 мес)
- Тиреотропные препараты (тироксин)
- Антикоагулянты (непрямые, прямые)
- Агонисты и антагонисты гонадотропина
- Противосудорожные препараты (фенитоин)
- Фосфат–связывающие антациды
Таблица 3. Диагностические процедуры при остеопорозе
Обязательные
- Анамнез и физический осмотр
- Анализ крови (лейкоциты, СОЭ, уровень кальция, альбумина)
- Анализы фосфатов, щелочной фосфатазы в сыворотке, печеночных трансаминаз, белка сыворотки, электрофорез, анализ мочи
- Рентгенография поясничного и грудного отдела позвоночника
- Определение МПКТ (любым стандартизованным методом, предпочтительней DXA)
- Тестостерон и гонадотропин (у мужчин)
Дополнительные
- Маркеры метаболизма костной ткани в сыворотке и моче
- ПТГ, 25-OHD, тиреотропный гормон в сыворотке, маркеры злокачественных новообразований
- Гонадотропины и свободный кортизол в моче
- Стернальная пункция
- Биопсия крестцово-подвздошной кости после двойной маркировки тетрациклином для гистоморфометрии и анализа костного мозга
Таблица 4. Рекомендации по профилактике и лечению остеопороза и остеопоретических переломов
| Основные направления | Рекомендации |
|---|---|
| I. Профилактика | |
| – Физическая активность | Гимнастика, изометрические упражнения, плавание |
| – Питание | Пища с высоким содержанием кальция и витамина D (молочные продукты) и относительно низким содержанием фосфатов, поваренной соли и клетчатки |
| – Устранение факторов риска остеопороза | Курение, избыточный прием алкоголя, кофеина, тяжелые физические нагрузки |
| – Устранение факторов риска случайных потерь равновесия | Избегать приема снотворных, седативных препаратов и т.п. |
| – Снижение риска переломов при потере равновесия | Защита тазобедренного сустава |
| – Лекарственные препараты | Препараты кальция и витамин Di (особенно в зимнее время года и у пожилых больных) |
| II. Лечение | |
| – Подавление костной резорбции | См. табл. 5 |
| – Подавление болей, связанных с остеопоретическими переломами | Физиотерапия, «простые» анальгетики (парацетамол), нестероидные противовоспали-тельные препараты, центральные анальгетики (трамадол), опиоидные анальгетики |
| – Лечение остеопоретических переломов | Хирургические операции |
Таблица 5. Эффективность антиостеопоретических препаратов в отношении уменьшения риска переломов, по данным рандомизированных контролируемых исследований
| Препарат | Снижение риска переломов | |||
|---|---|---|---|---|
| позв. и непозв. | только позв. | только непозв. | только переломы бедра | |
| Алендронат | + | + | ||
| ГЗТ | +/- | |||
| Ризедронат | + | + | ||
| Кальцитонин МИАКАЛЬЦИК | + | + | ||
| Этидронат | + | |||
| Ралоксифен | + | |||
| Кальцитриол | +/- | |||
| Кальций + витамин Di | + | + | ||
| Примечание. Позв. – позвоночные, непозв. – непозвоночные. | ||||
Определение минеральной плотности костной ткани
В настоящее время принято оценивать степень тяжести остеопороза на определении минеральной плотности костной ткани (МПКТ).
Однако, поскольку вклад МПКТ в суммарную прочность кости не превышает 70%, немаловажное значение в развитии остеопоретических переломов играют другие факторы. К ним относят нарушение качества (микроархитектоника, микротравмы, дефекты минерализации) костной ткани, а также «не скелетные» факторы, например случайные потери равновесия.
В будущем, по-видимому, большое значение будет придаваться биохимическим маркерам резорбции (дезоксипиридинол, C- и N-телопептиды проколлагена типа I и др.), которые, как полагают, позволяют дать характеристику нарушения «качества» кости требует дальнейшего уточнения и изучения.
Хотя скрининговые исследования для выявления остеопороза в принципе могут проводится с помощью любых стандартизованных методов, «золотым стандартом» в настоящее время является биэнергетическая рентгеновская абсорбциометрия (DXA), которая позволяет с высокой чувствительностью и воспроизводимостью определять МПКТ в наиболее важных, с точки зрения риска, остеопоретических переломов участках скелета – позвоночнике и бедренной кости.
Для диагностических целей при исследовании женщин были предложены два пороговых значения МПКТ (табл. 1). Значение МПКТ (Т-индекс) на 2,5 стандартных отклонения ниже усредненной МПКТ у взрослых женщин (пиковая костная масса) свидетельствует об остеопорозе (высокий риск остеопоретических переломов), а на 1 стандартное отклонение – об остеопении. Полагают, что именно у больных с остеопенией профилактика потери костной массы может быть наиболее эффективной. Определение «тяжелый» остеопороз используется в тех случаях, когда у пациента в прошлом уже имел место один остеопоретический перелом или более.
Риск переломов примерно удваивается при уменьшении МПКТ на одно стандартное отклонение от пиковой костной массы, а также если пациент уже перенес остеопоретический перелом.
Факторы риска, диагноз и дифференциальный диагноз остеопороза
Клинические факторы риска, которые могут быть успешно применены для активного выявления больных с остеопорозом представлены в табл. 2.
К наиболее существенным, частично не зависимым от МПКТ, относятся преждевременная менопауза, длительное лечение глюкокортикоидами (ГК), наличие некоторых заболеваний и переломов до 45 лет, низкий индекс массы тела (Обследование больных с остеопорозом включает стандартный набор диагностических тестов, их диапазон зависит от тяжести заболевания, возраста пациента и наличия переломов позвоночника (табл. 3).
Данные анамнеза, осмотра пациентов и лабораторных исследований позволяют решить следующие задачи:
- Исключить заболевания, которые могут быть приняты за остеопороз.
- Выявить причины остеопороза и предрасполагающие факторы.
- Оценить тяжесть остеопороза для определения прогноза болезни, т.е. вероятности последующих переломов.
- Выбрать наиболее адекватный метод лечения.
- Провести базовое обследование для последующего наблюдения за развитием болезни.
Высокий риск остеопороза характерен для широкого круга заболеваний (см. табл. 2). Многие из них легко диагностируются в процессе сбора анамнеза или при осмотре пациентов. На поиск этих заболеваний врача должны настроить необычные проявления остеопороза (например, развитие остеопороза в возрасте до 50 лет и остеопороза у мужчин).
Потеря костной массы и переломы часто связаны с развитием остеомаляции и злокачественных новообразований.
Остеомаляция характеризуется дефектами минерализации костного матрикса, чаще всего вызванными нарушением потребления, выработки или обмена витамина D. К другим причинам относятся нарушение транспорта фосфатов или длительный прием некоторых препаратов, таких как соли алюминия (и других фосфатсвязывающих антацидов), больших доз препаратов фтора, биофосфонатов первого поколения (этидронат) и противосудорожных препаратов. Остеомаляция может быть заподозрена на основании анамнеза и изменения биохимических показателей, а именно снижение уровня кальция в сыворотке и моче, фосфатов и 25-гидроксивитамина D в сыворотке, а также увеличение концентрации щелочной фосфатазы и ПТГ. Для подтверждения дефекта минерализации иногда необходимо проведение биопсии подвздошной кости после проведения метки тетрациклином.
Диффузный остеопороз (с или без патологических переломов) часто встречается у пациентов с множественной миеломой. О развитии этой патологии могут свидетельствовать сильные боли в костях, увеличение СОЭ, протеинурия Бенс-Джонса, а для подтверждения диагноза используют стернальную пункцию и электроиммунофорез сыворотки и мочи.
Патологические переломы, вызванные костными метастазами, могут напоминать остеопоретические переломы.
Переломы позвоночника при остеопорозе следует дифференцировать от деформации позвоночника, вызванной другими заболеваниями, такими как сколиоз, остеоартроз и болезнь Шейермана–Мау.
Лечение и профилактика остеопороза
В течение последних 30 лет было проведено очень большое число разнообразных исследований, посвященных лечению остеопороза. Полученные данные позволили провести детальный анализ сравнительной эффективности антиостеопоретических препаратов с позиций «медицины доказательств» (табл. 4).
Установлено, что лечение подавляющим большинством антиостеопоретических препаратов приводит к увеличению МПКТ различных участков скелета. Однако, поскольку основная цель лечения остеопороза – снижение частоты остеопоретических переломов, то адекватными являются результаты только таких исследований, в которых в качестве конечного результата оценивалась эффективность антиостеопоретических препаратов в отношении снижения частоты переломов костей скелета (табл. 5).
Требует специального обсуждения целесообразность разделения (хотя и условного) тактики ведения пациентов на два направления: профилактика остеопороза и его лечение. Под профилактикой остеопороза подразумевают предотвращение потери костной массы у пациентов с остеопенией или даже нормальной МПКТ, а под лечением – снижение риска остеопоретических переломов. Однако это разделение не имеет существенного значения для клинической практики и теоретически не обосновано. Под профилактическими мероприятиями следует подразумевать рекомендации для лиц молодого возраста в отношении увеличения пиковой костной массы, а для лиц пожилого возраста с остеопорозом – в отношении профилактики случайных потерь равновесия.
Необходимо иметь в виду, что хотя на фоне приема некоторых антиостеопоретических препаратов снижение риска переломов развивается довольно быстро (алендронат, кальций + витамин D), все же для существенного снижения частоты переломов необходима длительная (вероятно пожизненная) терапия, поскольку ее эффект быстро проходит после прерывания лечения.
Препараты кальция и витамина D
Особое внимание в последнее время уделяется оценке эффективности препаратов кальция и витамина D, как наиболее доступного и теоретически хорошо обоснованного подхода к снижению риска остеопоретических переломов. Имеются данные о том, что субклинический дефицит кальция и витамина D, приводя к увеличению уровня паратиреоидного гормона (ПТГ), играет важную роль в патогенезе остеопороза.
У пациентов с остеопорозом не зависимо от возраста наблюдается снижение кишечной абсорбции кальция, что приводит к отрицательному кальциевому балансу. Поскольку в норме абсорбция кальция регулируется витамином D, развитие остеопороза и увеличение риска переломов отражают дефицит витамина D или резистентность к витамину D.
В постменопаузе у женщин с низкой концентрацией витамина D МПКТ ниже, чем у женщин с нормальной концентрацией витамина D. Кроме того, у этих женщин отмечается снижение сывороточного уровня кальция и повышение уровня ПТГ.
Более чем у трети пациентов с переломами бедра выявляются признаки такого классического проявления дефицита витамина D, как остеомаляция.
Следует подчеркнуть, что субклинический дефицит витамина D широко распространен не только у пожилых пациентов, но имеет место примерно у половины пациентов более молодого (около 60 лет) возраста и особенно выражен в зимнее время года. По некоторым данным, у половины пациентов пожилого возраста наблюдается снижение образования эндогенного витамина D в коже и потребление витамина D с пищей.
Адекватное потребление кальция и витамина D не только приводит к быстрому увеличению МПКТ, но и к снижению частоты позвоночных и непозвоночных переломов, включая переломы бедра.
Примечательно, что прием только витамина D, без кальция, как и кальция без витамина D не оказывает столь положительного влияния на МПКТ и риск переломов костей скелета, как их сочетанный прием. Потребление 800 МЕ витамина D и 1200 мг элементарного кальция в сутки рекомендуется всем лицам в возрасте старше 60 лет. К сожалению, в молоке (основной источник витамина D в пище) содержится недостаточное количество витамина D (только 100 МЕ витамина D на 250 мл). Поэтому следует настоятельно рекомендовать всем лицам этой возрастной группы дополнительный прием препаратов кальция и витамина Di в дозе не менее 400–800 МЕ витамина D и 1000–1200 мг элементарного кальция в зависимости от особенностей питания. Необходимо также иметь в виду, что для оптимального лечения всех форм остеопороза с использованием других антиостеопоретических препаратов требуется назначение оптимальных доз кальция и витамина D в качестве базовой терапии.
Прием кальция и витамина D рассматривается как минимально необходимая терапия у всех пациентов, которым показана длительная глюкокортикоидная терапия.
Оссеин-гидроксиаппатитный комплекс
Определенное вспомогательное значение для нормализации кальциевого гомеостаза и улучшения костного обмена может иметь оссеин-гидроксиаппатитный комплекс (остеогенон).
Важно, что этот препарат практически не имеет противопоказаний и может использоваться для коррекции дефицита кальция у беременных и кормящих женщин.
Бисфосфонаты
Результаты крупных клинических исследований свидетельствуют о том, что лечение бисфосфонатами (алендронат и ризедронат) приводит к дозозависимому увеличению МПКТ и снижению риска позвоночных и непозвоночных переломов на 30–50% у больных с первичным и глюкокортикоидным остеопорозом.
Гормональная заместительная терапия (ГЗТ)
ГЗТ является общепринятым подходом к профилактике и лечению постменопаузального остеопороза. Снижение риска переломов достигается только после 6–7 лет постоянного приема препаратов и быстро исчезает после их отмены. Не исключается, что снижение частоты переломов в большей степени связано с общим улучшением состояния здоровья женщин, а не со специфическим антиостеопорозным эффектом ГЗТ.
Эффективность селективных модуляторов эстрогеновых рецепторов (ралоксифен) в отношении снижения риска переломов позвоночника (но не переломов других локализаций) была доказана в крупном контролируемом исследовании. Достоинством модуляторов эстрогеновых рецепторов по сравнению со стандартной ГЗТ является преимущественное влияние на костную ткань и отсутствие нежелательного действия на молочные железы и эндометрий.
Кальцитонин лосося — МИАКАЛЬЦИК
Эффективность кальцитонина, который применяется для лечения остеопороза в течение более 30 лет, в отношении снижения риска позвоночных переломов была подтверждена в ходе крупных клинических исследований. Предполагается также эффективность кальцитонина лосося в отношении снижения риска непозвоночных переломов.
Кальцитонин лосося обладает анальгетической и, вероятно, антиартрозной активностью, это делает его применение особенно предпочтительным у пациентов с остеопоретическими переломами позвоночника и болями в спине, связанными с дегенеративным поражением позвоночника.
Активные метаболиты витамина D (кальцитриол и альфа-кальцидол)
Хотя предварительные результаты свидетельствуют об эффективности активных метаболитов витамина D в отношении снижения риска переломов костей скелета, эти результаты получены на относительно небольших группах больных и требуют дальнейшего подтверждения.
Источник
