Стрептококк группы а артрит
Септический (бактериальный) артрит — быстропрогрессирующее, нередко деструктивное поражение суставов, обусловленное непосредственной инвазией синовиальной оболочки гноеродными микроорганизмами. Размножение микроорганизмов способствует развитию воспалительного процесса, который, в свою очередь, приводит к быстрой деструкции сустава. Главными проблемами остаются ошибки в ранней диагностике и лечении СА, которые являются основными причинами не только развития выраженной функциональной недостаточности сустава, но и значительного роста летальных исходов.
Эпидемиология[править | править код]
Заболеваемость составляет 2-10 случаев на 100 000 в общей популяции и 30-70 на 100 000 среди пациентов с предшествующими заболеваниями суставов или перенесших эндопротезирование. Наиболее часто заболевают дети и лица старших возрастных групп.
Этиология[править | править код]
Наиболее распространённым этиологическим агентом СА остаётся S.aureus. Он является причиной 80% случаев инфекций суставов у больных ревматоидным артритом и сахарным диабетом. На втором месте по частоте находятся стрептококки, в частности β-гемолитический стрептококк группы А. Чаще всего данный возбудитель ассоциируется с каким-либо фоновым аутоимунным заболеванием.
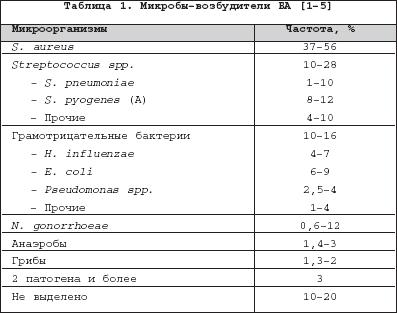
Теоретически все известные бактерии могут вызвать СА, поэтому в таблице ниже показаны данные о наиболее частых возбудителях:
| Возбудитель | Частота , % |
|---|---|
| S.aureus | 37-56 |
| Streptococcus spp. | 10-28 |
| H. influenzae | 4-7 |
| E. coli | 6-9 |
| N. gonorrhoeae | 0,6-12 |
| Анаэробы | 1,3-3 |
| Не выявлен | 10-20 |
Патогенез[править | править код]
В здоровом организме успешное функционирование иммунной системы — фагоцитов синовиальной мембраны и синовиальной жидкости, способно обеспечить стерильность суставных тканей.При ослаблении защитных сил организма происходит инвазия и инфицирование сустава бактериальным агентом. Этому способствуют следующие причины:
- пожилой возраст
- тяжёлые сопутствующие заболевания (сахарный диабет, цирроз печени, онкологические заболевания, хроническая почечная недостаточность)
- наличие первичных очагов инфекции (пневмония, пиелонефрит)
- фоновая суставная патология (ревматоидный артрит, гемартроз, остеоартрит, суставные протезы)
В период стойкой бактериемии в сустав возбудитель попадает гематогенным путем. Лимфогенным путем возбудитель попадает в сустав из ближайших к очагов инфекции.Также возможно попадание прямым путем при травмах и медицинских манипуляциях (артроцентез, артроскопия).
Инвазия возбудителя в синовиальную оболочку влечёт за собой активный воспалительный процесс. Под влиянием продуктов жизнедеятельности бактерий происходят стимуляция иммунного ответа и высвобождение разнообразных медиаторов воспаления, накопление которых приводит к торможению синтеза хряща и его деградации с последующей деструкцией хрящевой и костной ткани и формированием костного анкилоза[4].
Клиническая картина[править | править код]
Для заболевания характерно острое начало с выраженной болью. Поражённый сустав гиперемирован, припухший, горячий на ощупь. Боль возникает в покое и при двигательной нагрузке. У 80% больных наблюдается лихорадочный синдром, который сопровождается ознобом[5].
Диагностика[править | править код]
При анализе крови у больных, как правило, выявляются лейкоцитоз со сдвигом лейкоцитарной формулы влево и повышение СОЭ. Золотым стандартом в диагностике СА является развёрнутый анализ синовиальной жидкости (СЖ), полученный с помощью пункционной аспирации из поражённого сустава. СЖ следует окрашивать по Граму и проводить культуральное исследование. Оно является положительным примерно в 90% СА, хотя первоначальное окрашивание по Граму даёт положительный результат только в 50% случаев[4].
Лечение[править | править код]
Лечение септического артрита комплексное, которое включает:
- Антимикробную и симптоматическую терапию.
- Адекватный дренаж (рекомендовано выполнять ежедневную аспирацию сустава для уменьшения выпота).
- Ранняя активная реабилитация.
В качестве антибактериальной терапии первой линии рекомендуется флуклоксациллин, который способен действовать как на стафилококковую, так и на стрептококковую инфекцию до тех пор, пока не будет установлен возбудитель[3].
Примечания[править | править код]
- ↑ 1 2 3 4 5 6 7 8 9 10 Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ 1 2 3 4 5 6 7 8 9 10 11 Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ 1 2 Борис Сергеевич Белов. Бактериальный (септический) арт р и т
и инфекция протезированного суста в а :
современные аспекты // С О В P E М Е Н Н А Я Р Е В М А Т О Л О Г И Я № 3 ’ 1 0. — 2010. — С. 10-17. - ↑ 1 2 Девидсон, под ред. Мухина Н.А. Внутренние болезни по Дэвидсону. — 1. — ГЭОТАР-Медиа, 2010. — С. 191-192. — 240 с. — ISBN 978-5-91713-002-4.
- ↑ О.В. Теплякова. Септический артрит у взрослых // Клин микробиол антимикроб химиотер 2015, Том 17, № 3. — 2015. — С. 187-203.
Источник
Для цитирования: Белов Б.С. Бактериальные (септические) артриты. РМЖ. 2004;20:1137.
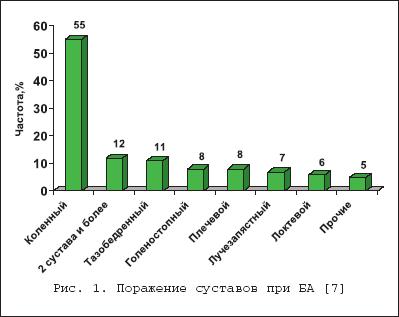
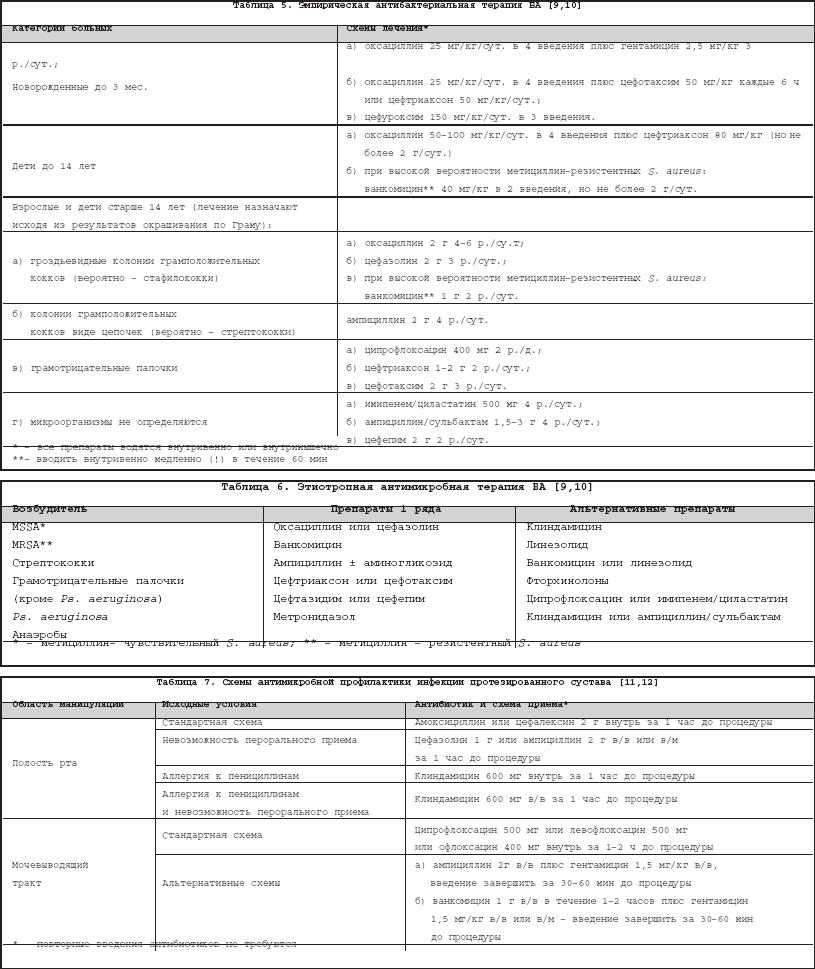
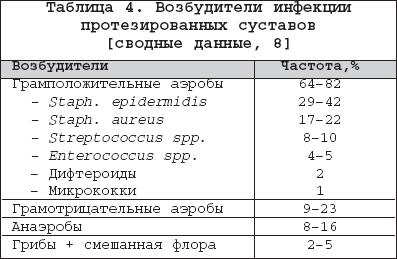
Бактериальный (септический) артрит (БА) представляет собой быстропрогрессирующую патологию, обусловленную непосредственной инвазией сустава гноеродными микроорганизмами 1 . Заболевание встречается повсеместно. Поражаются преимущественно дети и лица старше 60 лет. Ежегодная частота БА составляет 2–10 случаев на 100 000 населения , а среди больных ревматоидным артритом (РА) и реципиентов клапанных протезов эти значения достигают 30–70 на 100 000. Несмотря на обширный арсенал разработанных и внедренных в клиническую практику антимикробных средств и интенсивное развитие хирургической технологии, необратимая утрата функции сустава развивается у 25–50% больных. Частота летальных исходов при БА существенно не изменилась за последние 25 лет и составляет 5–15% [1]. Этиология Теоретически все известные бактерии могут вызвать БА (табл. 1). Самым распространенным этиологическим агентом БА является S. aureus , на долю которого приходится до 80% случаев инфекций суставов у больных РА и сахарным диабетом. Данный патоген также является основным при инфекционном коксите и полиартикулярных вариантах БА. На втором месте по частоте выделения у больных БА находятся стрептококки (в первую очередь, ? –гемолитический стрептококк группы А), которые, как правило, ассоциируются с фоновыми аутоиммунными заболеваниями, хронической инфекцией кожи и предшествующей травмой. Встречаемость S. pneumoniae в качестве возбудителя БА в последние годы существенно снизилась. Стрептококки других групп (B,G, C и F – в порядке убывания) выделяются при БА у больных с иммунной недостаточностью, злокачественными новообразованиями, а также инфекционной патологией пищеварительного и урогенитального тракта. Грамотрицательные палочки – причина БА у пожилых больных, наркоманов, вводящих наркотики внутривенно, а также у больных с иммунодефицитом. Анаэробы в качестве возбудителей БА чаще фигурируют у реципиентов суставных протезов, лиц с глубокими инфекциями мягких тканей и больных сахарным диабетом. Наиболее значимые этиологические агенты БА среди детей – S. aureus и Str . pyogenes . Роль H. influenzae , ранее встречавшейся достаточно часто при БА у детей, в последние годы значительноуменьшилась в связи с широким внедрением специфической вакцины. В то же время ряд исследователей отмечают рост встречаемости при БА грамотрицательной палочки K. kingae , являющейся нормальным обитателем ротовой полости у детей до 2 лет [6]. В таблице 2 суммированы данные о наиболее часто встречающихся возбудителях БА в зависимости от категорий больных. Патогенез В норме суставные ткани стерильны, что обеспечивается успешным функционированием фагоцитов синовиальной мембраны и синовиальной жидкости (СЖ). Для развития БА необходимо наличие ряда «факторов риска», зависящих как от состояния макроорганизма (в первую очередь – противоинфекционного иммунитета и суставного статуса), так и микроба–патогена (вирулентность, экспозиция, объем инокулята и т.д.). Основные факторы, предрасполагающие к развитию БА, представлены в таблице 3. Одним из наиболее значимых аспектов возникновения БА является ослабление естественных защитных сил макроорганизма, обусловленное сопутствующими заболеваниями, иммуносупрессией, возрастом пациентов. Немаловажное значение придается фоновой суставной патологии, проводимой терапии, а также возможным осложнениям последней. В частности, при РА вероятность возникновения БА нарастает в связи с назначением глюкокортикостероидов (в т.ч. внутрисуставно), цитотоксических иммунодепрессантов, а также моноклональных антител к фактору некроза опухоли– ? (инфликсимаб). Проникновение возбудителя в сустав может происходить несколькими путями. 1. Гематогенная диссеминация при транзиторной или стойкой бактериемии, как следствие отдаленных первичных очагов инфекции (пневмония, пиелонефрит, пиодермия и т.д.). 2. Лимфогенное распространение из близлежащих к суставу очагов инфекции. 3. Ятрогенный путь при проведении артроцентеза или артроскопии. 4. Проникающие травмы , вызванные шипами растений, иными загрязненными предметами. Инвазия бактерии в сустав сопровождается активным воспалительным клеточным ответом и выходом клеток, участвующих в воспалении, в полость сустава. В дальнейшем под влиянием продуктов жизнедеятельности бактерий происходит стимуляция иммунного ответа и высвобождение разнообразных медиаторов воспаления. Накопление провоспалительных цитокинов и продуктов аутолиза фагоцитов – протеаз влечет за собой торможение синтеза хряща и его деградацию с последующей деструкцией хрящевой и костной ткани и формированием костного анкилоза. Клиническая картина Как правило, БА характеризуется острым началом с интенсивной болью, припухлостью, гиперемией кожи и гипертермией пораженного сустава. В большинстве случаев (60–80%) имеет место лихорадка. Однако температура тела может быть субфебрильной и даже нормальной, что чаще встречается при поражении тазобедренных и крестцово–подвздошных суставов, на фоне активной противовоспалительной терапии по поводу основного заболевания, а также у больных пожилого возраста. В 80–90% случаев поражается единственный сустав (чаще – коленный или тазобедренный) (рис. 1). Развитие инфекционного процесса в суставах кистей в основном имеет травматический генез (проникающие колотые раны или укусы). Олиго– или полиартикулярный тип поражения чаще наблюдается при развитии БА у больных РА, системными поражениями соединительной ткани, а также у наркоманов, вводящих наркотики внутривенно. Помимо этого, у «внутривенных» наркоманов БА характеризуется более медленным началом, длительным течением и частым поражением синдесмозов туловища (крестцово–подвздошные и грудино–ключичные сочленения, лонное сращение). У маленьких детей единственным проявлением бактериального коксита может быть резкая боль при движении с фиксацией тазобедренного сустава в положении сгибания и наружной ротации. В отличие от гонококкового артрита для БА несвойственно поражение околосуставных мягких тканей. Диагностика При анализепериферической крови у больных БА выявляют лейкоцитоз со сдвигом лейкоцитарной формулы влево и значительное повышение СОЭ. Основу диагностики БА составляет развернутый анализ СЖ , полученной с помощью пункционной аспирации из пораженного сустава (при этом в максимально возможной степени необходимо удалить выпот). Для определенного диагноза БА требуется идентификация бактерий в СЖ. Посев ее производится на среды для аэробных и анаэробных микробов и должен быть выполнен сразу же после взятия (у постели больного). С целью получения предварительной информации о возбудителе и назначения эмпирической антибактериальной терапии необходимо окрашивание мазков по Граму, при этом эффективность исследования увеличивается посредством предварительного центрифугирования СЖ. Диагностическая эффективность данной методики составляет 75% и 50% при инфицировании грамположительными кокками и грамотрицательными палочками, соответственно. Визуально СЖ при БА имеет гнойный характер, серовато–желтого или кровянистого цвета, интенсивно мутная, густая, с большим аморфным осадком. При подсчете лейкоцитов уровень цитоза часто превышает таковой при других воспалительных заболеваниях (РА, подагрический артрит, реактивные артриты) и составляет >50 000/мм 3 , нередко более 100 000/мм 3 с преобладанием нейтрофилов (>85%). В СЖ также отмечается низкое содержание глюкозы, составляющее менее половины от ее сывороточной концентрации, и высокий уровень молочной кислоты. Посевы крови на гемокультуру дают положительные результаты в 50% случаев. Рентгенография сустава входит в число первоочередных диагностических мероприятий, поскольку она позволяет исключить сопутствующий остеомиелит и определиться с дальнейшей тактикой обследования и лечения больного. Однако следует отметить, что отчетливые изменения на рентгенограммах при БА (остеопороз, сужение суставной щели, краевые эрозии) появляются примерно на 2–й неделе от начала заболевания. Применение методик радиоизотопного сканирования с технецием, галлием или индием особенно важно в тех случаях, когда исследуемый сустав располагается глубоко в тканяхили труднодоступен для пальпации (тазобедренные, крестцово–подвздошные). Эти методы также помогают выявить изменения, присущие БА, на ранних стадиях процесса, т.е. в течение первых двух суток, когда рентгенологические изменения еще отсутствуют. На компьютерных томограммах деструктивные изменения костной ткани выявляются значительно раньше, чем на обзорных рентгенограммах. Данный метод наиболее информативен при поражении крестцово–подвздошных и грудино–ключичных сочленений. Магнитно–резонансное исследование позволяет выявить на ранних стадиях заболевания отек мягких тканей и выпот в полость сустава, а также остеомиелит. Дифференциальный диагноз Дифференциальную диагностику БА надо проводить со следующими заболеваниями, проявляющимися острым моноартритом: – острый подагрический артрит; – псевдоподагра; – ревматоидный артрит; – вирусные артриты; – серонегативные спондилоартриты; – лайм–боррелиоз. Необходимо отметить, что инфекция сустава является одной из немногих неотложных ситуаций в ревматологии, требующей быстрой диагностики и интенсивного лечения, что позволяет избежать необратимых структурных изменений. Поэтому существует правило – расценивать каждый острый моноартрит как инфекционный, пока не доказано обратное . Инфекции протезированного сустава Частота инфицирования суставных протезов составляет 0,5–2%. Среди возбудителей преобладают стафилококки (в первую очередь – коагулазонегативные), стрептококки, грамотрицательные аэробы и анаэробы (табл. 4). Ранние формы инфекций суставного протеза (до 3 мес. после имплантации) вызываются преимущественно эпидермальными стафилококками и развиваются по причине послеоперационной контаминации или вследствие контактного распространения из инфицированной кожи, подкожных тканей, мышц или послеоперационной гематомы. Поздние формы возникают при инфицировании другими микробами, представленными в таблице 4, и обусловлены гематогенным путем диссеминации. К основным факторам риска поражения протезированных суставов относят: иммунодефицитные состояния, РА, повторные операции на суставе, длительное по времени оперативное вмешательство, протезирование поверхностно расположенных суставов (локтевой, плечевой, голеностопный). Начало заболевания может быть острым или подострым в зависимости от вирулентности возбудителя. Появляется боль (95%), лихорадка (43%), припухлость сустава (38%), отток гнойного отделяемого по дренажу (32%). Данная симптоматика в сочетании с рентгенографическими признаками разрушения костной ткани вблизи протеза всегда свидетельствует об инфицировании. Разграничение хирургической инфекции кожи от гнойного поражения суставного протеза нередко вызывает большие трудности. Окончательный диагноз ставится по данным анализов крови, исследования аспирата из полости искусственого сустава и/или костного биоптата, взятого вблизи области соединения цемента с протезом. Лечение Лечение БА – комплексное, включающее антимикробную и симптоматическую терапию, дренаж инфицированной СЖ и лечебную физкультуру. Антимикробная терапия проводится в течение первых 1–2 суток эмпирически с учетом возраста больного, клинической картины заболевания и результатов исследования мазков СЖ по Граму, в дальнейшем – с учетом выделенного возбудителя и его чувствительности к антибиотикам (табл. 5, 6). Антибиотики следует вводить преимущественно парентерально, внутрисуставное их применение нецелесообразно. Отсутствие позитивной динамики через 2 суток диктует необходимость смены антибиотика. Сохраняющаяся ускоренная СОЭ служит показанием к продлению сроков лечения, которое в среднем составляет 3–4 нед. (иногда до 6 нед.), но не менее 2 нед. после ликвидации всех признаков заболевания. Дополнительно к антимикробной терапии назначают анальгетики и нестероидные противовоспалительные препараты (диклофенак, кетопрофен и др.). Дренаж инфицированного сустава производят (иногда по несколько раз в день) методом закрытой аспирации через иглу. С целью оценки эффективности лечения каждый раз выполняют подсчет лейкоцитов, окрашивание по Граму и посевы СЖ. Открытое хирургическое дренирование инфицированного сустава осуществляют при наличии следующих показаний [7]: – инфицирование тазобедренного и, возможно, плечевого сустава; – остеомиелит позвонков, сопровождающийся сдавлением спинного мозга; – анатомические особенности, затрудняющие дренирование сустава (например, грудино–ключичное сочленение); – невозможность удаления гноя при закрытом дренировании через иглу из–за повышенной вязкости содержимого или спаечного процесса в полости сустава; – неэффективность закрытой аспирации (персистенция возбудителя или отсутствие снижения лейкоцитоза в синовиальной жидкости); – протезированные суставы; – сопутствующий остеомиелит, требующий проведения хирургического дренирования; – артрит, развившийся вследствие попадания инородноготела в суставную полость; – позднее начало терапии (более 7 дней). В течение первых двух суток сустав иммобилизируют. Начиная с 3–го дня болезни, осуществляют пассивные движения в суставе. К нагрузкам и/или активным движениям в суставе переходят после исчезновения артралгии. Лечение инфицированного протезированного сустава осуществляют следующим образом: 1. Одномоментная артропластика с иссечением инфицированных тканей, установкой нового протеза и последующим 6–недельным курсом антибиотикотерапии (ванкомицин + амикацин; ванкомицин + цефепим/цефтазидим; оксациллин + рифампицин). 2. Иссечение протезных компонентов , загрязненных участков кожи и мягких тканей с последующей парентеральной антимикробной терапией в течение 6 нед. После этого осуществляется реимплантация сустава с продолжением антибиотикотерапии в течение 5 дней. Профилактика Вероятность инфицирования протезированного сустава значительно возрастает во время бактериемии, возникающей при стоматологических и урологических манипуляциях. В связи с этим экспертами Американской ортопедо–хирургической академии, Американской стоматологической ассоциации и Американской урологической ассоциации разработаны схемы антибиотикопрофилактики для лиц с высоким риском развития инфекции суставного протеза [11,12]. Профилактике подлежат все реципиенты суставных протезов в течение первых двух лет после операции, больные с иммуносупрессией, обусловленной фоновым заболеванием (РА, системная красная волчанка) или лекарственной/лучевой терапией, а также пациенты с отягощающей сопутствующей патологией (перенесенная инфекция суставного протеза, гемофилия, ВИЧ–инфекция, инсулин–зависимый диабет I типа, злокачественные новообразования) при выполнении у них ряда стоматологических вмешательств, включающих экстракцию зуба, манипуляции на периодонте, установку имплантантов и т.д. Вышеуказанные категории больных также должны получать профилактику при разнообразных манипуляциях, связанных с возможным нарушением целостности слизистой мочевыводящего тракта (литотрипсия, эндоскопия, трансректальная биопсия простаты и т.д.) Схемы антимикробной профилактики представлены в таблице 7.
Литература
1. Goldenberg DL. Septic arthritis. Lancet. 1998;351(9097):197–202.
2. Weston VC, Jones AC, Bradbury N, Fawthrop F, Doherty M. Clinical
features and outcome of septic arthritis in a single UK Health
District 1982–1991. Ann Rheum Dis. 1999; 58(4):214–219.
3. Dubost JJ, Soubrier M, De Champs C, Ristori JM, Bussiere JL,Sauvezie B. No changes in the distribution of organisms responsible
for septic arthritis over a 20 year period. Ann Rheum Dis. 2002;
61(3):267–269.
4. Kaandorp CJ, Dinant HJ, van de Laar MA, Moens HJ, Prins AP,
Dijkmans BA. Incidence and sources of native and prosthetic joint
infection: a community based prospective survey. Ann Rheum Dis. 1997;
56(8): 470–475.
5. Shirtliff ME, Mader JT. Acute septic arthritis. Clin Microbiol
Rev. 2002; 15(4): 527–544.
6. Lahmann J.D., Lahmann S.J. Etiology of septic arthritis in children:
an update for the 1990s. Pediatr. Emerg. Care. 1999; 15: 40–42.
7. Gilliard W.R. Бактериальные (септические) артриты. В кн. Вест С.Д.
Секреты ревматологии. /Пер. с англ. М., СПб.– «Издательство Би-
ном»–»Невский диалект», 1999. 331–341.
8. Urban J.A., Garvin K.L. Prosthetic joint infections. Curr. Treat.
Opt. Infect. Dis. 2003; 5: 309–321.
9. Rao N. Septic arthritis. Curr. Treat. Opt. Infect. Dis. 2002; 4:
279–287.
10. Trampuz A., Steckelberg J.M. Septic arthritis. Curr. Treat. Opt.
Infect. Dis. 2003; 5: 337–344.
11. Antibiotic prophylaxis for dental patients with total joint
replacements. JADA. 2003; 134:895–898.
12. Antibiotic prophylaxis for urological patients with total joint
replacements. J. Urology 2003; 169 (5): 1796–1797.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Поделитесь статьей в социальных сетях
Источник