Увеит из за артрита у ребенка

 Увеит относится к группе воспалительных заболеваний, которые вызывают отек среднего слоя глаза и разрушают ткани.
Увеит относится к группе воспалительных заболеваний, которые вызывают отек среднего слоя глаза и разрушают ткани.
Эти нарушения приводят к необратимому повреждению глаз, что вызывает потерю зрения или, в редких случаях, слепоту.
Глаз состоит из трех частей — радужка, цилиарное тело и хориоидея. Сосудистая оболочка (увеальный тракт) содержит много кровеносных сосудов, вен, артерий и капилляров. Когда глаз воспаляется, могут быть повреждены различные структуры, включая хрусталик (катаракта), сетчатка или зрительный нерв (повышенное давление или воспаление). Увеит известен как ирит или иридоциклит, в зависимости от того, какая часть зрительного органа поражена воспалением.
В популяционном исследовании ежегодная заболеваемость увеитом составила 4,3 на 100 000 детей и 27,2 на 100 000 взрослых; показатели распространенности составили 27,9 и 93,1 на 100 000.
Причина детского увеита
Увеит может быть вызван инфекцией, травмой или аутоиммунным или воспалительным заболеванием. Однако во многих случаях точная причина не может быть определена. Этот тип известен как идиопатический, неинфекционный увеит.
Увеит вызван воспалительными реакциями внутри зрительного органа. Воспаление является естественной реакцией организма на микробы, токсины или повреждения тканей. Заболевание развивается на фоне:
- болезни Лайма или туберкулеза;
- вирусных инфекций — герпес или вирус Эпштейна–Барр;
- в редких случаях, грибковые и паразитарные инфекции;
- ювенильный идиопатический артрит, васкулит или воспалительные заболевания кишечника;
- травма органов зрения, в некоторых случаях один глаз может воспалиться из-за тяжелой травмы противоположного глаза (симпатический увеит).
Примерно в половине случаев причина воспалительного процесса остается неизвестной.
Группа риска
Все пациенты с ювенильным артритом имеют риск развития увеита, и должны проходить скрининг для выявления его осложнений. Развитию болезни подвержены дети с туберкулезом, травмами глаза, единичным поражением суставов нижних конечностей.
Хроническая форма воспалительного процесса развивается у половины больных детей к 6-летнему возрасту.
Симптомы
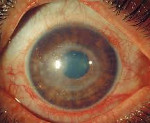
Симптомы увеита могут быть не очевидными. Иногда дети жалуются на повышенную чувствительность к свету или затуманенное зрение. Зрительные органы у ребенка выглядят красными или мутными. Эти симптомы обычно развиваются медленно и характерны для переднего увеита.
 Для иридоциклита характерно образование экссудативных и клеточных отложений, в составе которых имеются эпителиальные клетки, известные как узелки Кеппе. Внутриглазное давление на ранней стадии развития в норме или слегка превышает ее.
Для иридоциклита характерно образование экссудативных и клеточных отложений, в составе которых имеются эпителиальные клетки, известные как узелки Кеппе. Внутриглазное давление на ранней стадии развития в норме или слегка превышает ее.
Острый иридоциклит проявляется внезапной болью в голове и глазу с пораженной стороны. Пальпация вызывает сильнейшую боль. Появляются такие признаки:
- светобоязнь;
- блефароспазм;
- слезотечение;
- гиперемия;
- отек век;
- суженность и вялая реакция зрачка на свет.
При остром иридоциклите не изменяется и не снижается острота зрительного восприятия. Инъекция глазного яблока глубокая. В средах обнаруживаются преципитаты и экссудация во влаге передней камеры. Радужка отечная, изменяет оттенок. Общее состояние ребенка не изменяется, но при наличии такой симптоматики он становится раздражительным, капризным и плохо спит.
При вирусной форме заболевания появляются высыпания, повышается температура тела до 39–40 градусов. У ребенка наблюдается сильное покраснение и отечность радужной оболочки.
Туберкулезная форма патологического состояния характеризуется вялостью и частыми рецидивами. Болезнь провоцирует появление крупных сальных преципитатов на задней поверхности роговой оболочки, появляются новые сосуды на радужке. Для данной формы характерно помутнение стекловидного тела и образование бугорков желтовато-серого оттенка.
Фото


Диагностика
Осмотр глаз, проведенный офтальмологом, безболезненный и длится несколько минут. Обязательно рассказать врачу о лекарствах, которые принимает ребенок.
Перед осмотром зрительного органа офтальмолог применяет капли, чтобы зрачки расширились. Расширение помогает врачу увидеть внутреннюю часть глаз.
Для обнаружения воспаления офтальмолог использует специальный микроскоп, называемый щелевой лампой. Светит тонким лучом света в один глаз.
Для обнаружения изменений зрения проводится осмотр поля зрения и следующие тесты:
- кожная проба;
- рентгенологическое исследование;
- оптическая когерентная томография.
При необходимости ребенка направляют к ревматологу. Доктор диагностирует аутоиммунные и воспалительные расстройства, связанные с суставами. Эти врачи знают много об иммуносупрессивных препаратах, которые могут быть использованы для лечения заболевания и контролируют потенциальные побочные эффекты. Роль ревматолога важна в уходе за больными воспалительными заболеваниями глаз, поэтому необходимо регулярное наблюдение.
Лечение
Медикаменты
Если диагностирован увеит, назначают различные типы капель. Глазные капли для расширения зрачков прописываются для того, чтобы предотвратить образование рубцов.
Исключение инфекционной причины воспалительного процесса имеет первостепенное значение перед назначением неспецифического противовоспалительного и иммуномодулирующего лечения. Кортикостероиды остаются первой линией лечения неинфекционного увеита у детей.
Местные кортикостероиды первоначально используются для лечения воспаления переднего сегмента. Периокулярные или субтеноновые инъекции кортикостероидов применяют для терапии промежуточного или заднего увеита, особенно в односторонних случаях или для лечения кистозного макулярного отека.
Длительное применение местных кортикостероидов связано с более высоким риском глазных осложнений у детей. Повышение внутриглазного давления и стероидиндуцированная глаукома происходят более быстро и могут быть невосприимчивы к лечению.
Системные кортикостероиды используются только для кратковременного лечения из-за значительных системных побочных эффектов, связанных с их длительным использованием, включая задержку роста, увеличение веса, гипертонию, остеопороз, желудочно-кишечные расстройства, психоз и электролитный дисбаланс.
 Метотрексат является наиболее широко используемым иммуномодулирующим агентом первой линии у детей с увеитом. Анти-ФНО препараты используются у пациентов, которые не реагируют на обычную иммуносупрессивную терапию и имеют высокий риск потери зрения.
Метотрексат является наиболее широко используемым иммуномодулирующим агентом первой линии у детей с увеитом. Анти-ФНО препараты используются у пациентов, которые не реагируют на обычную иммуносупрессивную терапию и имеют высокий риск потери зрения.
Инфликсимаб и Адалимумаб успешно применяются для лечения резистентного детского увеита.
Чтобы вылечить заболевание лептоспирозного типа, потребуется на протяжении 2 лет или более принимать гамма-глобулины, доксициклин, сульфоны.
Хирургическая операция
Оперативное вмешательство или лазерное лечение назначают при развитии осложнений. Показания к проведению:
- отслоение ретины;
- глаукома;
- помутнение хрусталика.
Рецидивирующие формы заболевания лечат экстракорпоральным методом. Используют при сложных формах течения патологии. Чаще обращаются к применению ультрафиолетового или ультразвукового облучения крови, плазмафереза и гемосорбции.
После лечения окулист ставит ребенка на учет и назначает план посещения для профилактического осмотра. Это позволит своевременно обнаружить рецидив заболевания и предпринять соответствующие меры.
Осложнения
Если воспаление обнаружено поздно, возможно серьезное нарушение зрительного восприятия. Глаукома, катаракта и слепота — все это осложнения, которые могут возникнуть в результате тяжелого увеита.
Среди наиболее опасных последствий выделяют дистрофию и отслойку сетчатки.
Прогноз
Увеит является серьезным заболеванием. При отсутствии лечения приводит серьезным и тяжелым осложнениям. При ранней диагностике и лечении — наряду с постоянным мониторингом — у ребенка будет меньше осложнений и улучшится зрение.
Профилактика
Внимательно следовать рекомендациям врача и приходить на все запланированные встречи с ревматологом и офтальмологом, проблемы со зрением вашего ребенка должны находиться под контролем — главные мера профилактики.
Рекомендуется систематически посещать врачей (каждые 3–6 месяцев), чтобы убедиться, что нет изменений в состоянии оптической системы.
Профилактика заключается в следующем:
- правильная гигиена;
- минимизация травмирования;
- укрепление иммунной системы препаратами и закаливанием;
- минимизация воздействия токсических веществ.
Полезное видео
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Что еще почитать
Источник
Эпидемиология
Ювенильный ревматоидный артрит (ЮРА) чаще встречается у девочек и манифестирует, как правило, в возрасте до 16 лет (наиболее часто в 2—8 лет).
Классификация
Отсутствует.
Этиология
Этиология заболевания не установлена. Среди возможных факторов, лежащих в основе патологического процесса, обсуждаются инфекционная природа заболевания, травма, иммунологическая предрасположенность, стрессовые состояния.
Патогенез
Механизм возникновения переднего увеита, по-видимому, связан с возникновением аутоиммунной внутриглазной реакции вследствие молекулярной мимикрии.
Клинические признаки и симптомы
Поражение суставов может протекать в виде моно-, олиго- или полиартрита. Фактором риска развития воспалительного процесса в глазу служит наличие моно- или олигоартрита, при полиартрите передний увеит встречается довольно редко. В большинстве случаев определение ревматоидного фактора дает отрицательный результат.
Наиболее часто хронический иридоциклит возникает у девочек с моно- или олигоартритом нижних конечностей и наличием антинуклеарных антител. Вторую группу риска составляют мальчики с моно-или олигоартритом, у которых выявляется рецидивирующий негранулематозный передний увеит, имеющий сходство с таковым при анкилозирующем спондилоартрите. У 75% мальчиков с моно-или олигоартритом имеется антиген HLA-B27; у некоторых из них в дальнейшем развивается анкилозирующий спондилоартрит.
У больных с острыми увеитами заболевание суставов начинается в возрасте 7,5—9 лет, в то время как у больных с хроническими иридоциклитами — в возрасте 4—6,3 лет. Примерно у 50% больных к возрасту 6 лет выявляется хронический увеит. Обычно поражение глаз возникает через несколько лет после поражения суставов, однако известны случаи манифестации заболевания с развития переднего увеита, а поражение суставов возникало спустя 2 мес — 11 лет.
Прогноз при увеите у мальчиков сходен с таковым при увеите, ассоцированном с HLA-B27. У девочек, обычно негативных по HLA-B27 и позитивных по антинуклеарному фактору, хронический увеит в большинстве случаев протекает бессимптомно, поэтому они должны наблюдаться офтальмологом с целью своевременного выявления поражения глаз. Обычно у этих детей обнаруживается неправильная форма зрачка из-за появления задних синехий или даже заращение зрачка. Как правило, клеточная реакция влаги передней камеры не превышает 2+ и уменьшается при местном применении ГКС. Степень тяжести увеита не зависит от активности артрита. По мере роста ребенка активность воспалительных изменений в суставах может уменьшаться и вообще исчезнуть, а воспаление в глазах сохраняется довольно долго, вплоть до взрослого возраста.
К возможным осложнениям хронического увеита относятся развитие лентовидной дистрофии радужки, образование задних синехий, катаракта (в 60% случаев), гипотония глаза, глаукома (в 20% случаев). Глаукома развивается вследствие пупиллярного блока или нарушения оттока в трабекулярной зоне. Примерно в 50% случаев выявляется лентовидная кератопатия, наличие которой существенно снижает зрительные функции. У некоторых больных заболевание протекает с выраженным воспалением в стекловидном теле, отеком макулярной зоны сетчатки и образованием макулярных складок.
Диагноз и рекомендуемые клинические исследования
Диагноз устанавливают на основании особенностей клинической картины поражения глаз и суставов.
Лабораторные методы исследования:
- определение антинуклеарных антител у девочек (положительный результат);
- определение ревматоидного фактора (чаще отрицательный результат);
- общий анализ крови (увеличение СОЭ);
- определение антигена HLA-B27 (положительный результат у мальчиков; у девочек обычно отрицательный).
Дифференциальный диагноз
Наиболее часто поражение глаз при ЮРА приходится дифференцировать с саркоидозом. При последнем выявляются поражение суставов и кожи, реже изменения в легких. Отличительными признаками поражения глаз при ЮРА служат наличие антинуклеарного фактора, изменение суставов, первичное поражение переднего отрезка глаза и отсутствие системных симптомов, характерных для саркоидоза.
Общие принципы лечения
Как правило, лечение проводят в амбулаторных условиях. Больные с ЮРА и хроническим передним увеитом нуждаются в динамическом наблюдении с целью своевременной диагностики латентного воспалительного процесса, служащего фактором риска развития осложнений. Для профилактики образования синехий следует использовать мидриатики.
В активном периоде заболевания показано местное применение ГКС:
Циклопентолат, 1% р-р, в конъюнктивальный мешок по 1 —2 капли 2 р/сут, 5—10 сут
+
Дексаметазон, 0,1% р-р, в конъюнктивальный мешок по 1 —2 капли 3—6 р/сут, 15—30 сут
+
Диклофенак, 0,1% р-р, в конъюнктивальный мешок по 1 —2 капли 3 р/сут, 15—30 сут
+
(при выраженном воспалении)
Фенилэфинефрин, 1% р-р, субконъюнктивально 0,2 мл в сочетании с дексаметазоном 1мг (0,25 мл) 1 р/сут, 5—10 сут.
При неэффективности инстилляций и субконъюнктивального применения ГКС:
Дексаметазон парабульбарно 2—3 мг/сут, 5—10 сут
+
(после окончания курса)
Бетаметазон парабульбарно 1,0 мл 1 р/нед, 3—4 нед или
Метилпреднизолон (депо) парабульбарно 40 мг 1 р/нед, 3—4 нед.
Длительное системное применение ГКС нежелательно, поскольку сопровождается увеличением риска развития побочных эффектов (замедление роста, нарушение формирования костной ткани, атрофия коры надпочечников и др.). При необходимости продолжения лечения рекомендуется прием ГКС короткими курсами или пульс-терапия.
Пульс-терапия:
Дексаметазон, 20—32 мг в 200 мл изотонического р-ра натрия хлорида, в/в капельно в течение 30 мин утром 1 р/2 сут, 10—12 сут (общая доза 100—180 мг) или
Метилпреднизолон, 250—500 мг в 200 мл изотонического р-ра натрия хлорида, в/в капельно в течение 30 мин утром 1 р/2 сут, 10—12 сут (общая доза 1,5—3 г ) или
Дексаметазон внутрь 0,025—0,05 мг/кг 1—2 р/сут в первой половине дня, до полного исчезновения симптомов воспаления переднего отрезка глаза, с последующей постепенной отменой в течение 2—2,5 мес или
Метилпреднизолон внутрь 0,2—0,4 мг/кг 1—2 р/сут в первой половине дня, до полного исчезновения симптомов воспаления переднего отрезка глаза, с последующей постепенной отменой в течение 2—2,5 мес или
Преднизолон внутрь 0,25—0,5 мг/кг 1— 2 р/сут в первой половине дня, до полного исчезновения симптомов воспаления переднего отрезка глаза, с последующей постепенной отменой в течение 2— 2,5 мес.
В неактивном периоде заболевания использование ГКС нецелесообразно, поскольку сопровождается увеличением риска появления помутнений хрусталика и повышения внутриглазного давления.
При образовании катаракты показано ее удаление. Предпочтительнее проводить ленсвитрэктомию на фоне противорецидивной терапии. Поскольку само по себе заболевание протекает с пролиферативным компонентом, а после операции наблюдается выраженная экссудативная реакция, не следует прибегать к имплантации линзы.
Значительные трудности представляет собой лечение глаукомы; нередко требуются повторные оперативные вмешательства.
Оценка эффективности лечения
Адекватная терапия способствует исчезновению симптомов воспаления, однако возможно развитие рецидивов.
Осложнения и побочные эффекты
Длительное системное применение ГКС у детей сопровождается увеличением риска развития побочных эффектов (замедление роста, нарушение формирования костной ткани, атрофия коры надпочечников).
Ошибки и необоснованные назначения
Использование антибиотиков, неэффективных при этом заболевании.
Прогноз
Прогноз заболевания различен у девочек и мальчиков. У девочек вследствие бессимптомного течения нередко значительное снижение зрительных функций из-за развития осложнений (катаракта и/или глаукома). У мальчиков прогноз более благоприятный, так как адекватная терапия обычно способствует быстрому исчезновению симптомов воспаления, хотя возможны рецидивы заболевания, а по мере роста ребенка появление анкилозирующего спондилоартрита.
Шток В.Н.
Опубликовал Константин Моканов
Источник
Ревматический увеит – это аутоиммунное поражение структур увеального тракта глазного яблока. Общими симптомами для всех форм являются гиперемия, конъюнктивальная инъекция, боли, фотофобия и слезотечение. Диагностика ревматического увеита включает в себя наружный осмотр, визометрию, тонометрию, биомикроскопию, офтальмоскопию, гониоскопию. При переднем увеите показано местное применение мидриатиков, НПВС, глюкокортикостероидов (ГК). Препаратами второй линии являются производные аминосалициловой кислоты. При поражении задних отделов используются системные ГК и иммуносупрессоры. Анти-ФНО терапия рекомендована при отсутствии эффекта от базовой терапии.
Общие сведения
Ревматический увеит – это острое или хроническое заболевание в офтальмологии, характеризующееся воспалением увеального тракта у пациентов с активными аутоиммунным процессом в анамнезе. В 20% случаев увеит развивается в возрасте 25-35 лет на фоне ревматизма. У детей патологию зачастую диагностируют после достижения 3 лет, при этом серозно-пластический увеит чаще развивается в раннем и дошкольном возрасте. Болеют преимущественно лица женского пола. Для заболевания характерно рецидивирующее течение. Рецидивы возникают в весенне-осенний период. Ревматический увеит представляет собой важную медико-социальную проблему, т. к. поражает молодое трудоспособное население и в 30% случаев приводит к снижению остроты зрения с последующей инвалидизацией.
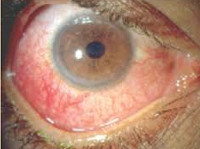
Ревматический увеит
Причины ревматического увеита
Причиной ревматического увеита является иммуновоспалительное поражение сосудов глазного яблока стрептококкового генеза. Заболевание возникает чаще на фоне хронического, реже острого течения болезни Соколовского-Буйо. При этом поражаются передние отделы увеального тракта, цилиарное тело или сосудистая оболочка. Возможно одновременное вовлечение в патологический процесс всех вышеуказанных структур. Повышают риск развития данной патологии снижение реактивности и резистентности организма, переохлаждение. Провоцирующими факторами рецидивов заболевания могут быть частые ангины. Узелковая форма ревматического увеита, как правило, встречается у пациентов с артритом аутоиммунного происхождения. Также данная патология может быть одним из проявлений таких системных заболеваний, как серонегативный спондилоартрит, ювенильный хронический артрит, болезнь Бехчета.
Симптомы ревматического увеита
В зависимости от поражения того или иного отдела глазного яблока различают передний, задний, периферический увеит и панувеит. Ревматический увеит протекает остро или хронически. Как правило, воспалительный процесс характеризуется преобладанием экссудативного или транссудативного типа секреции. Ревматический пластический увеит развивается остро, часто ему предшествует конъюнктивит. Пациент предъявляет жалобы на ощущение инородного тела в глазу, жжение, повышенное отделение серозного содержимого, мидриаз. Через 3-4 дня присоединяется цилиарная инъекция. При этом расширение зрачков сменяется их сужением. Спустя 2-3 дня после развития первых симптомов нарастает болевой синдром в области глазницы, слезотечение и фотофобия. Больные отмечают изменения в окраске радужки, что вызвано отеком, гиперемией и секрецией экссудата. В результате образования синехий существует высокий риск развития вторичной катаракты или глаукомы.
Клинические проявления серозно-пластического переднего ревматического увеита сохраняются длительное время, но для этой формы характерно более легкое течение. Пациенты отмечают у себя незначительную болезненность и светобоязнь, реже инъекцию сосудов у края радужки. Наиболее частое осложнение – отслойка стекловидного тела. При серозном варианте заболевание имеет латентное течение без внешних проявлений воспалительного процесса. Как правило, хронический серозный увеит трансформируется в серозно-пластический и осложняется вторичной глаукомой или катарактой. Особенностью геморрагической формы ревматического увеита является преобладание экссудативного типа секреции над транссудатом. При этом в экссудате наблюдается примесь крови. В свою очередь при панувеите в патологический процесс вовлекается еще и сосудистая оболочка. Клинические симптомы периферического ревматического увеита представлены появлением «тумана» или «мушек» перед глазами.
Диагностика ревматического увеита
Диагностика ревматического увеита основывается на анамнестических данных, результатах наружного осмотра, визометрии, тонометрии, биомикроскопии, офтальмоскопии, гониоскопии. При наружном осмотре пациента с ревматическим пластическим увеитом определяется покраснение и инъекция сосудов конъюнктивы, незначительное расширение зрачка, отечность век. Методом биомикроскопии визуализируются пигментные и конусовидные синехии по краю зрачка, отек роговицы и исчерченность ее заднего отдела. Специфическим является симптом «решетки», образованной складками десцеметовой оболочки. В передних отделах радужки выявляются расширенные сосуды. С помощью щелевой лампы можно обнаружить сужение пространства позади хрусталика, ярко выраженный феномен Тиндаля. При серозно-пластической форме ревматического увеита визуализируются небольшие округлые преципитаты серого цвета. На длительное течение указывает изменение их контура с ровного на фестончатый.
При гониоскопии определяется опалесцирующая влага передней камеры глаза, желто-серый экссудат. Проведение офтальмоскопии указывает на незначительную гиперемию в зоне диска зрительного нерва. Макроскопическое исследование оптического среза позволяет выявить скопление патологических взвесей в ретролентальном пространстве и витреальные отслойки. При узелковой форме ревматического увеита методом биомикроскопии можно диагностировать розово-серые узелки, диаметр которых составляет 1-3 мм. После их исчезновения на зрачковом поясе радужки образуются участки атрофии, которые сменяются задними синехиями.
При геморрагической форме ревматического увеита методом гониоскопии выявляются скопления экссудата темно-красного цвета. Жидкость также накапливается в углу передней камеры, в области радужки и зрачка. После рассасывания экссудата при биомикроскопии визуализируются задние синехии. Очаги помутнения при вовлечении в патологический процесс сосудистой оболочки определяются в ходе офтальмоскопии. Они представляют собой желтоватые образования с нечетким контуром. Старые очаги имеют белую окраску. Данный метод позволяет выявить гиперемию диска зрительного нерва. При периферическом ревматическом увеите в ходе проведения биомикроскопии можно обнаружить воспалительные взвеси в стекловидном теле и цилиарную отслойку. Дополнительными методами исследования являются визометрия, позволяющая определить степень снижения остроты зрения, и тонометрия, проводимая для измерения ВГД у пациентов с подозрением на вторичную глаукому.
Лечение ревматического увеита
Тактика лечения ревматического увеита зависит от выраженности клинических проявлений и локализации патологического процесса. Основной метод консервативной терапии острого переднего ревматического увеита – местное использование глюкокортикоидов в каплях и инъекциях с циклоплегическими агентами. Также при данной форме показано закапывание мидриатиков. При рецидивирующем течении (больше 3 рецидивов в год или 2 за последние 3 месяца) рекомендовано назначение лекарственных средств из группы производных аминосалициловой кислоты.
Локальное применение глюкокортикостероидов в форме капель при заднем ревматическом увеите и панувеите малоэффективно. При монокулярном поражении гормональные средства следует вводить в виде ретро- или парабульбарных инъекций. Данный способ введения обеспечивает достаточную концентрацию препарата в зоне воспаления. При бинокулярном ревматическом увеите задних отделов проводится системная терапия иммуносупрессорами, цитостатиками и глюкокортикоидами. Анти-ФНО терапия показана при отсутствии эффекта от всех вышеперечисленных методов лечения. Применяемые препараты относятся к биологическим агентам, которые действуют на фактор некроза опухоли α (ФНО α).
Прогноз и профилактика ревматического увеита
Специфических мер по профилактике ревматического увеита не разработано. Неспецифические превентивные меры сводятся к своевременному лечению системных аутоиммунных заболеваний в анамнезе, нормализации режима сна и бодрствования, коррекции рациона. Всем пациентам следует 2 раза в год проходить обследование у офтальмолога с обязательным проведением тонометрии, визометрии и биомикроскопии. Прогноз для жизни и трудоспособности при своевременной диагностике и лечении благоприятный. Прогрессирование ревматического увеита, образование большого количества синехий и развитие вторичных осложнений (катаракта, глаукома) может привести к полной потере зрения и дальнейшей инвалидизации пациента.
Источник
