Узи почек при подагре

Содержание статьи:
Подагра – состояние, связанное с накоплением и кристаллизацией мочевой кислоты в организме. Избыточный ее синтез на фоне нарушения метаболизма из-за отсутствия необходимых ферментов и проблемы с выведением (дисбаланс секреции и реабсорбции уратов) – основные механизмы подагры и ее внесуставной формы – подагрической почки.
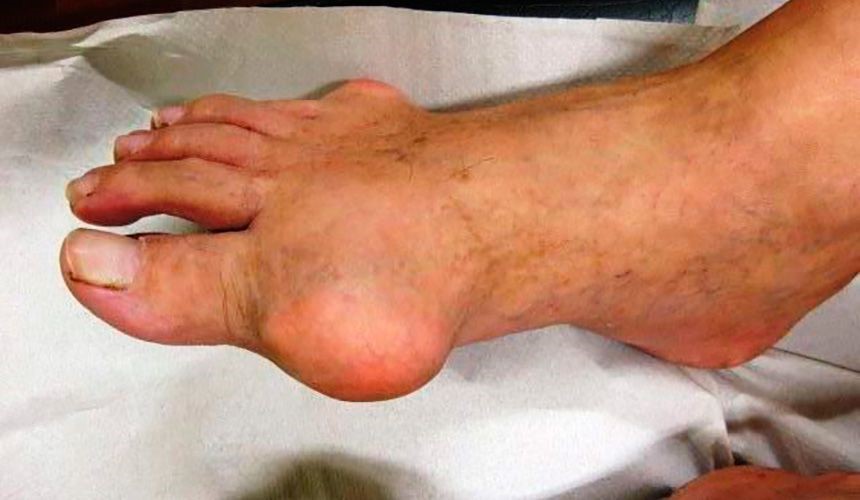
Для заболевания характерны вспышки артрита, появление тофусов (отложение солей в суставах, сухожилиях и близлежащих тканях), камнеобразование на фоне уратной нефропатии.
С патологией сталкиваются около 2% населения. Наблюдается тенденция к росту заболеваемости, что связано с увеличением продолжительности жизни, неправильным питанием, изменением толерантности к глюкозе и ожирением. Ранее болезнь выявлялась только у представителей богатого сословия, которые имели возможность употреблять мясо и вино в больших количествах.
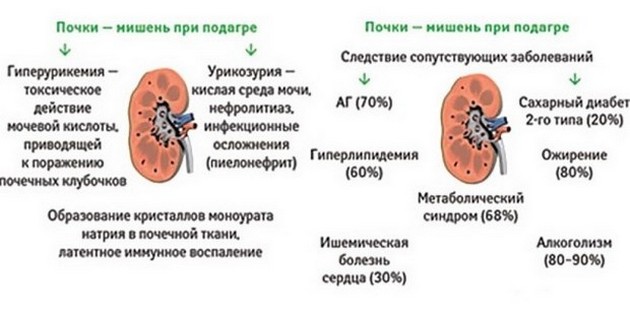
Подагрическая почка – одно из осложнений подагры, патология диагностируется у 30-80% пациентов. Длительное повышение уровня мочевой кислоты в крови выше 8 мг/дл повышает вероятность утраты функциональной способности почек в 5-10 раз. Терминальная стадия хронической почечной недостаточности развивается у 40% пациентов с подагрической нефропатией.
Выделяют 2 вида подагры: первичная (связана с некоторыми генетическими поломками) и вторичная (есть основная провоцирующая причина).
Факторы риска для развития подагрической нефропатии
В качестве предрасполагающих факторов рассматривают следующее:
• эндокринологическая патология: сахарный диабет, ожирение;
• хронический алкоголизм;
• прием некоторых лекарств (салицилаты, тиазидные и петлевые диуретики, антибиотики, нестероидные противовоспалительные средства, никотиновая кислота, этамбутол, циклоспорин), при злоупотреблении данными препаратами подагра считается вторичной;
• противоопухолевая терапия в анамнезе;
• возраст старше 40 лет;
• генетическая предрасположенность;
• неправильное питание;
• хроническая почечная недостаточность;
• мужской пол;
• менопауза у женщин;
• контакт со свинцом;
• гемолитическая анемия;
• псориаз;
• иммуносупрессивная терапия после трансплантации органов;
• гиперурикемия и гиперурикозурия (повышение уровня мочевой кислоты в крови и моче);
• гиперлипидемия (нарушение холестеринового обмена).
Общие симптомы и признаки подагры
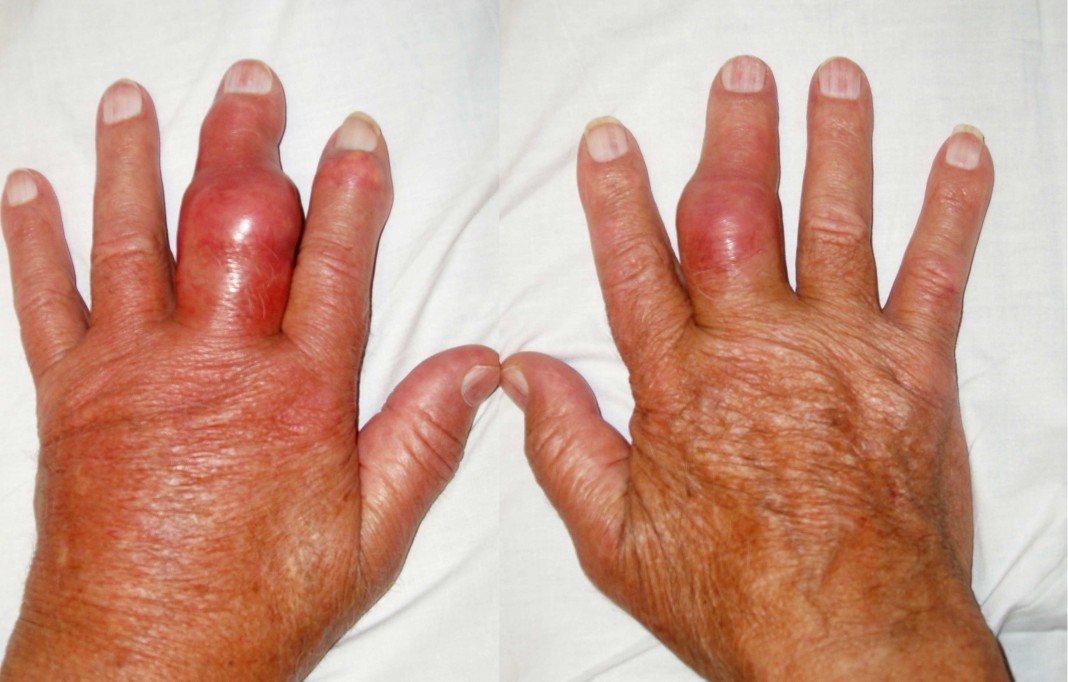
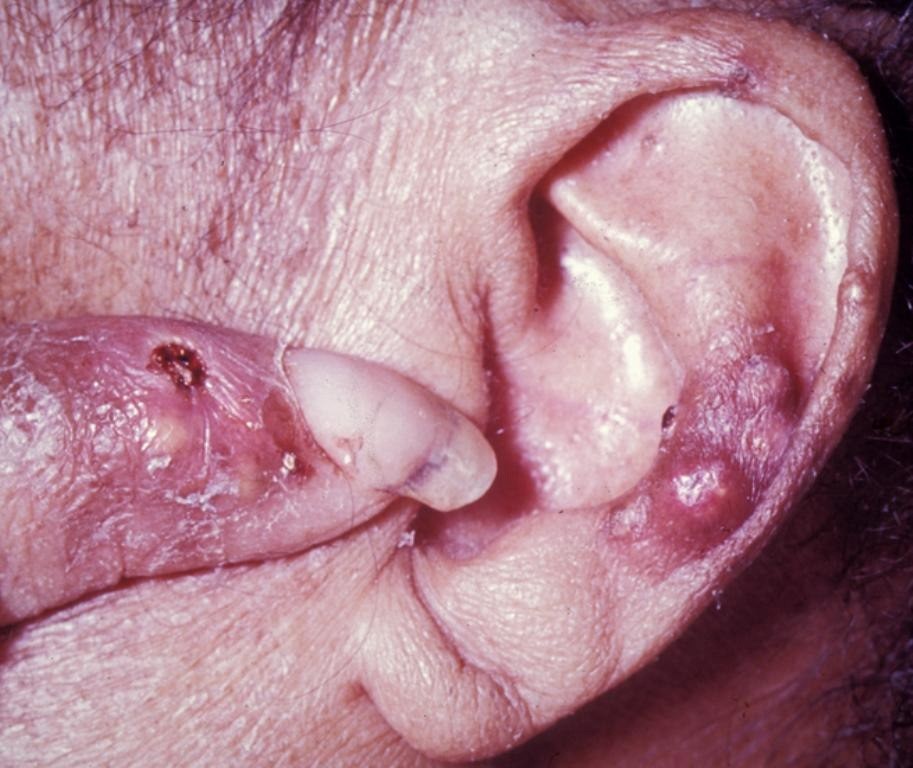
Тофусы при подагре: фото
Скопления кристаллов мочевой кислоты достаточно болезненны, у некоторых пациентов происходит самостоятельное вскрытие тофуса с воспалением. Как правило, профилактический прием препаратов позволяет контролировать подагру и предотвращать образование тофусов.
У каждого пациента болезнь проявляется вариативно, но чаще симптомы подагры следующие:
• выраженная боль, гиперемия, воспалительный отек, деформация сустава (в 50% случаев процесс поражает плюсневый межфаланговый сустав большого пальца ноги, но могут вовлекаться и другие суставы);
• усиление болевого синдрома в суставе/суставах в ночные часы, при понижении температуры, внезапное начало;
• длительность атак 4-6 дней, положительная динамика на фоне терапии;
• рецидивирующие атаки артрита, приводящие к деформации суставов;
• образование тофусов, если в течение 5 лет уровень мочевой кислоты в организме превышал норму, а адекватное лечение отсутствовало; при этом уратная нефропатия может появиться задолго до суставных проявлений и узелков;
• повышение температуры тела, озноб.
Со стороны почек при присоединении уратной нефропатии:
• дискомфорт, тяжесть в поясничной области;
• периодические рези при мочеиспускании;
• частые позывы в туалет, малые порции мочи (при острой мочекислой нефропатии усиленный диурез);
• появление «густой» мочи, изменение ее свойств (осадок солей, неприятный запах, примесь крови);
• задержка жидкости в организме, пастозность лица;
• слабость, утомляемость.
Если уратную нефропатию не лечить, есть риск нефролитиаза и присоединения хронической почечной недостаточности.
Формы нефропатии при подагре:
• уратный нефролитиаз;
• хронический тубулоинтерстициальный нефрит;
• острая мочекислая нефропатия.
Диагностика подагры и уратной нефропатии
У ряда пациентов диагноз подагры можно установить на основании визуального осмотра.
Лабораторные анализы
В общем анализе мочи визуализируются большое количество уратов, микрогематурия. Появление протениурии (белковых фракций), цилиндров, макрогематурии свидетельствует о серьезном поражении гломерулярного аппарата.
Лейкоцитурия и бактериурия более характерна для вторичного пиелонефрита. Идентифицируют состав микрофлоры посредством бакпосева.
Мочевина и креатинин на начальной стадии болезни находятся в пределах нормы, по мере прогрессирования подагрической нефропатии и присоединении ХПН их уровень возрастает.
Мочевая кислота в сыворотке крови и в моче превышает нормальные показатели: гиперурикемия выше 7мл/дл у мужчин и 6 мл/дл у женщин, гиперурикозурия более 1100мг/сут.
В общем анализе крови ускорение СОЭ и лейкоцитоз появляются при воспалительном процессе в суставах и/или почках.
Синовиальную жидкость и содержимое тофусов анализируют с помощью поляризационной микроскопии, визуализация кристаллов мочевой кислоты верифицирует диагноз подагры.
Инструментальная диагностика включает:
• УЗИ почек (диффузные изменения, солевые включения), расширение чашечно-лоханочной системы визуализируется при хроническом пиелонефрите, гидронефрозе почек. Уменьшение размеров почек типично для вторичного сморщивания.
• Обзорная и экскреторная урография позволяет выявить аномалии развития, мочекаменную болезнь, дать оценку функциональной способности почек.
• Обследование не проводится, если уровень креатинина и мочевины превышает норму.
• Компьютерное и магнитно-резонансное сканирование позволяют получить более четкое представление, но не может оценить функции почек.
• Рентгенография может быть полезна при хронической подагре.
Иногда для подтверждения диагноза выполняют биопсию почки.
Лечение

Терапевтические мероприятия при подагре:
• лечение острой атаки;
• профилактика для предотвращения вспышек;
• прием препаратов, препятствующих накоплению мочевой кислоты в организме.
При подагре необходимо облегчить боль и снять воспаление в суставах, поддержать функциональную способность почек, растворить и вывести соли.
Препараты:
• Нестероидные противовоспалительные средства (Ибупрофен, Индометацин и пр.);
• Кортикостероиды;
• Колхицин (в настоящее время применяется реже, но может использоваться у пациентов с противопоказаниями к НПВС);
• Адренокортикотропный гормон (АКТГ);
• Комбинации лекарственных средств (колхицин плюс НПВС, пероральный кортикостероид плюс колхицин, внутрисуставные стероиды плюс колхицин или НПВС).
Терапия для уменьшения гиперурикемии назначается после купирования острого воспаления и принимается длительно.
Глюкокортикостероиды хорошо помогают при подагре, их назначают при непереносимости нестероидных противовоспалительных средств.
Практикуются внутрисуставные введения, противопоказание – присоединение инфекции, поскольку стероиды могут усугубить состояние.
Не всем пациентам можно принимать НПВС, нестероидные противовоспалительные средства не показаны при почечной недостаточности, язвенной болезни желудка и 12-перстной кишки, эрозивном гастрите, заболеваниях сердца.
По рекомендации гастроэнтеролога некоторым пациентам НПВС комбинируют с блокаторами протонного насоса:
• Аллопуринол;
• Фебуксостат;
• Пробенецид.
Поскольку эти лекарства изменяют уровень мочевой кислоты в сыворотке и ткани, они могут ускорить острые приступы подагры. Этот нежелательный эффект может быть снижен путем профилактики.
• Колхицин или НПВП в низких дозировках;
• Преднизон (если есть противопоказания к приему Колхицина или НПВП).
Другие терапевтические средства, которые могут быть полезны при подагре, включают:
• Уриказу и Пеглотиказу (рекомбинантная уриказа, расщепляет гиалуроновую кислоту до аллонтаина, который выводится из организма);
• Витамин С;
• Анакинру;
• Фенофибрат;
• Аллопуринол.
Лечение подагрической уратной нефропатии – одно из направлений комплексной терапии, подразумевает прием мочегонных средств для предотвращения повторного поглощения мочевой кислоты почками, растительных диуретиков, литолитических лекарств и диетотерпию.
Препараты на растительной основе, способствующие выведению солей из почек при подагре и обладающие мочегонным действием:
• Цистенал;
• Уролесан;
• Цистон;
• Ависан.
Магурлит, Блемарен корректируют нарушения электролитного баланса с помощью сдвига рН в щелочную сторону. Препараты требуют постоянного контроля мочи с помощью специальных тест-полосок, избыточная щелочная реакция может привести к появлению и кристаллизации фосфатов.
Цитратные смеси не назначают при остром воспалении в почках и хронической почечной недостаточности. Из-за высокого содержания натрия требуется осторожность при повышенном артериальном давлении. Для лечения гипертонии используют Лозартан (селективный антагонист рецепторов ангиотензина II), помимо вазоконстрикторного действия, препарат обладает урикозурическим эффектом. Также назначают ингибиторы АПФ, блокаторы кальциевых каналов. Добиваться нормальных цифр АД при подагре необходимо потому, что при повышенном артериальном давлении выведении уратов с мочой уменьшается.
Если размеры конкрементов значительны, обоснована хирургическая тактика: пиелолитотомия или дистанционная ударно-волновая литотрипсия.
Фитотерапия при подагре

Травы и растения, способствующие нормализации кислотно-щелочного баланса при подагре:
• клевер;
• корень лопуха;
• кукурузные рыльца;
• полевой хвощ;
• медвежье ушко (толокнянка);
• брусничный лист.
Часто подагра служит фоновым заболеванием для развития уратного уролитиаза (образование камней в почках вплоть до коралловидного нефролитиаза) и вторичного хронического пиелонефрита.
Другие осложнения со стороны почек при подагре:
• гидронефротическая трансформация;
• пионефроз;
• постренальная ОПН;
• образование кист;
• постепенная утрата функциональной способности почек.
При обострении воспалительного процесса в почках назначают антибиотики с учетом чувствительности возбудителя. Перед приемом необходимо убедиться, что мочевые пути проходимы (нет блокады мочеточника солевым сгустком или конкрементом). В противном случае есть вероятность присоединения уросепсиса.
Повышенный синтез и скопление уратов в почках провоцирует почечную колику. Лечение начинают только после восстановления адекватного пассажа мочи. Облегчить состояние помогают спазмолитики и анальгетики (Но-шпа, Баралгин, Спазган, Папаверин и пр.).
Поражение почек при подагре носит 2-хсторонний характер, уратный уронефролитиаз отличает рецидивирующее течение.
Лечение острой подагрической нефропатии
Терапевтические мероприятия аналогичны таковым при острой почечной недостаточности, спровоцированной внутриканальцевой обструкцией.
Если анурии нет, лечение носит консервативный характер. Пациента в обязательном порядке госпитализируют в стационар, где выполняют внутривенную терапию – вводят изотонический раствор натрия хлорида, декстрозу, маннитол, фуросемид.
Оптимальная рН для растворения кристаллов мочевой кислоты – более 6.5, это нормализует метаболические процессы и способствует выведению солей. Дополнительно применяют Аллопуринол под контролем биохимических показателей.
Эффективность консервативного лечения оценивают в течение 4-5 суток, отсутствие положительной динамики – показание к выполнению острого гемодиализа.
Общие рекомендации при подагре

Пациенту необходимо выполнять следующее:
• Отказаться или резко ограничить потребление продуктов с высоким содержанием пурина: красное мясо, колбасные изделия, ливер (печень, почки, мозг, язык), морепродукты.
• Исключить чрезмерное употребление алкоголя, особенно пива.
• Избегать газированных сладких напитков или продуктов, подслащенных кукурузным сиропом с высоким содержанием фруктозы.
• Ограничить натуральные сладкие фруктовые соки и напитки, сахар, мед, десерты, а также соль.
• Поддерживать высокий уровень гидратации (пить не менее 8-10 стаканов жидкости ежедневно).
• Контролировать нормальный уровень холестерина: при необходимости принимать препараты и соблюдать диету с низким содержанием жиров.
• Нормализовать вес для пациентов с ожирением.
• Принимать препараты, нормализующие артериальное давление.
Кроме того, следует избегать рафинированных углеводов: белого хлеба, какао, шоколада, выпечки. Хотя они и не богаты пуринами или фруктозой, содержание полезных веществ ограничено; исследования показали, что быстрые углеводы могут повышать уровень мочевой кислоты.
Под запретом кулинарный, свиной, говяжий жир.
Из каких продуктов составить меню при подагре

Несмотря на то, что основная диета при подагре подразумевает серьезные ограничения, есть еще много продуктов с низким содержанием пурина, дрожжей, сахара и фруктозы. Представляем список продуктов с пониженным содержанием пуриновых оснований, которые можно включать в рацион:
• Фрукты: большинство фруктов разрешены при подагре. Вишня особенно полезна, так как препятствует острым атакам подагры путем снижения уровня мочевой кислоты и купирования воспаления. Исключение – малина, брусника, виноград, инжир.
• Овощи: болгарский перец, свекла, морковь, картофель, тыква, кабачки и огурцы. По поводу томатов единого мнения нет. Если после их употребления негативные проявления отсутствуют, в умеренном количестве помидоры при подагре есть можно. Использовать капусту и баклажаны в приготовлении блюд или в сыром (соленом) виде диетологи рекомендуют с ограничением.
• Сухофрукты.
• Десерты на желатиновой основе. При избыточном весе и ожирении несистемное употребление.
• Арбуз.
• Орехи и семена.
• Цельные зерна: овес, коричневый рис и ячмень.
• Молочные продукты и их производные: при избыточной массе тела предпочтительнее с пониженным содержанием жира.
• Яйца (не более 1-2 в неделю).
• Напитки: некрепкий кофе, зеленый чай, отвары трав, несладкие компоты.
• Разнообразные травы и специи (исключение шпинат, щавель).
• Масла на основе растений: рапсовое, кокосовое, льняное, подсолнечное, оливковое.
Еда, разрешенная в небольшом количестве

Помимо субпродуктов, красного мяса и некоторых видов рыб, нежирную говядину, курицу, баранину и свинину можно потреблять в умеренных количествах. Ограничение 130-180 грамм, несколько раз в неделю.
Вышеперечисленные продукты содержат умеренное количество пуринов, 100-200 мг на 100 граммов. Злоупотребление может вызвать острый приступ подагры или выход уратных кристаллов с мочой.
Свежий лосось менее обогащен пуринами, чем большинство других рыб или икра.
Один раз в неделю можно устраивать разгрузочный день. Разрешается пить жидкости без ограничения, предпочтение отдается напиткам, ощелачивающим мочу: отвару шиповника, минеральной воде, травяным настоям, овощным сокам (морковь, свекла, огурец, сельдерей).
Профилактика подагры: правильное питание, борьба с лишним весом, контроль мочевой кислоты в крови и пр.
Прогноз при своевременном лечении благоприятный, в случае присоединения почечной недостаточности – серьезный.
Автор
Виктория Мишина
Дата публикации
11.06.2018
Источник
Комплекс нарушений, известный как подагрическая нефропатия, выражается различными формами патологий почек, которые вызываются изменениями в протекании обмена пуринов в организме на фоне развивающейся подагры.
Важнейшая функция почек – очищение крови, циркулирующей в теле. Помимо этого, они – непосредственные участники эндокринных и метаболических процессов, выводят избыток жидкости из организма (и еще выполняют множество функций). Нарушение равновесия в протекании процессов синтеза мочевой кислоты, выведения ее соединений при подагре вызывает чрезмерное накопление уратов в тканях. Подагрическая нефропатия обычно затрагивает обе почки.

Общая информация о заболевании
Симптомы подагры описывали еще древнегреческие врачи, внешне она проявляет себя как деформация и воспаление суставов, вызванное отложением солей мочевой кислоты – уратов. Заболевание поражает преимущественно мужчин среднего возраста, у женщин проявляется в период климактерических изменений. Сегодня частота заболеваемости подагрой составляет 3%, резкий рост заболевания фиксируется во 2-й половине прошлого века. Причина – изменение пищевых привычек на фоне наследственности и патологий обмена веществ.
Оседание уратов в организме происходит не только в суставах – в 8 случаях из 10 наблюдается поражение почек, что позволило выделить подагрическую нефропатию в самостоятельное заболевание.
Нарушение пуринового обмена вызывает повышенную концентрацию мочевой кислоты в организме, которая накапливается в тканях, соединяясь с водой формирует соли, в крови циркулирует урат натрия. Источником пуриновых соединений являются животные пищевые белки, поступающие с пищей, собственные белковые соединения организма. Выведение солей производится почками (75%), что определяет их патологию при подагре. В органах начинаются концентрироваться соли, которые затем формируются в камни (уратный нефролитиаз).
Не всегда повышенный синтез мочекислых солей в организме означает подагру. Для превращения склонности в болезнь необходимо, чтобы создались условия для их оседания (зоны воспаления). Пока не удалось определить минимальный порог концентрации мочевой кислоты, не вызывающий риска подагрической нефропатии. Аналитическим методом определена граница уровня мочевой кислоты, при которой многократной возрастает риск подагры (0,32 -0,37 ммоль на литр для женщин и мужчин соответственно).
Нефропатия, спровоцированная подагрой, сопровождается воспалительными процессами в мочевыводящей системе. Они проявляются периодическими тянущими, сильными болями в спине, трудностями при отделении мочи, болями внизу живота и в паху
Существует определение вторичной подагры, которая развивается на фоне лечения новообразований с помощью лучевой терапии, патологического процесса в почках, при которых они теряют способность выводить соединения мочевой кислоты из организма.
При вторичной подагре падает способность почек к фильтрации. Воспаление или изменение структуры почечной ткани снижается или блокируется диаметр канальцев. В результате в крови повышается уровень мочевой кислоты и некоторых сопутствующих соединений. После превышения допустимого порога концентрации ураты проникают через стенки сосудов и накапливаются в тканях.
Причины развития подагрической нефропатии
Причиной уратного нефролитиаза является нарушение баланса
мочевой кислоты, которое приводит к накоплению ее солей. Мочевая кислота в нормальном продуцируется органом, и полностью выводится из организма. При нарушении метаболических процессов лишь часть кислоты выводится, остальная – оседает в тканях и суставах, при выведении вызывая поражение почек:
- острую мочекислую нефропатию;
- хронический тубулинтерстициальный нефрит;
- почечнокаменную мочекислую форму болезни.
К основным провокаторам возникновения подагрической формы нефропатии относят:
- фактор пола;
- заболевание сахарным диабетом;
- возрастной фактор;
- применение в лечении мочегонных средств слишком длительное время;
- лечение антибиотиками;
- ожирение;
- лечение новообразований;
- фактор наследственности.
Основная причина – подагра, которая провоцирует сосудистые изменения на фоне патологического искажения обменных процессов, спровоцированного наследственными факторами и пищевыми привычками.
Следствием комплексного нарушения является поражение паренхимы органа, которая проявляется отклонением в составе урины.
Симптомы и формы подагрической почки
Подагрическая нефропатия не имеет явных проявлений заболевания. На возможность нарушения указывают:
- периоды резкого повышения кровяного давления;
- фактор физического возраста и пола (мужчины, от 35лет);
- заметных отложений солей на суставах (тофусов).
Дополнительно больной жалуется на сильные резко возникающие боли в области почек, трудности при мочеиспускании.
Каждая из форм заболевания выказывает свои симптомы, поэтому их определение и лечение рассматривают как отдельные патологии:
- острой мочекислой нефропатии;
- хронического тубулинтерстициального нефрита;
- почечнокаменной мочекислой нефропатии.
Для каждого типа болезни рассматривается характерное лечение.
Почечнокаменная нефропатия
Такая патология мочекислого типа диагностируется при определении в органе образований (затрагиваются оба органа). При удалении камней они образуются вновь из-за нарушения обменных процессов.
Характерными для мочекислого нефролитиаза являются камни коралловой формы, с острыми и поражающими краями, полностью блокирующими лоханку органа. Сопровождающими для такого заболевания являются почечные кровотечения и воспаления почек.
Диагностика усложняется характером камней – они не определяются при рентгенологическом изучении, выявить конкременты можно только при УЗИ. Эта форма подагрической нефропатии проявляется острыми болевыми симптомами, которые вызывается задержкой урины в мочевыводящих путях.
В мочи могут проявляться следы крови, вызванные острыми краями камней, проходящими по мочеточникам.
Симптомами такой нефропатии являются:
- жалобы на постоянные ноющие боли в крестце;
- колика при выходе камней;
- периодические повышения температуры тела;
- следы крови в урине.
Аналитические исследования мочи фиксируют наличие бактерий, превышение нормы лейкоцитов (симптомы воспаления).
В запущенной форме болезнь вызывает резкое увеличение лоханки (гидронефроз) при застое мочи и почечную недостаточность.
Если воспаления нет, анализ мочи не выявит изменений.
Хронический интерстициальный нефрит
Состояние является одной из видов патологии, что выражается воспалением канальцев почек, интоксикацией организма, резко ухудшает деятельность органа.
Симптомы интерстициального нефрита:
- сильная общая слабость;
- высокая температура тела;
- мелкая сыпь на поверхности кожи;
- боли при отхождении урины;
- увеличение почек;
- постоянные тупые боли в нижней части спины и боках;
- низкая работоспособность;
- появление хлопьев гноя и крови в моче, моча мутная, цвет бурый;
- плохой аппетит, в некоторых случаях – отвращение к еде;
- частые отеки;
- постоянно повышенное кровяное давление, снижение которого возможно только поле препаратов.
При очень высоком артериальном давлении, не реагирующем на медикаментозные препараты, можно подозревать системное поражение почек при подагре и замену их ткани соединительной.
Острая мочекислая нефропатия
Состояние развивается резко на фоне отсутствия предварительных симптомов. Характерны:
- сильное сокращение объемов выделяемой урины;
- жалобы на сильную тянущую боль в пояснице;
- выделение крови в моче, ее окрашивание в красный цвет;
- наблюдаются резкие повышения артериального давления;
- колики.
При отсутствии лечения развивается почечная недостаточность с полным прекращением выделения мочи, интоксикации организма.
Исследователи отмечают отсутствие взаимозависимости между тяжестью подагры, частотой приступов и скоростью развития подагрической нефропатии. Основным критериям является индивидуальные особенности организма.
Диагностика и лечение заболевания
Основным методом аналитической диагностики заболевания является анализ мочи и определение повышенного уровня мочевой кислоты (гиперурикемии) (более 7 мг/дл), микроскопию кристаллов солей в клетках и тофусах. Инструментальная диагностика основана на УЗИ, МРТ.
Лечение медикаментами
Схема лечения построена на активном лечении капельницами. Для лечения капают физиологический раствор, растворы, снижающие образование кристаллов мочекислых солей в тканях (препараты Декстроза, Маннитол, Фуросемид). Одновременно применяется Аллопуринол, Сульфинпиразрон.
Болевые симптомы снимаются Колхицином и противовоспалительными препаратами. Если болезнь развивается стабильно, обязательно применяется диета и общеукрепляющее лечение.
Основные направление лечения:
- купирование последствий обмена пуринов;
- коррекция метаболических процессов;
- купирование симптомов хронического воспаления почек.
Основные принципы питания
Меню больных подагрической почкой исключает пищу, помогающую синтезу уратов, но подлежат включению продукты, которые помогают отделению урины. Категорическому исключению из рациона подлежат:
- алкогольные напитки;
- пряности;
- мясные субпродукты;
- консервы из мяса и рыбы;
- куриное мясо;
- щавель;
- красный и зеленый болгарский перец;
- редьку и редиску;
- сладости.
Ограниченно можно включать в рацион:
- Молочные и молочнокислые продукты;
- Омлеты и блюда из яиц;
- Говядину;
- Индюшатину.
Блюда должны быть теплыми, еда малокалорийной, соль – ограниченной.
Показаны минеральные щелочные воды.
В периоды относительного улучшения рекомендуются применение физиотерапевтических процедур. При диагностике крупных камней показано оперативное лечение (удаление) открытым способом, методом дробления или щадящим дистанционным. Если возникает острая почечная недостаточность, больной срочно госпитализируется.
Прогноз
Если диагностирован острый тип подагрической нефропатии, то своевременное лечение дает позитивный результат.
При хроническом характере процесса возможно формирование недостаточности почек на протяжении 15-20 лет для 25% больных.
В 80% случаев прогноз зависит от правильного подобранной схемы лечения болезни.
Источник
