В дикуль лечение остеохондроза

Остеохондроз – заболевание позвоночника, характеризующееся дегенерацией межпозвонкового диска со значительным снижением его высоты, склерозированием дисковых поверхностей позвонков и реактивным разрастанием краевых остеофитов.
Пораженная остеохондрозом хрящевая ткань дисков постепенно перерождается и превращается в подобие костной. Затвердевший диск уменьшается в размерах, теряет свойства амортизатора между позвонками и начинает давить на нервные окончания, что и приводит к появлению болезненных ощущений.
Начальная стадия остеохондроза чаще всего не проявляет себя какими-либо неприятными ощущениями в области позвоночника и может диагностироваться, как заболевание внутренних органов, а истинный диагноз выявляется только после прохождения многочисленных обследований.
По локализации различают шейный, грудной, поясничный, крестцовый и распространенный остеохондроз. Чаще всего диагностируется поясничный остеохондроз (свыше 50% случаев), шейный остеохондроз (более 25%) и распространенный (около 12%).
Межпозвонковый диск представляет собой волокнисто-хрящевую пластинку. В середине диска находится ядро, окружённое фиброзным кольцом (ткань, напоминающая сухожилия). Межпозвонковый диск не имеет своей сосудистой системы и поэтому питается за счёт других тканей. Важным источником питательных веществ для диска являются мышцы спины, именно их дистрофия чаще всего приводит к развитию заболевания. При поднятии тяжестей, прыжках и других физических нагрузках, диски выполняют роль амортизатора и поддерживают необходимое расстояние между позвонками. Поскольку самая большая нагрузка приходиться на поясничный отдел позвоночника, именно в нём, чаще всего образуются протрузии и межпозвонковые грыжи, являющиеся осложнением данного заболевания.
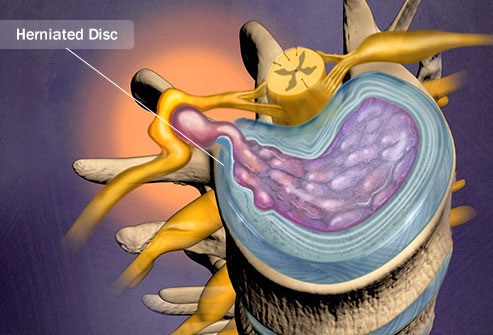
Протрузия межпозвонкового диска – выпячивание (пролапс) диска без разрыва фиброзного кольца.
Грыжа межпозвонкового диска – выпячивание (пролапс) диска с разрывом фиброзного кольца и «вытеканием» студенистого ядра. Особенно часто, грыжа образуется при травме позвоночника или во время одновременного наклона и поворота туловища в сторону, тем более, если в руках находится тяжелый предмет. В этом положении, межпозвонковые диски испытывают очень большую нагрузку, давление внутри межпозвонкового диска повышается, позвонки давят на одну сторону диска и ядро вынужденно смещаться в противоположенную сторону и давить на фиброзное кольцо. В какой то момент фиброзное кольцо не выдерживает такой нагрузки и происходит выпячивание диска (фиброзное кольцо растягивается, но остаётся целым) или образуется грыжа (фиброзное кольцо рвётся и через прорыв «вытекает» часть содержимого ядра). При увеличении нагрузки на позвоночник и создании условий повышения давления в поврежденном межпозвонковом диске грыжа увеличивается в размерах.
Очень важным является направление выпячивания и размеры грыжи, если грыжа выходит вперёд или в стороны, это может привести к боли и нарушению работы некоторых органов, а при выпячивании в сторону спинного мозга и его повреждении, последствия могут быть намного серьёзней. Если межпозвонковая грыжа затронула нервные отростки или корешки определённого сегмента позвоночника, то это приводит к нарушению работы того органа, за который и отвечает повреждённый сегмент позвоночника. Возможен и другой вариант: вследствие выпячивания диска в одну сторону, в противоположенной стороне расстояние между позвонками уменьшается и это приводит к защемлению нервных отростков уже самими позвонками. Межпозвонковая грыжа в поясничном отделе, чаще всего вызывает боль в ногах, грыжа в грудном отделе способствует возникновению головокружений, болей в области сердца, нарушений функций органов дыхания и т.д., грыжа в шейном отделе может быть причиной головных болей, головокружений, онемения рук. Наиболее опасны межпозвонковые грыжи размером более 10 мм, резко суживающие спинномозговой канал, зажимающие кровеносные сосуды и травмирующие нервные окончания, длительное воздействие на которые приводит не только к сильной боли, но и к нарушению кровообращения, потере чувствительности в конечностях с последующими осложнениями. Но самыми опасными являются секвестрированные грыжи межпозвонковых дисков, т.е. грыжи готовые к разрушению или отрыву фрагмента с последующим опусканием его в спинномозговой канал, что может привести к тяжелым последствиям: нарушениям функций тазовых органов и параличу нижних конечностей.
Причины заболевания «Остеохондроз»
Причины, вызывающие изменения в межпозвонковых дисках, до конца не изучены. Люди начинают чувствовать проявления остеохондроза чаще всего после 35 лет. Развитию и обострению этого недуга способствуют различные травмы спины, статические и динамические перегрузки, а также вибрация. Чем старше человек, тем больше у него проявлений. Но в последние годы все больше людей в возрасте от 18 до 30 лет обращаются с жалобами на боли в спине. Причин для раннего проявления заболевания немало: слабая физическая подготовка, нарушение осанки и искривление позвоночника, плоскостопие и излишний вес.
И так, выделим основные причины:
- наследственная (генетическая) предрасположенность;
- нарушение обмена веществ в организме, инфекции, интоксикации;
- избыточный вес, неправильное питание (недостаток микроэлементов и жидкости);
- возрастные изменения;
- травмы позвоночника (ушибы, переломы);
- нарушение осанки, искривление позвоночника, гипермобильность (нестабильность) сегментов позвоночного столба, плоскостопие;
- неблагоприятные экологические условия;
- малоподвижный образ жизни;
- работа, связанная с подъемом тяжестей, частыми изменениями положения туловища (поворотами, сгибанием и разгибанием, рывковыми движениями);
- длительное воздействие неудобных поз в положении стоя, сидя, лежа, при подъеме и переносе тяжестей, при выполнении другой работы, при которой увеличивается давление в дисках и нагрузка на позвоночник в целом;
- чрезмерные физические нагрузки, неравномерно развитая костно-мышечная система;
- перегрузки позвоночника, связанные с заболеваниями стопы, а также в результате ношения неудобной обуви, высоких каблуков и беременности у женщин;
- резкое прекращение регулярных тренировок профессиональными спортсменами;
- нервное перенапряжение, стрессовые ситуации, курение;
- переохлаждение, неблагоприятные метеоусловия (повышенная влажность воздуха при низкой температуре).
Симптомы, характерные для остеохондроза
Больные, страдающие остеохондрозом, жалуются на постоянные ноющие боли в спине, к которым нередко присоединяется онемение и чувство ломоты в конечностях. При отсутствии адекватного лечения, происходит похудание и атрофия конечностей.
Основные симптомы:
- постоянные ноющие боли в спине, чувство онемения и ломоты в конечностях;
- усиление болей при резких движениях, физической нагрузке, поднятии тяжестей, кашле и чихании;
- уменьшение объема движений, спазмы мышц;
- при остеохондрозе шейного отдела позвоночника: боли в руках, плечах, головные боли; возможно развитие так называемого синдрома позвоночной артерии, который складывается из следующих жалоб: шум в голове, головокружение, мелькание «мушек», цветных пятен перед глазами в сочетании с жгучей пульсирующей головной болью. Причиной синдрома позвоночной артерии может быть ее спазм в ответ как на непосредственное раздражение ее симпатического сплетения за счет костных разрастаний, грыжи диска, артроза межпозвонкового сустава, так и рефлекторной реакции вследствие раздражения любых рецепторов позвоночника. Наличие синдрома позвоночной артерии может усугубить течение коронарной или сердечно-мышечной патологии при их наличии;
- при остеохондрозе грудного отдела позвоночника: боль в грудной клетке (как «кол» в груди), в области сердца и других внутренних органах;
- при остеохондрозе пояснично-крестцового отдела позвоночника: боль в пояснице, иррадиирующая в крестец, нижние конечности, иногда в органы малого таза;
- поражение нервных корешков (при грыжах межпозвонковых дисков, костных разрастаниях, спондилолистезе, спондилоартрозе): стреляющая боль и нарушение чувствительности, гипотрофия, гипотония, слабость в иннервируемых мышцах, снижение рефлексов.
Диагностика остеохондроза
Установление предварительного диагноза осуществляется при первичном осмотре пациента. Осмотр обычно проводит врач-невролог в связи с жалобами больного на местные изменения, которые могут проявляться болевым синдромом, деформацией или ограничением подвижности. Позвоночник исследуют в положении больного стоя, сидя и лежа, как в покое, так и в движении. Уровень поражения позвоночника определяют путем отсчета числа позвонков от определенных анатомических ориентиров или по специальной схеме.
При осмотре спины обращают внимание на осанку, особенности строения туловища, отмечают линию остистых отростков (срединная борозда спины), нижние углы лопаток, гребни подвздошных костей, боковые контуры талии и шеи, положение надплечий, отклонение межъягодичной борозды от вертикали, выявляют выпячивание остистых отростков, обращают внимание на рельеф мышц, расположенных рядом с позвоночником.
Ощупывание позвоночника позволяет дополнить данные осмотра (наличие или отсутствие деформации), определить локализацию, степень и характер болезненности. При ощупывании отмечают также напряжение мышц, расположенных рядом с позвоночником, т.к. большинство травм и заболеваний позвоночника сопровождается повышением мышечного тонуса.
Сгибание позвоночника используется с целью определения амплитуды движений в различных отделах позвоночника.
Основную роль в исследовании позвоночника отводят рентгенографии, компьютерной томографии и магнитно-резонансной томографии, с помощью которых определяется уровень поражения, уточняется и конкретизируется диагноз, выявляются скрытые патологии. Данные диагностики позволяют лечащему врачу определить тактику лечения и выбрать наиболее эффективные методы лечения.
Методы лечения остеохондроза и его осложнений
Лечение остеохондроза и его осложнений проводят с помощью консервативных методов, направленных на устранение болевого синдрома, нарушений функции спинномозговых корешков и предупреждение прогрессирования дистрофических изменений в структурах позвоночника. При неэффективности консервативного лечения и по специальным показаниям проводится оперативное (хирургическое) лечение, объем которого зависит от уровня поражения и клинических проявлений заболевания.
Длительность лечения остеохондроза и его осложнений в основном зависит от тяжести заболевания, возрастных изменений, применяемых методов лечения, а также добросовестного выполнения назначений и рекомендаций лечащего врача. Как показывает практика, активная фаза лечения в большинстве случаев длится 1-3 месяца при применении консервативных методов, а восстановительный период после операции – около 1 года. В начале лечения у некоторых пациентов возможно усиление болевого синдрома, связанное с реакцией мышечной системы и других образований на непривычные для организма воздействия. Болевые ощущения купируются в короткие сроки применением физиотерапевтических процедур, медикаментозных препаратов, а также специальных физических упражнений. Результат лечения во многом зависит от поведения самих пациентов, от которых требуется терпение, упорство, настойчивость, определенная сила воли, а также желание выздороветь. Наибольшую эффективность консервативной терапии и реабилитации после хирургического вмешательства можно достичь в условиях специализированных медицинских центров и санаториях, оснащенных современной диагностической и лечебной базой, а также высококвалифицированными практикующими специалистами, применяющими комплексное лечение заболеваний опорно-двигательного аппарата.
Комплексное консервативное лечение включает в себя лечебную физкультуру, физиотерапию, массаж, мануальную терапию, вытяжение (тракцию) позвоночника, рефлексотерапию, медикаментозную терапию.
Лечебная физкультура (ЛФК) – основной метод консервативного лечения заболеваний опорно-двигательного аппарата, заключается в создании дозированных нагрузок, направленных на декомпрессию нервных корешков, коррекцию и укрепление мышечного корсета, увеличение объема и выработки определенного стереотипа движений и правильной осанки, придание связочно-мышечному аппарату необходимой гибкости, а также на профилактику осложнений. Это достигается регулярными занятиями на реабилитационном оборудовании и суставной гимнастикой. В результате выполнения упражнений улучшается кровообращение, нормализуется обмен веществ и питание межпозвонковых дисков, увеличивается межпозвонковое пространство, формируется мышечный корсет и уменьшается нагрузка на позвоночник.
Физиотерапия — метод лечения, в котором используются физические факторы: токи низкой частоты, магнитные поля, ультразвук, лазер и др. Применяется для снятия болевого синдрома, воспалительных процессов, реабилитации после травм и операций. При использовании методов физиотерапии сокращаются сроки лечения многих заболеваний, повышается эффективность применения медикаментов и снижение их дозировки, отсутствуют побочные эффекты, свойственные медикаментозному лечению.
Массаж — это совокупность приемов механического дозированного воздействия в виде трения, давления, вибрации, проводимых непосредственно на поверхности тела человека руками. Эффективно снимает мышечное напряжение, мышечные боли, улучшает кровообращение, обладает общеукрепляющим действием.
Мануальная терапия — индивидуально подобранное мануальное воздействие на костно-мышечную систему для снятия острых и хронических болей в позвоночнике и суставах, а также увеличения объема движений и коррекции осанки. Одним из направлений мануальной терапии является Висцеральная мануальная терапия, которая способствует восстановлению нормальной подвижности органов, улучшает кровоснабжение, лимфоциркуляцию, нормализует обмен веществ, восстанавливает иммунитет, предотвращает обострения хронических заболеваний.
Вытяжение (тракция) позвоночника — эффективный метод лечения болевых синдромов в позвоночнике, и суставах с использованием индивидуально подобранной нагрузки с использованием специального оборудования. Процедура направлена на увеличение межпозвонкового пространства, снятие боли и восстановление анатомически правильной формы позвоночника.
Рефлексотерапия — различные лечебные приемы и методы воздействия на рефлексогенные зоны тела человека и акупунктурные точки. Применение рефлексотерапии в сочетании с другими лечебными методами, существенно увеличивает их эффективность. Наиболее часто рефлексотерапию применяют при остеохондрозе, сопровождаемом болевым синдромом, заболеваниях нервной системы, нарушениях сна, психической неуравновешенности, а также при избыточном весе и табакокурении. Воздействуя на определенные точки можно приводить организм в гармонию и лечить многие заболевания.
Медикаментозная терапия показана в период обострения заболевания, направлена на купирование болевого синдрома, снятие воспалительного процесса и усиление обменных процессов путем приема или введения лекарственных средств с помощью внутримышечных или внутривенных инъекций.
Хотя каждый из выше перечисленных методов является высокоэффективным, все-таки стойкий терапевтический эффект можно получить только при сочетании их с занятиями на реабилитационном оборудовании, т.е. при создании полноценного мышечного корсета.
Источник
Остеохондроз (дегенеративная болезнь дисков) является одной из наиболее распространенных причин боли в пояснице и шее, а также одной из самых непонятых.
Проще говоря, остеохондроз (дегенеративное заболевание дисков) имеет прямое отношение к болям в спине или шее и вызвано износом межпозвонковых дисков. В некоторых случаях остеохондроз (дегенеративное заболевание дисков) также может вызывать слабость, онемение и острые простреливающие боли в руках или ногах (корешковая боль). Остеохондроз, как правило, проявляется хроническими болями в спине, с прерывистыми эпизодами более сильной боли.
Остеохондроз (дегенеративное заболевание дисков) развивается во всех отделах позвоночника, но клинические признаки чаще проявляются в шейном и поясничном отделах, так как эти области позвоночника подвергаются наибольшей нагрузке, что и приводит к износу дисков. Лечение остеохондроза зависит от морфологической и клинической картины и может быть как консервативным, так и оперативным.
Определение термина остеохондроз
Термин «дегенеративный» по понятным причинам подразумевает, что симптомы с возрастом будут ухудшаться. Однако этот термин не относится к симптомам, а скорее описывает процесс деградации диска с течением времени.
Несмотря на название, дегенеративное заболевание дисков (остеохондроз) — это не болезнь, а состояние, при котором естественный, связанный с возрастом износ дисков вызывает боль, нестабильность и другие симптомы.
Это заболевание обычно не приводит к длительной утрате трудоспособности и в большинство случаев в лечении остеохондроза используются нехирургические методы терапии.
Хотя и верно, что дегенерация диска, вероятно, с течением времени будет прогрессировать, боль при остеохондрозе обычно не усиливается и на самом деле пациенты обычно чувствуют себя лучше через достаточный промежуток времени. Каскадная теория дегенерации объясняет, как работает этот процесс.
Дегенерация диска является естественной частью процесса старения, и со временем у всех людей появляются некоторые изменения в их дисках. Однако дегенерирующий диск не всегда вызывает развитие симптомов. Фактически, дегенеративное заболевание диска довольно изменчиво по своей природе и тяжести.
Важно отметить, что дегенерация дисков (остеохондроз) может привести к ускорению развития таких состояний как, например:
- Спинальный стеноз, форма спинальной дегенерации, приводящая к компрессии нервного корешка или спинного мозга.
- Остеоартрит позвоночника, изменения фасеточных суставов в задней части позвоночника, возникающие в результате дегенерации.
- Спондилолистез — состояние, при котором тело одного позвонка скользит вперед по отношению к нижележащему из-за дегенерации фасеточных суставов.
- Сколиоз, искривление позвоночника может развиваться постепенно из-за односторонней дегенерации дисков.
Причины боли в области дегенерирующих дисков
Дегенерирующий межпозвонковый диск не всегда приводит к боли или другим симптомам. Поскольку сам диск имеет очень мало иннервации, боль обычно возникает, когда поврежденный дегенерацией диск воздействует на другие структуры позвоночника (такие как мышцы, суставы или нервные корешки).
Боль, связанная с остеохондрозом (дегенеративным заболеванием дисков), обычно связана с двумя основными факторами:
- Воспаление. При дегенерации диска воспалительные белки из внутренней поверхности диска могут просачиваться, вызывая отек в окружающих спинальных структурах. Это воспаление может вызвать мышечные спазмы и местную болезненность в спине или шее. Если воспаляется нервный корешок, боль и онемение могут иррадиировать в руку и плечо (шейная радикулопатия — в случае дегенерации диска в шейном отделе позвоночника) или в бедро или ногу (поясничная радикулопатия — в случае дегенерации диска в поясничном отделе).
- Аномальная нестабильность микродвижений. Амортизирующая и поддерживающая функция дисков по мере дегенерации снижается, что приводит к небольшим, неестественным движениям между позвонками. Эти микродвижения могут вызывать напряжение и раздражение в окружающих мышцах, суставах и / или нервных корешках, поскольку двигательный сегмент позвоночника становится все более неустойчивым, вызывая эпизоды сильной боли.
- Как воспаление, так и нестабильность микродвижений могут вызывать спазмы в пояснице или шее.
- Мышечный спазм — это попытка организма стабилизировать позвоночник. Мышечное напряжение и спазмы при остеохондрозе могут быть довольно болезненными и, как полагают, вызывают сильные боли.
Что происходит в позвоночнике во время дегенерации диска?
Дегенеративные процессы при остеохондрозе затрагивают, прежде всего, межпозвонковые диски, но опосредованно вовлекают в патологический процесс и другие структуры позвоночника. Двумя результатами, наиболее связанными с процессами дегенерации, являются:
- Эрозия хрящевой поверхности. Как и другие суставы в теле, каждый сегмент позвонка является суставом, в котором есть хрящ. Между диском и каждым вертебральным телом существует слой хряща, известный как концевая пластинка. Концевая пластина действует как передатчик для кислорода и питательных веществ, входящих и выходящих из диска. Когда диск изнашивается, и концевая пластина начинает разрушаться, этот приток питания нарушается, что может ускорить дегенерацию диска. Когда диск пройдет через этот процесс, высота диска резко снижается.
- Коллапс диска. По мере того, как диск дегенерирует, дисковое пространство уменьшается разрушаться, что приводит к чрезмерной нагрузке на окружающие мышцы, поскольку они поддерживают позвоночник и сокращают пространство между позвонками, что приводит к дополнительным микродвижениям и нестабильности двигательных сегментов.
Эти процессы обычно прогрессируют постепенно, и не все одновременно. Эрозия концевой пластины и разрушение дискового пространства могут привести к нестабильности позвоночника, напряжению в окружающих мышцах и к развитию как локальной, так и корешковой боли.
Симптомы
Остеохондроз (дегенеративное заболевание дисков), чаще всего, встречается в шейном или поясничном отделах позвоночника, так как эти области позвоночника подвергаются нагрузке и двигательной активности.
Наиболее показательным симптомом остеохондроза является низкоинтенсивная, постоянная боль вокруг дегенерирующего диска, которая эпизодически трансформируется в острую интенсивную боль.
Острые вспышки боли могут быть связаны с недавней активностью и аномальным стрессом на позвоночнике, или они могут возникать внезапно без очевидной причины. Эпизоды могут длиться от нескольких дней до нескольких недель, прежде чем снизиться и исчезнуть на некоторое время
Другие распространенные симптомы остеохондроза включают:
- Усиление боли при действии, которая включает в себя наклон или скручивание позвоночника, а также подъем чего-то тяжелого
- Своеобразные ощущения, обусловленные нестабильностью позвоночника, неспособности обеспечить поддержку спины, что может затормозить и затруднить движение.
- Мышечное напряжение или мышечные спазмы, которые являются общими последствиями нестабильности позвоночника. В некоторых случаях дегенерированный диск может не вызывать боли, но мышечные спазмы часто очень болезненны и приводят к временной потере трудоспособности.
- Возможно иррадиирущая боль, которая ощущается как резкая, колющая или жгучая. В случаях дегенерации диска в шейном отделе эта боль ощущается в плече, руке или кисти (шейная — радикулопатия); в случаях дегенерации диска поясничного отдела боль ощущается в бедрах, ягодицах или в задней части ноги (так называемая поясничная радикулопатия).
- Усиление боли при удержании определенных позиций, таких как сидение или стояние в течение продолжительных периодов времени (усиление боли в пояснице) или при длительном просмотре экрана сотового телефона (усиление боли в шее).
- Уменьшение боли при частой смене положения. Аналогично, регулярное растяжение шеи может уменьшить боль в шейном отделе, а короткие, частые прогулки в течение дня могут уменьшить боль при дегенерации диска в поясничном отделе.
- Уменьшение боли в определенных позициях, например в положении полулежа или лежа с подушкой под коленями или с помощью подушки, которая поддерживает естественную кривизну шеи во время сна.
- Характер хронической боли может варьироваться от чувства дискомфорта или незначительной, до тяжелой и изнурительной.
- Хроническая боль при остеохондрозе может приводить к стойкой потере трудоспособности, но это бывает относительно редко.
Диагностика остеохондроза
Для диагностики остеохондроза (дегенеративного заболевания дисков) обычно используется следующий процесс:
- Медицинская история: собирается информация о текущих и прошлых симптомах боли в области шеи или спины, в том числе о начале боли, о том, как часто возникает боль, когда ощущается боль, а также о силе боли и ее влиянии на мобильность. История болезни также может включать информацию о качестве сна и диетических привычках, уровне физической активности, а также о том, как симптомы усиливаются или ослабляются в зависимости от активности или осанки.
- Физический осмотр, который позволяет определить наличие аномалий болезненности при пальпации, амплитуду движений в позвоночнике и неврологические тесты, позволяющие определить нарушение рефлексов или чувствительности.
- Методы медицинской визуализации (МРТ, МСКТ, ПЭТ, рентгенография). Наиболее информативно проведение МРТ исследование, которое позволяет обнаружить дегенерацию дисков в позвоночнике и такие состояния как протрузия или грыжа диска или более серьезные проблемы (например, спинальный стеноз).
Важно отметить, что интенсивность боли не коррелирует со степенью дегенерации диска. Очень деградировавшие диски могут не приводить к сильной боли, и в то же время диски с незначительной дегенерацией могут быть источником сильной боли.
По этой причине диагноз дегенеративного заболевания диска (остеохондроза) всегда должен опираться на сочетание данных истории болезни, физического осмотра и результатах медицинской визуализации.
Лечение
Ключевым направлением лечения остеохондроза является улучшение мобильности и уменьшение боли, для того чтобы не страдала повседневная деятельность. Боль от диска подвергшегося дегенерации обычно связана с нестабильностью, мышечным спазмом и воспалением ,и лечебное воздействие направлено на эти патологические звенья .
Основные методы лечения остеохондроза:
- Воздействие холодом. Применение льда или холодного пакета на болезненную область позвоночника может облегчить боль, уменьшить воспаление, что может быть полезно после упражнений или двигательной активности.
- Термотерапия. Можно использовать различные источники тепла (например, теплую ванну) и таким образом расслабить мышцы и уменьшить напряжение и спазмы. Но воздействие теплом возможно только в случае отсутствия онкологических или инфекционных заболеваний.
- Медикаменты. Безрецептурные болеутоляющие препараты подразделяются на две основные категории: обезболивающие, такие как ацетаминофен (Tylenol) и противовоспалительные лекарства, такие как ибупрофен (Advil), аспирин (Bayer) и напроксен (Aleve). Эти лекарства обычно рекомендуются для лечения хронической или острой боли низкой интенсивности. При тяжелых эпизодах боли рекомендуются такие препараты, т как миорелаксанты и наркотические болеутоляющие средства. Рецептурные анальгетики назначаются только для купирования острого эпизода боли.
- Физиотерапия. Для лечения остеохондроза используются различные физиопроцедуры ( криотерапия, ХИЛТ –терапия, электрофорез, магнитотерапия ). Также довольно успешно используется чрескожнаяэлектрическаястимуляциянервов (ЧЭСН) которая позволяет блокировать избыточные болевые проявления.
- Мануальная терапия. Врач мануальный терапевт может вручную воздействовать на структуры позвоночника и таким образом снять напряжение мышц, уменьшить компрессию корешка и устранить блокировку в суставах . Мануальные техники позволяют на время уменьшить боли и улучшить мобильность двигательных сегментов
- Эпидуральные инъекции. Стероиды могут обеспечить временное снижение болей и улучшить мобильность. Лечебные процедуры могут быть рекомендованы в тех случаях, когда необходимо достаточно быстро снять воспалительный процесс и уменьшить раздражение нервных волокон.
Во многих случаях для определения того, какие виды лечения лучше всего подходят конкретному человеку, приходится проводить пробное лечение. Из-за долговременного характера такого заболевания как остеохондроз предпочтительные методы лечения боли могут со временем меняться .
ЛФК

Цель физических упражнений — помочь остановить процессы дегенерации в позвоночнике и уменьшить дальнейшие рецидивы болей. Программа упражнений для дегенеративной боли диска обычно включает:
- Растяжки. Целенаправленные упражнения на растяжение полезны для уменьшения напряжения и улучшения эластичности мышц позвоночника. При болях в шейном отделе, растяжения мышц шеи, плеч и верхней части спины могут облегчить боль; растяжение мышц поясницы , тазобедренного сустава, таза и мышц хармстринга могут помочь облегчить боль в пояснице.
- Упражнения с отягощением. Усиление и укрепление мышц спины позволяет улучшить поддержку шейного или поясничного отдела позвоночника , уменьшить боль и нестабильность. Наиболее безопасны упражнения на тренажерах.
- Аэробные упражнения. Регулярные аэробные упражнения важны для поддержания здорового кровообращения и поддержания активности мышц и функциональности суставов. Аэробные упражнения повышают сердечный ритм, увеличивают приток питательных веществ и кислорода по всему телу, в том числе к спинальным структурам. Варианты с низким уровнем воздействия включают использование таких методов как велоэргометр, эллиптическую машину или водную аэробику.
Дополнительным преимуществом физических упражнений является то, что они могут помочь уменьшить боль естественным образом, поскольку при физических нагрузках высвобождаются эндорфины, которые являются естественным болеутоляющим средством организма.
Программу упражнений лучше всего подобрать с врачом ЛФК, что позволит избежать неправильных по интенсивности и амплитуды движений и не вызвать обострение симптоматики.
Иглорефлексотерапия. Воздействие на биологически активные точки, как с помощью игл, так и с помощью введения в них препаратов (фармакопунктура) позволяет восстановить нормальную проводимость, но нервным волокнам и блокировать избыточную импульсацию.
Массаж.Хорошо снимает мышечное напряжение и спазм мышц. Этот метод лечения широко используется в лечении остеохондроза.
Изменения образа жизни
Небольшие, значимые изменения в повседневной жизни могут помочь улучшить общее состояние здоровья, что, в свою очередь, может улучшить здоровье позвоночника и мышц. Некоторые рекомендации включают:
- Избегать никотина
- Избегать избыточного приема алкоголя
- Достаточное потребление питьевой воды
- Увеличение физической активности в повседневной жизни и избегать длительного пребывания в одной позиции. Например, необходимо каждые 20-30 минут после сидения вставать растягиваться и немного ходить.
- Использовать эргономичную мебель для поддержки позвоночника, например, эргономичные рабочие стулья, стол или специальные подушки под шею
Основное внимание в этой части лечения уделяется образованию и ориентации пациента на здоровый образ жизни, сводя к минимуму стресс на спинальные структуры, которые могут вызывать или способствовать боли.
Хирургические методы лечения
Хирургия для лечения остеохондроза обычно рекомендуется только в том случае, если есть интенсивная боль, которая резистентна к консервативной терапии. Цель операции — изменить основные нарушения биомеханики в позвоночнике, вызывающие боль, такие как чрезмерные микродвижения , воспаление и / или мышечное напряжение.
Консервативные методы лечения могут проводиться в течение 6-12 недель, но иногда продолжительность лечения может быть больше. По статистике , только от 10% до 20% случаев дегенерации дисков в поясничном отделе и до 30% случаев дегенерации дисков в шейном отделе требуют лечения с помощью хирургических методик .
Есть несколько факторов, которые следует учитывать перед выбором хирургического лечения, в том числе:
- Процесс восстановления. Период восстановления после операции на позвоночнике может состоять из комбинации физической терапии, болеутоляющих средств или ношения корсета
- Образ жизни. Изменения повседневного образа жизни, необходимые для хирургического лечения, могут быть значительными. В случае операции длительный процесс восстановления сопровождается нарушением трудоспособности. Кроме того, для достижения оптимальных результатов потребуется регулярная физическая терапия ( ЛФК) и лечение боли.
- Визуальное подтверждение дегенерации диска. Спинальная хирургия при остеохондрозе обычно рекомендуется только в том случае, если данные результатов медицинской визуализации коррелируют с конкретной причиной боли, и даже тогда результаты операций не всегда предсказуемы.
- Спинальная хирургия всегда элективная, то есть выбор за пациентом. Операция по слиянию является наиболее распространенной процедурой, используемой для лечения стойкого болевого синдрома связанного с дегенерацией дисков . В последние годы стали применять замену диска искусственным , что в функциональном плане предпочтительнее чем слияние позвонков .
Источник
