Виден ли вывих на рентгене пальца
Распознавание вывихов при помощи обычных клинических методов исследования является достаточно надежным. Только в редких случаях вывихи просматриваются или принимаются за переломы, в особенности при повреждении периферических отделов конечностей. Поэтому в большинстве обычных каждодневных случаев нет надобности прибегать к рентгенологической помощи, и рентгенологу сравнительно не часто приходится видеть вывихи в крупных суставах.
Рентгенологическое исследование вывихов, как и исследование переломов, является наиболее точным и имеет решающее диагностическое значение, оно незаменимо в каждом спорном или более трудном для клинициста случае. Рентгеновы лучи вносят ясность в топографические взаимоотношения, обнаруживают всевозможные неожиданные частые осложнения, а также препятствия к вправлению, служат наиболее верным средством для контроля результатов вправления и т. д. Естественным недостатком рентгенологического исследования является некоторая его односторонность: как при переломах, так и при вывихах рентгенограмма не говорит ничего непосредственно о состоянии мягких тканей, об основном повреждении сумки, связочного аппарата, суставных хрящей, нервных и сосудистых стволов и мышц. Напомним, что вывихнутой принято считать кость периферическую, лежащую дистально по отношению к проксимальной, которая остается фиксированной. Для позвоночника вывихнутым обозначают вышележащий позвонок; при смещении между основанием черепа и первым шейным позвонком говорят о вывихе головы.
Основной рентгенологический симптом вывиха (рис. 35 и 37) сказывается в том, что суставные поверхности не прилегают друг к другу, нормальные пространственные взаимоотношения между главными элементами сустава — суставной головкой и впадиной — нарушены; суставная впадина представляется на снимке запустевшей, а головка сустава расположена в стороне от впадины. Если суставные поверхности совсем не соприкасаются друг с другом, и головка совершенно отошла от впадины, то вывих обозначается как полный; подвывихом, или неполным вывихом, называется частичное смещение головки по отношению к впадине с сохранением их частичного контакта.
Поставить диагноз вывиха — это значит не только констатировать факт вывиха, но и в точности указать направление смещения. Без топографической характеристики смещения не может быть рационального вправления.

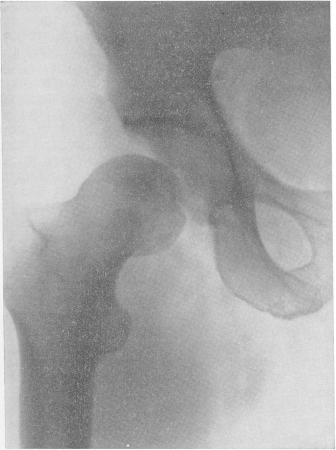
Рис. 35. Травматический свежий вывих правого бедра у летчика, упавшего с вертолета.

Рис. 36. Травматический периостит на передневнутренней поверхности большеберцовой кости через месяц после удара палкой.
Направление смещения отмечается в анатомических терминах, определяющих положение дистальной вывихнутой кости. Только исследование по крайней мере в двух проекциях дает истинное представление о направлении смещения. Если смещение произошло в плоскости центрального луча, например вперед при вывихе плеча, то на снимке в обычном заднем положении головка плеча может как раз проецироваться в свое нормальное место, в суставную впадину. Один единственный снимок, следовательно, может и здесь быть источником диагностической ошибки.
Та светлая полоска, которая на рентгенограмме представляется в виде суставной щели (так называемая рентгеновская суставная щель), на самом деле является проекцией не истинной, анатомической суставной щели, а проекцией в реальности у живого человека несуществующего межкостного или межэпифизарного пространства, которое, однако, каждый из нас себе ясно представляет на основании привычной картины сустава на мацерированном скелете. Хрящевая головка и хрящевая суставная впадина, непосредственно прилегающие друг к другу, естественно, на рентгенограмме не могут быть видны. Если покровные хрящи тонки, как у взрослого человека, и имеют толщину, не превышающую 3-4 мм, то и рентгеновская суставная щель узка, и конфигурация головки и впадины точно соответствуют друг другу. В раннем же детском возрасте, когда обширные эпифизарные отделы являются еще не окостеневшими, мы собственно ни головки, ни суставной впадины на снимках не видим. В лучшем случае имеется лишь изображение ядра окостенения, которое по своей форме только отдаленно напоминает окончательную форму эпифизарного конца у взрослого человека. По этой причине рентгенодиагностика вывихов в детском возрасте может представлять известные трудности.
Распознавание тогда основывается на втором рентгенологическом симптоме вывиха — на смещении оси вывихнутой кости. Так как, однако, угол, составленный длинниками костей, образующих сустав, по существу самого дела все время меняется при нормальных условиях, то и определение бокового смещения при вывихе не всегда является легкой задачей. Этот симптом имеет, следовательно, меньшую доказательную ценность, чем определение смещения отломков при переломах. В особенности трудна, как было уже указано, интерпретация рентгенограмм локтевого сустава.
Травматические вывихи не реже чем в трети всех случаев сопровождаются отрывом небольших костных выступов, к которым прикрепляется сумка сустава или связка. При исследовании крупных суставов подобные мелкие отломки могут оставаться незамеченными; более крупные же представляют значительный практический интерес, и их распознавание — это одна из важнейших задач при рентгенологическом исследовании вывихов. Дело в том, что они могут служить препятствием к вправлению кости, и тогда требуют оперативного удаления. Таковы, например, отрывы большого бугорка плечевой кости при переднем вывихе плеча, отрыв медиального надмыщелка при наружном вывихе в локтевом суставе или отщепление кусочка вертлужной впадины при вывихе бедра в тазобедренном суставе. Отрыв почти никогда не отсутствует при вывихе в мелких суставах, например межфаланговых. Этот так называемый отрывной перелом легко распознается на рентгенограммах по изолированной костной тени, имеющей небольшие размеры, неправильную многоугольную конфигурацию и зазубренные контуры. Особенно характерна ее локализация — она соответствует месту прикрепления связки или капсулы; против отломка на поверхности эпифиза может быть виден и дефект, зубчатые контуры которого, форма и размеры соответствуют отломанному кусочку.
При привычном вывихе обыкновенно имеются хорошо выраженный остеопороз суставных концов и всего дистального отдела конечности, а также вторичные изменения в суставе типа обезображивающего остеоартроза. Очень значительной бывает атрофия и мягких, и костных частей конечности при невправленных застарелых вывихах. На поверхности одной из костей, чаще проксимальной, на месте соприкосновения со смещенной суставной головкой может образоваться с течением времени углубление, напоминающее новую суставную впадину. Развивается неоартроз, обрисовывающийся на снимке в виде настоящего сустава со всеми его рентгенологическими признаками. Свежий, только что вправленный неосложненный вывих характеризуется на рентгенограмме совершенно нормальной неизмененной картиной.
Рентгенодиагностике принадлежит исключительная роль при распознавании патологических вывихов. Патологическим вывихом называется такое смещение суставной головки из суставной впадины, которое обусловлено каким-нибудь предшествовавшим патологическим процессом, разрушившим элементы сустава — кости, хрящи, сумку или связочный аппарат. Вывих происходит вследствие очень незначительной травмы или главным образом под влиянием мышечного натяжения (тракции).
Наиболее часто патологический вывих или подвывих вызывается воспалительными процессами; сюда относятся в первую очередь туберкулезный артрит во всех его проявлениях, в особенности деструктивная форма его, и значительно реже артрит гнойный. Любое длительно протекающее переполнение суставной полости обильным жидким содержимым может повести к перерастяжению суставной капсулы и к стойкому смещению суставных поверхностей, которые сами по себе грубых разрушений и не показывают. Головка бедра, например, может быть из-за весьма высокого внутрисуставного давления буквально выжата из вертлужной впадины, что наблюдается почти только у детей в первые годы жизни. Это так называемые дистензионные вывихи, вывихи в результате перерастяжения суставной капсулы. Следующую группу составляют полиартикулярные заболевания, как экссудативные, так и сухие деструктивные формы, ведущие к множественным вывихам и чаще подвывихам. Обязательным симптомом является вывих или подвывих при артропатиях — при сухотке спинного мозга и сирингомиелии; и некоторые другие заболевания центральной нервной системы, как, например, спинномозговой детский паралич, ведут к патологическим вывихам. Смещение суставных поверхностей может иметь место при деформирующем остеоартрозе ; нередки также патологические вывихи при подагрических разрушениях суставов, особенно мелких. Важную роль играют и всевозможные доброкачественные (например, множественные хондромы фаланг) и злокачественные (остеогенные саркомы) опухоли суставных концов костей. Часто встречающуюся в практике группу несколько особняком стоящих патологических вывихов составляют врожденные деформации, относящиеся к неправильностям развития, в первую очередь врожденные вывихи бедра в тазобедренном суставе, или пример более редкого заболевания — так называемого luxatio ulnae Madelungi. Исключительно тяжелые вывихи с порочным положением костей конечностей наблюдаются при арахнодактилии. Нередко и приобретенные деформации вызывают подвывих (например, при hallux valgus). Наконец, рентгенологу приходится видеть патологические смещения, вызванные и оперативным вмешательством (например, после резекций).
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Вывихи кисти и пальцев возникают, как правило, при падении с упором на кисть и пальцы, а также при прямом ударе в области соответствующего сустава (рис. 7.4). Характер вывиха зависит от 223 анатомического строения сустава, его биомеханики, направления действия травмирующих сил и положения кисти в момент травмы.
Вывихи кисти
Истинные вывихи кисти (см. рис. 7.4, а). Такие вывихи характеризуются полным смещением суставных поверхностей проксимального ряда костей запястья вместе с кистью относительно суставной поверхности лучевой кости. Различают тыльный вывих и крайне редко — ладонный вывих кисти. Такие повреждения могут сопровождаться переломом или отрывом шиловидных отростков и края лучевой кости, а также тяжелыми ушибами. В клинической практике истинные вывихи кисти встречаются редко. Преобладают в основном перилунарные повреждения, которые составляют до 90% от всех вывихов в области сустава кисти.
Перилунарный вывих кисти (см. рис. 7.4, б). Вывих возникает при разгибательном механизме травмы в области кистевого сустава.

Полулунная кость при этом остается на месте и контактирует с лучевой, а остальные кости вместе с головчатой смещаются в тыльную сторону и проксимально. В ряде случаев подобное повреждение может сопровождаться переломом шиловидных отростков лучевой и локтевой костей.
Периладьевидно-лунарный вывих кисти (см. рис. 7.4, в). Такое повреждение характеризуется тем, что ладьевидная и полулунная кости остаются на месте и артикулируют с лучевой костью, а остальные кости кисти смещаются в тыльную сторону и проксимально.
Перитрехгранно-лунарный вывих кисти (см. рис. 7.4, г). Повреждение характеризуется вывихом кисти, при котором полулунная и трехгранная кости остаются на месте, а остальные кости кисти ещаются в тыльную сторону и проксимально. Этот вид поврежения встречается очень редко.
Чрезладьевидно-перилунарный вывих кисти (см. рис. 7.4, д). акой вывих относится к переломовывихам. При этом виде повреждения происходят перелом ладьевидной кости, как правило, в средней трети, и перилунарный вывих кисти. Полулунная кость и связанный с ней проксимальный фрагмент ладьевидной кости с помощью полулунно-ладьевидной связки остаются на месте и контактируют с учевой костью. Дистальный фрагмент ладьевидной кости вместе с тальными костями кисти смещается в тыльную сторону.
Чрезладьевидно-чресполулунный вывих кисти (см. рис. 7.4, е). Это также переломовывих. Характерен перелом ладьевидной и полулунной костей, при котором их проксимальные фрагменты контактируют с лучевой костью. Остальные кости кисти с дистальными фрагментами полулунной и ладьевидной костей смещаются в тыльную сторону и проксимально.
Клиническая картина вывихов кисти и переломовывихов запястья схожа с таковой при переломах лучевой кости в типичном месте. При истинном вывихе кисти выявляется симптом пружинящей фиксации кисти, во всех остальных случаях отмечаются значительное ограничение активных и пассивных движений в кистевом суставе и болезненность. Пальпаторно на тыле кисти определяется выбухание. Все виды тыльных вывихов характеризуются сгибательной установкой пальцев кисти. Возможно сдавление срединного нерва в области канала запястья. Окончательный диагноз устанавливают на основании обязательного рентгенологического обследования в прямой и боковой проекциях, а при необходимости производят рентгенографию в 3/4 проекции.
Вывихи костей запястья
Чаще всего встречаются вывихи полулунной и ладьевидной костей и реже гороховидной кости и переломовывихи костей запястья. Вывих полулунной кости. По механизму возникновения этот вывих представляет вторичное смещение полулунной кости после самопроизвольного вправления перилунарного вывиха кисти (рис. 7.7).

В области кистевого сустава отмечаются диффузная припухлость, болезненность; движения ограничены. Пальпаторно на месте полулунной кости с тыльной стороны выявляют западение, а на ладонной — выбухание. Возможна резкая болезненность вследствие давления смещенной кости на срединный нерв. Пальцы находятся в положении сгибания. Постановка точного диагноза возможна на основе данных рентгенографии кистевого сустава в 2 проекциях. Основную информацию дает рентгенограмма в боковой проекции.

Травматология и ортопедия
Под редакцией члена-корр. РАМН
Ю. Г. Шапошникова
«Рентгенологический атлас патологии кисти»,
В.В.Кузьменко, Е.С.Айзенштейн
При резком переразгибании в лучезапястном суставе, что происходит при падении на разогнутую кисть или при ударе по ладонной поверхности ее, разрываются связки между костями запястья и полулунной костью и кисть смещается к тылу. Состояние, когда полулунная кость находится в нормальном анатомическом положении, а остальные кости вместе с головчатой, которая выходит из вырезки полулунной кости, смещаются к тылу и проксимально, определяют как «перилунарный вывих кисти». Это так называемый чистый перилунарный вывих кисти. Часто вывихнутые кости запястья продолжают оказывать давление на полулунную кость и последняя вывихивается, вследствие чего возникает сочетание перилунарного вывиха кисти с вывихом полулунной кости.
Если линия вывиха проходит через ладьевидную, головчатую, трехгранную кости или шиловидный отросток лучевой кости, то они могут повреждаться. Возникают сочетания перилунарного вывиха кисти с переломами этих костей.
«Чистый» перилунарный вывих кисти

«Чистый» перилунарный вывих правой кисти

Схема возможных границ перилунарных смещений кисти

а — «чистый» перилунарный вывих кисти;
б — чрезладьевидно перилунарный вывих кисти;
в — чресшиловидно-перилунарный вывих кисти;
г — чрезладьевидно-чрезголовчато-перилунарный вывих кисти;
д — чрестрехгранно-перилунарный вывих кисти.
Чрезладьевидно-перилунарный вывих кисти

а — прямая проекция;
б — боковая проекция.
Ладьевидная кость сломана. Вышедшая из вырезки полулунной кости головчатая кость вместе с остальными костями запястья смещена в тыльную сторону и проксимально. Полулунная кость повернута в ладонную сторону на 45°.
Чресшиловидно-перилунарный вывих кисти

Чрезладьевидно-чрезголовчато-перилунарный вывих кисти

Чресшиловидно-чрезладьевидно-перилунарный вывих кисти

Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Рентгенография или рентген пальцев — получение фиксированного черно-белого изображения их костей и мягких тканей — является методом лучевой диагностики, повсеместно применяемой в клинической травматологии, ортопедии и хирургии.
Показания
В большинстве случаев простая рентгенограмма — основное исследование при диагностике травм пальцем и патологий их суставов, которое позволяет точно определить места переломов пальцев кисти или стопы и оценить их морфологию (например, поперечный, косой, спиральный, со смещением, с отломками), а при вывихе — выявить любое смещение, сдавление или отклонение суставов.
Кроме того, показания к проведению рентгенографии пальцев включает диагностику:
- воспаления суставов (артрита);
- воспаления надкостницы — периостита;
- воспаления суставной сумки — бурсита пальца;
- вальгусной деформации большого пальца стопы;
- глубокого (костного) панариция пальца кисти или стопы;
- локального остеопороза;
- костного и фиброзного анкилоза;
- дефектов (неправильного роста) костей и костных новообразований.
В сложных случаях, а также при необходимости хирургического вмешательства прибегают к более современным и информативным методам — компьютерной или магнитно-резонансной томографии.
Подготовка
Предварительная подготовка для проведения рентгена пальцев рук и ног не нужна, но кольца с пальцев рук перед процедурой следует снять.
Однако при невозможности сделать это, например, из-за сильного отека травмированного пальца, рентгенография все равно делается: контур украшения будет виден на рентгеновском снимке, и техник-рентгенолог сделает на нем соответствующую отметку. Если на момент проведения рентгена на конечности имеется фиксирующая гипсовая повязка, то снимок делается через нее.
Детям рентген проводится с усиленной защитой, закрывая определенные части тела свинцовым фартуком.
Техника проведения рентгена пальцев
Обычно рентген пальца на руке делается в проекциях:
- прямая проекция или переднезаднее изображение — снимок с тыльной стороны ладони (кисть укладывается на лежащую на столе рентгенографическую кассету вниз ладонью, пальцы удерживаются разогнутом положении);
- боковая проекция — снимок сбоку (кисть кладется на ребро).
Большой палец обследуют в прямой проекции, для чего кисть поворачивают так, чтобы дорсальная сторона пальца была плоской на рентгеновской пластинке. При боковом снимке другие пальцы отводятся в сторону локтевого сустава — для максимально плоского положения большого пальца.
Если необходимо подтвердить перелом, делается снимок в косой проекции — под углом, что обеспечивает более четкое изображение фаланг пальцев и повышает точность диагноза. Для создания наклона и поддержки пальцы в таком положении их укладывают на подставку с углом 45°. [1]
Стандартный рентген пальцев ног выполняется в прямой и боковой проекциях, а также под углом. Прямая проекция требует укладки пациента на спину, при этом ноги в коленях сгибаются, а стопы стоят на поверхности стола. Боковые снимки пальцев и снимки под углом выполняют аналогично рентгену стопы — при тех же укладках пациента.
Как выглядит перелом и вывих пальца на рентгене?
Перелом пальца на рентгене имеет вид неровной более светлой полосы (линии или щели) на фоне кости, нередко — со смещением фрагментов или угловым положением отломков.
А вывих пальца на рентгене показывает сдвиг (смещение) поверхностей пястно-фалангового или межфалангового сустава, то есть отхождение его головки от впадины — полное или частичное. В последнем случае диагностируется подвывих. [2]
См. также — Рентген признаки повреждения костей и суставов
Противопоказания к проведению
Абсолютных противопоказаний к проведению рентгена пальцев нет, но беременным данную процедуру лучше заменить ультрасонографией (УЗИ).
Уход после процедуры
Радиационное облучение во время выполнения рентгеновских снимков, которое длится несколько секунд при минимальных дозах, считается безопасным. Поэтому последствия рентгеновского облучения и осложнения после процедуры отсутствуют.
Также не нужен уход после процедуры.
Источник
