Влияет ли артроз на сердце

При обнаружении у больного РА митрального стеноза всегда необходимо исключать его ревматическую этиологию, так как сочетание РА с предшествующим ревматическим пороком признается многими авторами. Патогмоничным признаком ревматоидного артрита являются ревматоидные узелки в миокарде, перикарде и в эндокарде в основании митрального и аортального клапанов, в области фиброзного кольца
Ревматоидный артрит (РА) — хроническое системное воспалительное заболевание соединительной ткани с прогрессирующим поражением преимущественно периферических (синовиальных) суставов по типу симметричного эрозивно-деструктивного полиартрита с частыми внесуставными проявлениями, среди которых поражение сердца, по данным вскрытия, отмечается в 50-60% случаев [1, 4, 7]. Изменения в сердце при РА в недавнем прошлом выделяли в суставно-сердечную форму заболевания. При поражении суставов, когда заметно снижается физическая активность, сердечная патология часто маскируется, что требует от врача более внимательного и тщательного обследования больного. При этом клинические изменения со стороны сердца, как правило, минимальные и редко выходят на первый план в общей картине основной болезни. Системные проявления РА, в том числе и поражение сердца, определяют прогноз в целом, поэтому важно их раннее распознавание и целенаправленное лечение.
Морфологическая картина
 |
| Рисунок 1. Интерстициальный миокардит, умеренный васкулит. Окр. гематоксилином и эозином. Х 150 |
Частота поражения миокарда при РА в форме миокардита не выяснена. Это обусловлено, с одной стороны, трудностью диагностики миокардита у лиц с ограниченной двигательной активностью, с другой — отставанием клинических проявлений от морфологических изменений сердца [6, 7]. Патология миокарда носит полиморфный характер в связи с наличием различной давности сосудистых поражений [7]. В одних сосудах имеется васкулит, в других — гиалиноз, в третьих — склероз. Характер васкулита может быть пролиферативным и редко пролиферативно-деструктивным. В воспалительном инфильтрате преобладают лимфогистиоцитарные элементы как в периваскулярном пространстве (рис. 1), так и в стенке сосудов. Следует отметить, что при активации основного процесса наблюдается сочетание старых и свежих сосудистых изменений. Наряду с этим встречается очаговый, или диффузный, интерстициальный миокардит, заканчивающийся развитием мелкоочагового кардиосклероза. У больных ревматоидным артритом нередко развивается бурая атрофия миокарда с накоплением липофусцина в кардиомиоцитах (рис. 2). Эти изменения могут являться причиной стенокардии. Патогмоничным признаком ревматоидного артрита являются ревматоидные узелки в миокарде, перикарде и эндокарде в основании митрального и аортального клапанов, в области фиброзного кольца. В исходе узелка развивается склероз, вызывающий формирование недостаточности клапанов. Миокардит проявляется и диагностируется, как правило, на высоте активности основного ревматоидного процесса, то есть при очередном выраженном обострении суставного синдрома.
Клиника
 |
| Рисунок 2. Интерстициальный миокардит. Отложения липофусцина в перинуклеарных пространствах. Окр. гематоксилином и эозином. Х 400 |
Ведущей жалобой при миокардите в дебюте поражения сердца являются неприятные ощущения в области сердца (кардиалгии), невыраженные, длительные, разлитые и без четкой локализации, как правило, без иррадиации и не купирующиеся нитратами. К основным жалобам относятся сердцебиение, перебои и реже одышка при физической нагрузке. Быструю утомляемость, повышенную потливость и субфебрилитет врачи обычно связывают с очередным обострением РА, а не с кардиальной патологией [3].
При аускультации физикальные данные выявляют тахикардию и ослабление I тона с систолическим шумом, нередко удается выслушать III тон. Как правило, миокардит при РА не склонен к прогрессированию, признаки сердечной недостаточности отсутствуют [4].
Данные ЭКГ
При обычном ЭКГ-исследовании могут отмечаться снижение зубцов Т, опущение интервалов ST, небольшие нарушения внутрижелудочковой проводимости. Эти изменения неспецифичны и могут сопровождать различные заболевания. Более характерное для миокардитов замедление атриовентрикулярной проводимости бывает редко.
В литературе описано значительное число наблюдений, когда нарушение ритма сердца служит единственным патологическим симптомом поражения коронарных артерий. Нарушение ритма и проводимости при активном РА существенно чаще определяется при суточном мониторировании ЭКГ и чреспищеводном электрофизиологическом исследовании, чем при обычной ЭКГ. Так,
И. Б. Виноградова [2] при исследовании больных РА с использованием вышеуказанной методики выявила нарушение ритма и проводимости у 60% больных, в том числе предсердную (18%) и желудочковую (10%) экстрасистолию, пароксизмальную тахикардию (4%), мерцательную аритмию (6%), проходящую блокаду правой ножки пучка Гиса (20%) и атриовентрикулярную блокаду II степени (2%). Также было высказано предположение, что депрессия ST, выявляемая при чреспищеводном электрофизиологическом исследовании, является косвенным признаком изменения коронарной микроциркуляции вследствие ревматоидного васкулита. Поэтому у данных больных отмечены высокие уровни циркулирующих иммунных комплексов, ревматоидного фактора, антител к кардиолипину Ig M. Важно отметить, что в этой же группе больных имелись другие признаки васкулита: дигитальный артериит, сетчатое ливедо, синдром Рейно и ревматоидные узелки. Следовательно, если рутинные клинические методы исследования не выявляют достаточно убедительных признаков ревматоидного миокардита, то современные электрофизиологические исследования обнаруживают факты нарушений функции сердца, что указывает на связь этих изменений с активностью ревматоидного процесса. Подтверждением этому может служить положительная динамика изменений под влиянием адекватного лечения основного заболевания, обычно отмечаемая при регрессе суставного синдрома.
Дифференциальная диагностика
Дифференциальная диагностика миокардита и миокардиодистрофии, нередко проводящаяся у больных РА, длительно получающих массивную лекарственную терапию, затруднена, т. к. клинические проявления в том и другом случае близки [5, 6]. Наличие миокардита подтвердит положительная динамика его проявлений под влиянием правильно подобранного и назначаемого в адекватных дозах противоревматического лечения.
 |
| Рисунок 3. Утолщение перикарда. Склероз. Окр. гематоксилином и эозином. Х 150 |
Перикардит является наиболее характерным поражением сердца при РА [1]. Патологоанатомически он выявляется в подавляющем большинстве случаев в виде фиброзного, реже геморрагического перикардита; нередко обнаружение характерных ревматических гранулем. Отличительной особенностью перикардита при ревматоидном артрите является участие в воспалении крупных базофильных гистиоцитов под зоной фибринозных наложений. Глубже формируется грануляционная ткань, содержащая лимфоциты и плазматические клетки, с утолщением перикарда и формированием грубого склероза (рис. 3).
Больной может предъявлять жалобы на боли в области сердца разной интенсивности и длительности. Частота клинической диагностики перикардита различна (20-40%) и зависит в основном от тщательности клинического изучения больного и уровня компетентности клинициста. В большинстве случаев анатомически определяются спайки в полости перикарда и утолщение последнего за счет склеротического процессса, нередко рецидивирующего. Выпот обычно небольшой, без признаков тампонады. Подтверждается, как правило, данными рентгенологического исследования, указывающими на нечеткость и неровность контуров сердца. Шумы трения перикарда непостоянны, выслушиваются далеко не у всех больных, хотя в некоторых случаях остаются длительно в виде перикардиальных щелчков в различные фазы сердечного цикла, что фиксируется качественным ФКГ-исследованием. ЭКГ-изменения у большинства больных неспецифичны для перикардита. Но в случае появления даже умеренного экссудата можно наблюдать снижение вольтажа QRS с положительной динамикой при уменьшении выпота. Перикардиты при РА склонны к рецидивированию. В части случаев перикардиты сопровождаются появлением конкордантных отрицательных зубцов Т на многих ЭКГ-отведениях, что может приводить к постановке ошибочного диагноза инфаркта миокарда. Большое значение в обнаружении РА-перикардитов имеет эхокардиография, позволяющая выявлять изменения перикарда (его уплотнение, утолщение, наличие жидкости) и динамику этих изменений при повторных исследованиях. Во многих случаях ЭХО-изменения перикардита являются неожиданной находкой как для больного, так и для лечащего врача [8].
Эндокардит при РА отмечается значительно реже, чем перикардит. Патологоанатомические данные свидетельствуют о нередком вовлечении в процесс эндокарда, в том числе клапанного, в виде неспецифических воспалительных изменений в створках и клапанном кольце, а также специфических гранулем. У большинства больных вальвулит протекает благоприятно, не приводит к значительной деформации створок и не имеет ярких клинических проявлений. Однако у некоторых больных течение вальвулита может осложняться деформацией створок и сопровождаться выраженной недостаточностью пораженного клапана, чаще митрального, что диктует необходимость хирургической коррекции порока. Обычно эндокардит сочетается с миокардитом и перикардитом. В литературе обсуждается возможность образования стенозов митрального и аортального клапанов, но единого мнения по этому вопросу нет [6]. При обнаружении у больного РА митрального стеноза всегда необходимо исключать ревматическую этиологию его, т. к. сочетание РА с предшествующим ревматическим пороком признается многими авторами [4].
С целью изучения характера клапанной патологии сердца при РА проанализированы результаты лечения 297 больных с достоверным РА по критериям АРА. Анализ показал, что чаще всего — в 61,6% случаев — имеет место митральная регургитация. При этом у 17,2% больных она была умеренной или выраженной. У 152 (51,2%) больных полипроекционное ЭХО-КГ-исследование структурных изменений створок клапанов не выявило. Более детальный анализ позволил выделить в отдельную группу 14 больных, которые имели в анамнезе ревматизм и ревматический порок сердца. РА эти больные заболели за 1–24 года до исследования (в среднем через 8,9 года). 7 человек из них имели характерные признаки ревматического митрального стеноза (у 3 — выраженного) в сочетании с митральной регургитацией разной выраженности и признаки аортального порока, который у 1 больной был диагностирован как сочетанный. У 2 больных митральный порок был в виде умеренной митральной недостаточности и комбинировался с недостаточностью аортального клапана. У 3 больных выявлены признаки ревматической недостаточности митрального клапана. У 2 больных отмечался выраженный сочетанный аортальный порок в комбинации с относительной недостаточностью митрального клапана.
Таким образом, наши данные подтверждают возможность заболевания РА лиц, ранее болевших ревматизмом и имеющих ревматические пороки сердца.
В отдельную группу были выделены 38 больных (средний возраст 58,7 года, давность РА 12,8 года) с наличием структурных изменений клапанного аппарата сердца в виде тотального краевого утолщения створок или отдельных очагов утолщения, нередко достигающих больших величин (13х6 мм), признаков кальциноза и ограничения подвижности створок. Створки митрального кольца оказались измененными у 19, аортального — у 33, трикуспидального — у 1 больной, причем у 16 пациентов были сочетанные изменения митрального и аортального клапанов, у 1 — митрального и трикуспидального. У 17 из 19 больных структурные изменения митральных створок сопровождались митральной регургитацией.
У 17 из 33 больных с изменениями аортальных створок диагностировалась аортальная регургитация, при этом у 12 она была умеренной или выраженной. У 16 больных, в том числе у 2 с признаками кальциноза, имел место склероз аортальных створок без нарушения функции клапана, что нашло свое подтверждение и неизмененным трансаортальным кровотоком. У 1 больной со значительным утолщением створок и умеренной аортальной регургитацией имелось ограничение открытия их (1-2 см) и повышение трансаортального градиента давления, т. е. признаки аортального стеноза. И еще у 1 больной 33-летнего возраста был диагностирован врожденный двухстворчатый аортальный клапан с признаками умеренной аортальной регургитации. Выраженная трикуспидальная регургитация была диагностирована у 3 больных с очаговым утолщением трикуспидальных створок, причем у 1 из них было диагностировано легочное сердце как осложнение ревматоидного поражения легких.
Возникает вопрос: все ли обнаруженные изменения у этой группы, состоящей из 33 больных, являются следствием РА? Анализ наших данных показал, что большинство больных этой группы были в возрасте 51–74 лет. У 19 из них диагностировалась артериальная гипертензия, имелись признаки ишемической болезни сердца, 4 больных перенесли инфаркт миокарда, 1 — острое нарушение мозгового кровообращения. Результаты исследования показали, что у лиц с высокими цифрами артериального давления изменения клапанного аппарата были более выраженными, и только у них диагностировался кальциноз митрального клапана и/или аортального клапана, признаки аортальной регургитации, гипертрофия стенки левого желудочка и межжелудочковой перегородки, а также утолщение стенок аорты с признаками дилятации и диастолическая дисфункция левого желудочка. Выявленные ЭХО-КГ-изменения в этой группе больных не отличаются от таковых при атеросклеротическом кардиосклерозе, атеросклерозе аорты и являются классическими. Поэтому в этой группе больных не представляется возможным исключить атеросклеротический генез пороков сердца. Вместе с тем вполне вероятно, что собственно ревматоидное поражение клапанов может служить тем благоприятным фоном, на котором в дальнейшем развиваются выраженные структурные изменения створок, патология которых доминирует как в клинической, так и в ЭХО-КГ-картине атеросклеротического поражения клапанов сердца. В каждом случае вопрос о генезе порока при РА требует учета всех имеющихся клинических данных.
Литература
1. Балабанова Р. М. Ревматоидный артрит. В кн.: Ревматические болезни (руководство по внутренним болезням)/ Под ред. В. А. Насоновой и Н. В. Бунчука. — М.: Медицина, 1997. С. 257-295.
2. Виноградова И. Б. Нарушение сердечного ритма и проводимости у больных ревматоидным артритом// Автореф. дис. … канд. мед. наук. М., 1998. С. 21.
3. Елисеев О. М. Амилоидоз сердца// Тер. арх. 1980. № 12. С. 116-121.
4. Котельникова Г. П. Поражение сердца при ревматоидном артрите// В сб.: Ревматоидный артрит. — М.: Медицина, 1983. С. 89-90.
5. Котельникова Г. П., Лукина Г. В., Муравьев Ю. В. Кардиальная патология при вторичном амилоидозе у больных ревматическими заболеваниями// Клин. ревматол. 1993. № 2. С. 5-8.
6. Немчинов Е. Н., Каневская М. З., Чичасова Н. В. и др. Пороки сердца у больных ревматоидным артритом (результаты многолетнего проспективного клинико-эхокардиографического исследования)// Тер. арх. 1994. № 5. С. 33-37.
7. Раденска-Лоповок С. Г. Морфологические методы исследования и диагностики в ревматологии В кн.: Ревматические болезни (руководство по внутренним болезням) под ред. В. А. Насоновой и Н. В. Бунчука. М.: Медицина, 1997. С. 80-94.
8. Цурко В.В. Асептический некроз головок бедренных костей при ревматоидном артрите и системной красной волчанке. Клинико-инструментальная диагностика и исходы: Автореф. дис. … д-ра мед. наук. М., 1997. С. 50
Источник
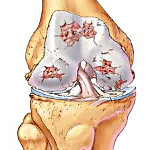
Артроз – это хроническое прогрессирующее заболевание сустава с постепенным разрушением хряща, нарастанием патологических изменений в капсуле, синовиальной оболочке, прилегающих костях и связках. Проявляется болями, утренней скованностью и ограничением подвижности. Со временем симптоматика усугубляется, на поздних стадиях возникают тяжелые нарушения функции конечности. Диагноз выставляется на основании анамнеза, данных осмотра и результатов рентгенографии. Лечение обычно консервативное, включает ЛФК, противовоспалительные препараты, физиолечение, блокады. При разрушении суставных поверхностей выполняется эндопротезирование.
Общие сведения
Артроз – хроническое заболевание, при котором в суставе из-за нарушения обменных процессов развиваются прогрессирующие дегенеративно-дистрофические изменения. Является наиболее распространенной суставной патологией, диагностируется у 6-7% населения. С возрастом заболеваемость резко увеличивается. Болезнь выявляется у 2% людей моложе 45 лет, у 30% – от 45 до 64 лет и у 65-85% – в возрасте 65 лет и старше. Наибольшее клиническое значение в силу своего негативного влияния на уровень жизни и трудоспособность пациентов имеют артрозы крупных и средних суставов конечностей.
Артроз
Причины артроза
В ряде случаев болезнь возникает без видимых причин, называется идиопатической или первичной. Существует также вторичный артроз – развившийся в результате какого-то патологического процесса. Наиболее распространенные причины вторичного артроза:
- Травмы: переломы, повреждения менисков, разрывы связок, вывихи.
- Дисплазии: врожденный вывих бедра, врожденные аномалии коленного и голеностопного суставов, верхних конечностей.
- Слабость соединительной ткани: болезни и состояния, при которых наблюдается повышенная подвижность суставов и слабость связочного аппарата.
- Аутоиммунные заболевания: ревматоидный артрит, системная красная волчанка.
- Неспецифическое и специфическое воспаление: острый гнойный артрит, туберкулез и пр.
- Нарушения метаболизма и некоторые эндокринные патологии.
- Дегенеративно-дистрофические процессы: болезнь Пертеса и другие остеохондропатии, рассекающий остеохондрит.
- Заболевания системы крови: гемофилия, сопровождающаяся частыми кровоизлияниями в сустав.
Факторы риска
К числу факторов риска развития артроза относятся:
- Пожилой возраст, нарушения эндокринного баланса в постменопаузе у женщин.
- Излишний вес (при ожирении из-за повышенной нагрузки сустав постоянно перегружается, суставные поверхности преждевременно «изнашиваются»).
- Чрезмерная нагрузка и повторяющиеся микротравмы, обусловленные условиями труда, неправильной организацией тренировок (особенно при наличии в анамнезе травм сустава), некоторыми заболеваниями, а также последствиями болезней и травм.
- Внутрисуставные вмешательства, особенно высокотравматичные операции с удалением большого количества тканей, в результате чего суставные поверхности становятся неконгруэнтными, а нагрузка на них увеличивается.
- Наследственная предрасположенность (наличие артроза у ближайших родственников).
- Нейродистрофические нарушения в шейном либо поясничном отделах позвоночника (плечелопаточный переартрит, синдром пояснично-подвздошной мышцы).
Патогенез
Артроз – полиэтиологическое заболевание, в основе которого, вне зависимости от конкретных причин возникновения, лежит нарушение нормального образования и восстановления клеток хрящевой ткани. В норме суставной хрящ гладкий, эластичный. Это позволяет суставным поверхностям беспрепятственно двигаться друг относительно друга.
При артрозе хрящ становится шершавым, суставные поверхности начинают «цепляться» друг за друга при движениях. От хряща отделяются небольшие кусочки, которые попадают в полость сустава и свободно перемещаются в суставной жидкости, травмируя синовиальную оболочку. В поверхностных зонах хряща возникают мелкие очаги обызвествления. В глубоких слоях появляются участки окостенения.
В центральной зоне образуются кисты, сообщающиеся с полостью сустава, вокруг которых из-за давления внутрисуставной жидкости также формируются зоны окостенения. Из-за постоянной травматизации капсула и синовиальная оболочка сустава при артрозе утолщаются. На синовиальной оболочке появляются ворсинки, в капсуле образуются очаги фиброзного перерождения.
Со временем прилегающие поверхности кости деформируются, на их краях появляются костные выступы. Из-за повышенной нагрузки в связках и мышцах возникают очаги фиброзного перерождения. Увеличивается вероятность повреждения связочно-мышечного аппарата. При значительном разрушении хряща движения резко ограничиваются, возможно образование анкилозов.
Классификация
С учетом локализации в травматологии и ортопедии различают артрозы плечевого, локтевого, лучезапястного, голеностопного и других суставов. В зависимости от тяжести поражения выделяют три стадии патологии:
- Первая стадия – выраженные морфологические изменения отсутствуют, нарушен состав синовиальной жидкости. Жидкость хуже снабжает хрящевую ткань питательными веществами, устойчивость хряща к обычным нагрузкам снижается. Из-за перегрузки суставных поверхностей возникает воспаление, появляются боли.
- Вторая стадия – суставной хрящ начинает разрушаться, появляются краевые костные разрастания по краям суставной площадки. Боли становятся постоянными, привычными, воспалительный процесс то затихает, то обостряется. Отмечается слабое или умеренное нарушение функции околосуставных мышц.
- Третья стадия – суставной хрящ истончен, есть обширные очаги разрушения. Отмечается значительная деформация суставной площадки с изменением оси конечности. Связки становятся несостоятельными и укорачиваются, развивается патологическая подвижность сустава в сочетании с ограничением естественного объема движений.
Симптомы артроза
Заболевание развивается исподволь, постепенно. В некоторых случаях первым симптомом становится хруст при движениях, чаще выраженный при гонартрозе и артрозе плечевого сустава. Многие больные артрозом отмечают чувство дискомфорта в суставе и преходящую тугоподвижность при первых движениях после периода покоя. Но самым постоянным симптомом артроза является боль.
Боли при артрозе
Вначале пациентов беспокоят слабые кратковременные боли без четкой локализации, усиливающиеся при физической нагрузке. Со временем болевые ощущения становятся все более выраженными, возникает заметное ограничение движений. Из-за повышенной нагрузки начинает болеть сустав с противоположной стороны. Наиболее яркими признаками являются:
- Стартовая боль. Возникает во время первых движений после состояния покоя и проходит при сохранении двигательной активности. Обусловлена детритом – пленкой из компонентов разрушенной хрящевой ткани, которая оседает на суставных поверхностях. При движениях детрит перемещается с хряща в завороты суставных сумок, поэтому боли исчезают.
- Связь с физической нагрузкой. При длительной нагрузке (ходьбе, беге, стоянии) боли усиливаются, а в покое стихают. Это связано со снижением способности хряща обеспечивать амортизацию при движениях.
- Связь с погодой. Боли усиливаются под действием неблагоприятных погодных факторов: повышенной влажности, низкой температуры и высокого атмосферного давления.
- Ночные боли. Причиной является венозный застой, а также повышение внутрикостного давления крови.
- Блокады сустава. Сопровождаются внезапными резкими болями. Причиной блокады становится ущемление суставной мыши – кусочка хряща или кости, свободно лежащего в полости сустава.
Периоды обострений чередуются с ремиссиями. Обострения артроза часто возникают на фоне повышенной нагрузки, в этой фазе выявляются синовиты, сопровождающиеся другой болью – постоянной, ноющей, распирающей, не зависящей от движений. Из-за болей мышцы конечности рефлекторно спазмируются, что вызывает ограничение подвижности.
Другие симптомы артроза
По мере прогрессирования болезни отмечается усиление уже существующих проявлений и возникновение новой симптоматики, обусловленной постепенным разрушением сустава:
- Хруст со временем становится все более постоянным.
- В покое появляются мышечные судороги, неприятные ощущения в мышцах и суставе.
- Из-за нарастающей деформации и выраженного болевого синдрома развивается хромота.
- При коксартрозе на поздней стадии больной не может сидеть из-за ограничения сгибания бедра.
Внешние изменения
При осмотре на ранних стадиях визуальные изменения не выявляются. Сустав нормальной формы, возможен незначительный отек. При пальпации определяется нерезкая или умеренная болезненность. Движения практически в полном объеме. В последующем деформация становится все более заметной, при пальпации выявляется выраженная болезненность, при этом пациент, как правило, четко отмечает наиболее болезненные точки.
По краю суставной щели определяются утолщения. Движения ограничены, обнаруживается нестабильность в суставе. Может выявляться искривление оси конечности. При развитии реактивного синовита сустав увеличен в объеме, имеет шарообразный вид, мягкие ткани выглядят «выбухающими», пальпаторно определяется флюктуация (зыбление).
Осложнения
На поздних стадиях артроза деформация становится еще более выраженной, сустав искривляется, формируются контрактуры, обусловленные грубыми изменениями костей и окружающих структур. Опора затруднена, при передвижении пациенту с артрозом приходится использовать трость либо костыли. Ограничивается трудоспособность, возможна инвалидизация.
Диагностика
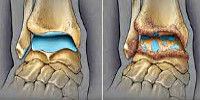
Диагноз выставляется врачом-ортопедом на основании характерных клинических признаков и рентгенологической картины артроза. При гонартрозе проводится рентгенография коленного сустава, при коксартрозе выполняются снимки тазобедренного сустава и пр. Рентгенологическая картина артроза складывается из признаков дистрофических изменений в области суставных хрящей и прилегающей кости.
Суставная щель сужена, костная площадка деформирована и уплощена, выявляются кистовидные образования, субхондральный остеосклероз и остеофиты. В некоторых случаях обнаруживаются признаки нестабильности сустава: искривление оси конечности, подвывихи. Яркость клинических проявлений не всегда коррелирует с выраженностью рентгенологических признаков болезни, однако определенные закономерности все же существуют.
С учетом рентгенологических признаков специалисты в области травматологии и ортопедии выделяют следующие стадии артроза (классификация Kellgren-Lawrence):
- 1 стадия (сомнительный артроз) – подозрение на сужение суставной щели, остеофиты отсутствуют либо имеются в небольшом количестве.
- 2 стадия (мягкий артроз) – подозрение на сужение суставной щели, четко определяются остеофиты.
- 3 стадия (умеренный артроз) – явное сужение суставной щели, есть четко выраженные остеофиты, возможны костные деформации.
- 4 стадия (тяжелый артроз) – выраженное сужение суставной щели, крупные остеофиты, ярко выраженные костные деформации и остеосклероз.
Иногда рентгеновских снимков недостаточно для точной оценки состояния сустава. Для изучения костных структур выполняют КТ, для визуализации мягких тканей – МРТ. При подозрении на наличие хронического заболевания, вызвавшего вторичный артроз, назначают консультации соответствующих специалистов: эндокринолога, гематолога и пр. При необходимости дифференцировки артроза с ревматическими болезнями пациента направляют на консультацию к ревматологу.

Рентгенография локтевого сустава. Признаки артроза: сужение суставной щели (синяя стрелка), остеофиты (красная стрелка), склероз суставных поверхностей.
Лечение артроза
Основной целью лечения пациентов с артрозом является предотвращение дальнейшего разрушения хряща и сохранение функции сустава. Терапия длительная, комплексная, включает в себя как местные, так и общие мероприятия. Обычно осуществляется в амбулаторных условиях. В период обострения, особенно – на поздних стадиях и при развитии упорного рецидивирующего синовита возможна госпитализация.
Немедикаментозное лечение
Одной из важнейших задач врача-ортопеда при лечении больного артрозом является оптимизация нагрузки на сустав. Необходимо исключить длительную ходьбу, повторяющиеся стереотипные движения, долгое пребывание на ногах, продолжительное нахождение в фиксированной позе и переноску тяжестей. Огромную роль в минимизации нагрузки на суставные поверхности играет снижение массы тела при ожирении.
В период ремиссии пациента направляют на лечебную физкультуру. Комплекс упражнений зависит от стадии артроза. В начальных стадиях разрешается плавание и велосипедный спорт, при выраженном артрозе следует выполнять специально разработанный комплекс упражнений в положении лежа или сидя. В период обострения артроза назначается полупостельный режим. На поздних стадиях рекомендуется ходьба с костылями или тростью.
Медикаментозная терапия
Медикаментозное лечение осуществляется в фазе обострения артроза, подбирается специалистом. Самолечение недопустимо из-за возможных побочных эффектов (например, негативного влияния нестероидных противовоспалительных препаратов на слизистую желудка). Терапия включает в себя:
- НПВС. Пациентам назначают диклофенак, ибупрофен и их аналоги, иногда – в сочетании с седативными препаратами и миорелаксантами. Дозу подбирают индивидуально с учетом противопоказаний. Наряду с медикаментами для приема внутрь применяют внутримышечные инъекции и ректальные свечи.
- Гормональные средства. При реактивных синовитах выполняются пункции суставов с последующим введением глюкокортикостероидов. Количество введений ГКС не должно превышать 4 раз в течение года.
- Хондропротекторы. Относятся к лекарствам для длительного применения. Введение препаратов в сустав осуществляется по определенной схеме. Для местного применения используются согревающие и противовоспалительные мази.
Физиотерапевтическое лечение
Для купирования болевого синдрома, уменьшения воспаления, улучшения микроциркуляции и устранения мышечных спазмов пациента с артрозом направляют на физиотерапию:
- В фазе обострения. Назначают лазеротерапию, магнитотерапию и ультрафиолетовое облучение,
- В фазе ремиссии. Показан электрофорез с димексидом, тримекаином или новокаином, фонофорез с гидрокортизоном.
Кроме того, используют тепловые процедуры, сульфидные, радоновые и морские ванны. Для укрепления мышц проводят электростимуляцию. В фазе ремиссии также может применяться щадящий массаж.
Хирургическое лечение
Операции при артрозе проводятся на поздних стадиях болезни, при развитии тяжелых осложнений, ограничивающих трудоспособность больного. Могут быть радикальными или паллиативными:
- Радикальные вмешательства. При разрушении суставных поверхностей с выраженным нарушением функции требуется замена сустава искусственным имплантатом. Чаще всего выполняется эндопротезирование тазобедренного сустава, позволяющее избежать тяжелой инвалидизации пациентов.
- Паллиативные методики. Применяются для разгрузки сустава. При коксартрозе осуществляется чрезвертельная остеотомия и фенестрация широкой фасции бедра, при гонартрозе – артротомия коленного сустава с удалением нежизнеспособных участков суставных поверхностей в сочетании с остеотомией и коррекцией оси голени.
Прогноз
Артроз является хроническим медленно прогрессирующим заболеванием. От появления первых симптомов до возникновения выраженных функциональных нарушений обычно проходит несколько десятилетий. Полное выздоровление невозможно, однако своевременное начало лечения, выполнение рекомендаций врача позволяет существенно замедлить прогрессирование болезни, сохранить активность и трудоспособность.
Профилактика
Профилактические меры включают предупреждение травматизма, составление продуманного режима тренировок для спортсменов, снижение веса при ожирении, проведение малоинвазивных операций на суставах. Необходимо своевременно лечить эндокринные, обменные и ревматические заболевания, которые могут стать причиной артроза. Людям с наследственной предрасположенностью следует соблюдать режим умеренной физической активности, но исключить избыточную нагрузку на суставы.
Источник
