Врожденный вывих бедра лечение взрослого

Врожденный вывих бедра — это вывих головки бедренной кости из вертлужной впадины, обусловленный врожденной неполноценностью сустава Недиагностированный в грудном возрасте вывих бедра проявляется хромотой ребенка при первых попытках самостоятельной ходьбы. Наиболее эффективно консервативное лечение врожденного вывиха бедра у детей первых 3-4-х месяцев жизни. При его неэффективности или запоздалой диагностике патологии проводятся оперативные вмешательства. Отсутствие своевременного лечения врожденного вывиха бедра приводит к постепенному развитию коксартроза и инвалидизации больного.
Общие сведения
Дисплазия тазобедренного сустава и врожденный вывих бедра — различные степени одной и той же патологии, возникающей вследствие нарушения нормального развития тазобедренных суставов. Врожденный вывих бедра является одними из самых часто встречающихся пороков развития. По данным международных исследователей этой врожденной патологией страдает 1 из 7000 новорожденных. Заболевание поражает девочек примерно в 6 раз чаще, чем мальчиков. Одностороннее поражение встречается 1,5-2 раза чаще двустороннего.
Дисплазия тазобедренного сустава — серьезное заболевание. Современная травматология и ортопедия накопила достаточно большой опыт диагностики и лечения этой патологии. Полученные данные свидетельствуют о том, что при отсутствии своевременного лечения болезнь может привести к ранней инвалидизации. Чем раньше начинают проводить лечение, тем лучше будет результат, поэтому при малейшем подозрении на врожденный вывих бедра необходимо как можно быстрее показать ребенка врачу-ортопеду.
Врожденный вывих бедра
Классификация
Выделяют три степени дисплазии:
- Дисплазия тазобедренного сустава. Суставная впадина, головка и шейка бедра изменены. Нормальное соотношение суставных поверхностей сохраняется.
- Врожденный подвывих бедра. Суставная впадина, головка и шейка бедра изменены. Соотношение суставных поверхностей нарушено. Головка бедра смещена и находится около наружного края тазобедренного сустава.
- Врожденный вывих бедра. Суставная впадина, головка и шейка бедра изменены. Суставные поверхности разобщены. Головка бедра находится выше суставной впадины и в стороне от нее.
Симптомы
Тазобедренные суставы расположены достаточно глубоко, покрыты мягкими тканями и мощными мышцами. Непосредственное исследование суставов затруднено, поэтому патологию выявляют, в основном, на основании косвенных признаков.
- Симптом щелчка (симптом Маркса-Ортолани)
Выявляется только у детей в возрасте до 2-3 месяцев. Малыша укладывают на спину, его ножки сгибают, а затем аккуратно сводят и разводят. При нестабильном тазобедренном суставе происходит вывихивание и вправление бедра, сопровождающееся характерным щелчком.
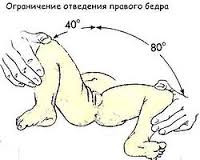
- Ограничение отведения
Выявляется у детей до года. Ребенка укладывают на спину, его ножки сгибают, а затем без усилия разводят в стороны. У здорового ребенка угол отведения бедра равняется 80-90°. Ограничение отведения может свидетельствовать о дисплазии тазобедренного сустава.
Следует учитывать, что в некоторых случаях ограничение отведения обусловлено естественным повышением мышечного тонуса у здорового ребенка. В этой связи большее диагностическое значение имеет одностороннее ограничение отведения бедер, которое не может быть связано с изменением тонуса мышц.
- Укорочение конечности
Ребенка укладывают на спину, его ножки сгибают и прижимают к животу. При односторонней дисплазии тазобедренного сустава выявляется несимметричность расположения коленных суставов, вызванная укорочением бедра на пораженной стороне.
- Асимметрия кожных складок
Ребенка укладывают сначала на спину, а затем на живот для осмотра паховых, ягодичных и подколенных кожных складок. В норме все складки симметричны. Асимметрия является свидетельством врожденной патологии.
- Наружная ротация конечности
Стопа ребенка на стороне поражения вывернута кнаружи. Симптом лучше заметен, когда ребенок спит. Необходимо учитывать, что наружная ротация конечности может выявляться и у здоровых детей.
- Другие симптомы
У детей в возрасте старше 1 года выявляется нарушение походки («утиная походка», хромота), недостаточность ягодичных мышц (симптом Дюшена-Тренделенбурга) и более высокое расположение большого вертела.
Диагноз этой врожденной патологии выставляется на основании рентгенографии, УЗИ и МРТ тазобедренного сустава.

Rg правого тазобедренного сустава. Врожденный вывих бедра. Головка бедренной кости (красная стрелка) ремоделирована, уплощена, смещена краниально. Вертлужная впадина (синяя стрелка) недоразвита.
Осложнения
Если патологию не лечить в раннем возрасте, исходом дисплазии станет ранний диспластический коксартроз (в возрасте 25-30 лет), сопровождающийся болями, ограничением подвижности сустава и постепенно приводящий к инвалидизации больного. При не излеченном подвывихе бедра хромота и боли в суставе появляются уже в возрасте 3-5 лет, при врожденном вывихе бедра боли и хромота возникают сразу после начала ходьбы.
Лечение врожденного вывиха бедра
- Консервативная терапия
При своевременном начале лечения применяется консервативная терапия. Используется специальная индивидуально подобранная шина, позволяющая удерживать ножки ребенка отведенными и согнутыми в тазобедренных и коленных суставах. Своевременное сопоставление головки бедра с вертлужной впадиной создает нормальные условия для правильного развития сустава. Чем раньше начинается лечение, тем лучших результатов удается добиться.
Лучше всего, если лечение начинается в первые дни жизни малыша. Начало лечения дисплазии тазобедренного сустава считается своевременным, если ребенку еще не исполнилось 3 месяца. Во всех остальных случаях лечение принято считать запоздалым. Тем не менее, в определенных ситуациях консервативная терапия достаточно эффективна и при лечении детей старше 1 года.
- Оперативное лечение
Самые хорошие результаты при хирургическом лечении данной патологии достигаются, если ребенок был прооперирован в возрасте до 5 лет. В последующем, чем старше ребенок, тем меньшего эффекта стоит ожидать от операции.
Операции при врожденном вывихе бедра могут быть внутрисуставными и внесуставными. Детям, не достигшим подросткового возраста, проводят внутрисуставные вмешательства. В процессе операции углубляют вертлужную впадину. Подросткам и взрослым показаны внесуставные операции, суть которых заключается в создании крыши вертлужной впадины. Эндопротезирование тазобедренного сустава проводится в тяжелых и поздно диагностированных случаях врожденного вывиха бедра с выраженным нарушением функции сустава.
Источник
Дисплазия тазобедренного сустава — врожденное заболевание, которое без грамотного лечения с высокой вероятностью приводит к вывиху или подвывиху головки бедренной кости. Дисплазия представляет собой недоразвитие соединительной ткани, участвующей в его формировании, в том числе и связочного аппарата. Степень недоразвития сильно варьируется: от незначительной гипермобильности до грубых нарушений подвижности.
Дисплазия ТБС взрослого человека на рентгене
Что такое дисплазия тазобедренного сустава
Это понятие включает достаточно широкий диапазон патологических изменений ТБС:
- неонатальная нестабильность;
- дисплазия вертлужной впадины;
- подвывих бедра;
- истинный вывих бедра.
Дисплазия сопровождается выраженными нарушениями биомеханики движений бедра, что приводит к перегрузке суставного хряща и раннему развитию остеоартроза у молодых людей. Поэтому очень важно выявить дисплазию ТБС у ребенка как можно раньше, так как без лечения она приводит к инвалидизации. Родители могут заподозрить это заболевание по асимметрии кожных складок на бедрах, укорочению ноги и ограничению подвижности бедра при отведении ноги в сторону.
Во всем мире дисплазия относится к широко распространенным врожденным заболеваниям — средняя частота встречаемости колеблется от 2 до 4%. Значительно больше болезни подвержен женский пол — до 80% всех пациентов это девочки. Также отмечается выраженная расово-этнические зависимость. У скандинавских народов частота встречаемости достигает 4%, у европейцев 1-2%, у южных китайцев, негров и индейцев Южной Америки почти не встречается, а больше всего подвержены этой патологии индейцы Северной Америки.
Видео биомеханики дисплазии
Почему возникает дисплазия ТБС: причины и механизмы развития
К возникновению дисплазии тазобедренного сустава приводит целый комплекс причин. При определенных обстоятельствах вероятность ее возникновения возрастает в несколько раз. Предрасполагающие факторы:
- Наследственная предрасположенность — у детей, родители которых страдали от дисплазии, она встречается в 12 раз чаще.
- Тазовое предлежание плода увеличивает вероятность развития дисплазии ТБС в 10 раз.
- Токсикоз беременных.
- Маловодие во время беременности.
- Многоплодная беременность.
- Большой вес ребенка при рождении.
- Медикаментозная коррекция беременности (введение различных лекарств для сохранения беременности).
Существует несколько теорий возникновения дисплазии ТБС. В рамках гормональной теории предполагается, что одним из ключевых факторов развития патологии является дисбаланс между эстрогенами и прогестероном. В эксперименте на крысах (https://.springer.com/article/10.1007/BF00266341) было показано, что повышенное содержание эстрогенов препятствует развитию дисплазии, в то время как повышение концентрации прогестерона способствует ее формированию.
В рамках механической теории большое значение придается механическим факторам, действующим на плод в период его интенсивного роста. Так, большой размер плода и тазовое его предлежание сопровождаются более интенсивным воздействием деформирующих сил на тазобедренный сустав. Что в конечном счете и приводит к его нестабильности, вывиху или подвывиху.
Это интересно! У народов, традиции которых предусматривают тугое пеленание детей, дисплазия тазобедренного сустава встречается чаще (https://www.sciencedirect.com/science/article/abs/pii/S0031395514001461?via%3Dihub).
Механизм развития дисплазии ТБС непосредственно связан с его анатомо-физиологическими особенностями у детей. У детей вертлужная впадина более плоска, она расположена почти вертикально (у взрослых — наклонно), связочный аппарат более эластичен. Удержание головки бедренной кости в вертлужной впадине осуществляется за счет круглой связки, суставной губы и связочного аппарата.
В зависимости от того, какой из элементов ТБС преимущественно поражается, выделяют следующие формы дисплазии:
- Ацетабулярная — связана с нарушением развития самой вертлужной впадины.
- Ротационная дисплазия — обусловлена нарушением геометрии костей в горизонтальной плоскости.
- Дисплазия, связанная с недоразвитием верхних отделов бедренной кости.
Нарушения развития одного из вышеупомянутых элементов ТБС приводят к тому, что головка бедренной кости не может удержаться в вертлужной впадине — она смещается кнаружи и вверх. При частичном выходе суставной поверхности головки за пределы впадины развивается подвывих головки. При прогрессировании процесса суставные поверхности впадины и головки утрачивают контакт, при этому суставная губа подворачивается внутрь сустава — так развивается истинный вывих бедра.
Как проявляется дисплазия тазобедренного сустава — симптомы и признаки
Родители грудного ребенка в состоянии сами заподозрить наличие у него дисплазии ТБС. Типичные признаки:
- укорочение бедра;
- ограничения в отведении бедра (в положении на спине ножки ребенка, согнутые в коленных и тазобедренных суставах, разводят в стороны, если между ними образуется угол менее 160° — вероятность дисплазии очень высокая);
- симптом «щелчка» (по-научному, называется симптом Маркса-Ортолани) — при медленном разведении согнутых ног может раздаться щелчок на стороне поражения. При этом пораженная ножка немного дергается.
- асимметрия кожных паховых, ягодичных и подколенных складок — наиболее сильно асимметрия выражена у детей старше 2 месяцев.
Асимметрия кожных складок может отсутствовать при двустороннем поражении.
Диагностика дисплазии у детей
Заподозрить дисплазию ТБС у новорожденного ребенка можно еще в период нахождения в роддоме. При подозрении на патологию врачи обязательно рекомендуют в течение 3-х недель после выписки обратиться к детскому ортопеду. Дети с сомнительным диагнозом и при наличии большого количества факторов риска осматриваются специалистом каждые 3 месяца.
Диагностика дисплазии ТБС у детей включает:
- Клинический осмотр ребенка ортопедом. Во время осмотра врач оценивает симметричность ног, определяет наличие или отсутствие симптома Маркса-Ортолани.
- Рентгенография тазобедренных суставов. Выполняется только детям старше 3-х месяцев, так как в более младшем возрасте этот метод диагностики не эффективен.
- Ультрасонография тазобедренного сустава — «золотой стандарт» при постановке диагноза дисплазии.
Окончательный диагноз выставляется только при наличии клинических признаков в сумме с инструментально выявленными патологическими изменениями в суставах.
Последствия дисплазии тазобедренного сустава
Незначительные изменения в суставах, обусловленные дисплазией, в молодом возрасте могут длительное время ничем не проявляться. Но с возрастом увеличивается риск вероятности развития диспластического коксартроза. При этом, чем более выражены патологические изменения, тем в более раннем возрасте формируется коксартроз. У некоторых пациентов он развивается уже в возрасте 25-27 лет. Обычно первые симптомы коксартроза проявляются при уменьшении двигательной активности, у женщин очень часто он манифестирует во время беременности.
Типичные признаки диспластического коксартроза — внезапное начало и стремительное прогрессирование. Сначала появляются неприятные ощущения при движении, затем боли и ограничение подвижности сустава. По мере прогрессирования болезни происходит формирование порочной установки бедра — нога в тазобедренном суставе развернута кнаружи и несколько согнута.
При тяжелой дисплазии, проявляющейся истинным вывихом бедра, и несвоевременном его вправлении возможно формирование неполноценного ложного сустава. В современном мире это осложнение практически не встречается ввиду хорошей диагностики.
Методы лечения
Множество исследований (вот лишь один обзор — https://insights.ovid.com/pubmed?pmid=12089497 ) показало, что в 96% случаев патологические изменения, выявленные в ТБС у новорожденных детей с помощью УЗИ, спонтанно исчезают в течение 6 недель. Лечению должны подвергаться только те дети, у кого патологические симптомы сохраняются более 1,5 месяцев. Лечение в этом случае должно начинаться как можно раньше.
У детей используется преимущественно консервативное лечение, заключающееся в использовании различных конструкций, удерживающих бедро в определенном положении. У детей младшего возраста применяют мягкие эластичные конструкции, например, ортопедический бандаж «стремена Павлика» (Pavlik harness). Ношение бандажа обязательно дополняется ЛФК со специально разработанными комплексами упражнений и массажем ягодичных мышц.
Стремена Павлика
В тяжелом случае дисплазии при истинном вывихе бедра выполняется одномоментное вправление головки с последующим наложением гипсовой повязки. Гипсование применяется у детей в возрасте от 2 до 6 лет. В крайнем случае у детей до 8 лет прибегают к скелетному вытяжению. Продолжительность гипсовой иммобилизации может составлять несколько месяцев.
У детей старшей возрастной группы при неэффективности консервативной терапии проводят корригирующие операции. Известно несколько их разновидностей:
- Открытое вправление вывиха.
- Остеотомия бедренной кости — выполняется хирургическая переориентация головки бедренной кости. Это позволяет стабилизировать положение головки и стимулирует развитие вертлужной впадины (https://insights.ovid.com/crossref?an=01241398-201909000-00014).
- Ацетабулярная остеотомия — изменение конфигурации вертлужной впадины. Цель подобных операций заключается в увеличении охвата головки бедренной кости. Достигается это разными методами: двойная и тройная остеотомия, операция по Salter/Pemberton, остеотомия по Chiari и другие операции.
Прогноз при дисплазии тазобедренного сустава очень хороший. При раннем начале лечения полного восстановления функции сустава удается добиться в большинстве случаев. Без лечения же эта патология приводит к коксартрозу, требующему в дальнейшем эндопротезирования суставов.
Неплохие результаты показывают и хирургические операции, проводимые в запущенных случаях. Периацетабулярная остеотомия, выполненная пациентам в возрасте 13-50 лет, у части которых начинался коксартроз, позволяет жить полноценной жизнью не менее 20 лет (https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2505253/). Другие виды операций демонстрируют сравнимую эффективность, поэтому активно применяются в клинической практике.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Врождённый вывих бедра — тяжёлая патология, характеризующаяся недоразвитием всех элементов тазобедренного сустава (костей, связок, капсулы сустава, мышц, сосудов, нервов) и нарушением пространственных соотношений головки бедра и вертлужной впадины. Это — одно из наиболее распространённых заболеваний опорно-двигательного аппарата у детей.
Анатомические, функциональные и трофические нарушения в суставе без адекватного лечения прогрессируют и приводят к тяжёлым вторичным изменениям структур сустава. Нарушаются функции опоры и движения конечности, изменяется положение таза, искривляется позвоночник, развиваются деформирующий остеохондроз и диспластический коксартроз — тяжёлое прогрессирующее заболевание, занимающее значительный удельный вес в структуре инвалидности молодых пациентов.
Код по МКБ-10
Q65.1 Врождённый вывих бедра двусторонний.
Причины врожденного вывиха бедра
Врождённый вывих возникает вследствие неправильного формирования тазобедренного сустава.
Анатомический субстрат патологии — дисплазия тазобедренного сустава — занимает одно из первых мест среди всех врождённых деформаций и встречается с частотой 1-2 на 1000 родов. Статистически достоверно преобладание патологии у девочек (1:3) на левой стороне (1:1,5), чаще встречается при ягодичном предлежании плода. Описаны случаи наследования патологии.
Заболевание намного чаще встречается у девочек, чем у мальчиков. Есть данные о том, что среди детей, родившихся с ягодичным предлежанием, частота врождённого вывиха бедра значительно выше, чем среди детей, родившихся в головном предлежании. Врождённый вывих бедра чаще бывает односторонним. Нарушения тазобедренного сустава, приводящие к развитию вывиха, могут возникнуть внутриутробно в результате воздействия многих неблагоприятных факторов: наследственных заболеваний врождённый вывих бедра у матери, другие заболевания опорно-двигательного аппарата), болезней, перенесённых матерью во время беременности, неправильное питание матери во время беременности (недостаток витаминов А, С, Д, группы В), применение лекарственных средств (в том числе антибиотиков), особенно в первые 3 мес внутриутробного развития плода, когда происходит формирование его органов.
Реализации анатомических предпосылок к вывиху бедра способствуют недоразвитие вертлужной впадины, слабость связочно-мышечного аппарата тазобедренного сустава, начало ходьбы, приводящее к качественно новым механизмам возникновения самой тяжёлой формы патологии — вывиху бедра. Установлено, что около 2-3% вывихов — тератогенные, т.е. Формируются в утробе матери на любой стадии эмбриогенеза.
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Как распознать врожденный вывих бедра?
Признаки недоразвития тазобедренного сустава можно обнаружить при внимательном осмотре в первые дни жизни новорождённого, чаще при пеленании. Заметно ограничение разведения одной или обеих ножек согнутых под прямым углом в тазобедренных и коленных суставах, неодинаковое количество и разный уровень кожных складок на бёдрах. При одностороннем вывихе различаются по глубине и протяжённости паховые и ягодичные складки, не совпадают складки в подколенных ямках. На стороне вывиха складки расположены выше, их больше, они глубже и длиннее. Иногда (часто во время купания) виден симптом наружной ротации: у ребёнка, лежащего на спине, коленные чашечки контурируются сверху, а сбоку вследствие разворота ножек.
На наличие врождённого вывиха бедра может указывать слышный при пеленании хруст или щелчок в области одного или обоих тазобедренных суставов, возникающий вследствие выскальзывания головки бедренной кости из суставной впадины при приведении и выпрямлении ножек.
Если врождённый вывих бедра не диагностирован в первые месяцы жизни, не начато лечение патологии, с 5-6-месячного возраста можно обнаружить укорочение конечности. О возможности врождённого вывиха следует думать также в том случае, если ребёнок щадит одну ножку, не садится и не стоит, тем более не ходит в положенный по возрасту срок. Ортопед осматривает всех новорождённых в родильном доме, однако сразу после рождения врождённый вывих бедра не всегда удаётся установить. Повторный осмотр ребёнка ортопедом обязателен в возрасте 1-3 мес., затем в 12 мес.
В зависимости от тяжести заболевания к моменту рождения ребёнка различают следующие формы:
- дисплазия (простое недоразвитие) суставов — соотношение в суставе головки бедренной кости и вертлужной впадины нормальное, впадина и недоразвита;
- подвывих (головка бедра частично выходит из суставной ямки);
- вывих (головка бедра полностью выходит из суставной впадины).
Диагностика врождённого вывиха бедра
Лечение врожденного вывиха бедра
Выздоровление с полным анатомическим восстановлением возможно только при условии раннего функционального лечения. Принципы лечения дисплазии или вывиха предполагают достижение вправления и поддержание оптимальных условий для дальнейшего развития вертлужной впадины и головки бедра. Необходимо предусматривать возможность хирургического вмешательства для изменения неблагоприятного течения болезни, остаточного подвывиха и/или остаточной дисплазии.
При поздней диагностике и, соответственно, лечении, при тяжёлых формах патологии (тератогенные вывихи) улучшения анатомических и функциональных показателей и восстановления опороспособности конечности достигают реконструктивно-восстановительными операциями на костно-суставном аппарате. Такое лечение уменьшает функциональные нарушения, улучшает прогноз жизнедеятельности и повышает социальную адаптацию в наиболее активном возрасте.
Лечение врождённого вывиха бедра
Для лечения врождённого вывиха бедра чрезвычайно важна ранняя диагностика и немедленное начало лечебных мероприятий. Каждый упущенный месяц удлиняет сроки лечения, усложняет способы его проведения и снижает эффективность.
Суть лечения врождённого вывиха бедра состоит в сгибании ножек в тазобедренных суставах и полном их разведении («положение лягушки»). В таком положении головки бедренных костей противопоставлены вертлужным впадинам. Чтобы удержать ножки в таком положении, используют широкое пеленание, ортопедические трусики, различные повязки. В этом положении ребёнок проводит длительное время (от 3 до 8 мес). За это время тазобедренный сустав нормально формируется.
При поздней диагностике заболевания для вправления вывихнутой головки бедра используют металлические шины, аппараты, а в последующем оперативные методы лечения.
Длительное вынужденное нахождение ребёнка в шине создаёт много неудобств при проведении гигиенического ухода за ним. Следует обращать внимание на чистоту шины, не допускать загрязнения испражнениями и мочой. Подмывать малыша нужно осторожно, чтобы не намокла шина. Малышу, находящемуся в шине, необходим массаж стоп и верхней половины туловища.
Ребенка можно и следует выкладывать на живот со второго месяца жизни. Для создания правильного положения тела подкладывают небольшой мягкий валик под грудную клетку, а после снятия шины высаживают ребенка так, чтобы ножки были разведены.
Физиотерапевтические процедуры — составная часть комплекса консервативного лечения. Перед наложением гипсовой повязки проводят лекарственный электрофорез с 1-2% раствором новокаина на область тазобедренных суставов или на приводящие мышцы бёдер, курс состоит из 10-12 процедур.
В период гипсовой иммобилизации и после снятия гипсовой повязки назначают процедуры, улучшающие кровообращение и минеральный электрофорез с 3-5% раствором хлористого кальция на тазобедренный сустав и 2% раствором эуфиллина, 1% раствором никотиновой кислоты на сегментарную зону (пояснично-крестцовый отдел позвоночника).
Для стимуляции ослабленных ягодичных мышц, улучшения питания сустава назначают синусоидальные модулированные токи от аппарата «Амплипульс». На курс показано 10-15 процедур. Обосновано применение лечебной физкультуры, расслабляющего массажа для приводящих мышц бедер, укрепляющего — для ягодичных мышц, 10-15 сеансов на курс, повторяемый 3-4 раза в год, через 2,5-3 мес.
Источник
