Высыпания при ревматоидном артрите фото

Дата публикации: 04.03.2019
Дата проверки статьи: 02.12.2019
Артрит — воспаление всех структур сустава разного происхождения. Будучи системным патологическим процессом, характеризуется не только поражением опорно-двигательного аппарата, но и нарушениями со стороны других органов и систем. Выраженность внесуставных синдромов невысокая, и не выходит на первый план в клинической картине. Одним из системных проявлений артрита является сыпь на коже и слизистых оболочках. Подобный симптом возникает, как нежелательная побочная реакция на препараты, используемые для лечения основного процесса или указывает на определенный вид артрита: инфекционный, псориатический, ювенильный ревматоидный.
Правильная оценка и разъяснение кожных изменений играет важную роль в диагностическом поиске, позволяет достоверно и своевременно распознать болезнь, выстроить оптимальную тактику терапии. В статье ниже освещены причины появления сыпи при артрите, специфика клиники, особенности диагностики и лечения.
Кожные проявления сопровождают течение ювенильного ревматоидного артрита. Сыпь, как правило, появляется на конечностях и туловище. Возникает одновременно с другими внесуставными проявлениями: увеличением лимфоузлов, умеренной температурой, болезненностью живота, тяжестью в подреберьях. К развитию болезни приводят внутренние и внешние факторы или их сочетание: инфекции, травмы, переохлаждения, аутоиммунные процессы, наследственная предрасположенность.
Высыпания на коже и слизистых характерны для инфекционного артрита. Подобную клинику чаще вызывает гонококковая инфекция. Патологические элементы при гонорейном артрите определяются на коже над суставами кистей рук, локтей, коленей, голеностопа. Сыпь на коже — признак псориатического артрита. В развитии болезни предполагается участие инфекции, наследственного фактора, аутоиммунных нарушений. Чаще поражает межфаланговые и пястно-фаланговые суставы.
В других случаях кожный синдром может быть следствием приема лекарственных препаратов, влияющих на течение артрита, в частности это иммунодепрессанты. Тогда одновременно с сыпью наблюдается зуд, шелушение кожи, язвочки на слизистой оболочки рта, выпадение волос, тошнота, рвота.
О чём говорит сыпь при артрите
Прослеживается связь между образованием изменений на коже и поражением суставов инфекцией. В других случаях, сыпь при артрите рассматривают, как побочную реакцию медикаментозного лечения. В зависимости от причин высыпания обычно появляются в дебюте заболевания, и при стихании активности основных процессов уменьшаются или полностью исчезают. В некоторых случаях могут оставаться в течение нескольких месяцев.
Дифференциальный диагноз сыпи на коже и слизистых оболочках проводят с такими заболеваниями, как:
- ревматическая лихорадка;
- болезнь Стилла;
- субсепсис Висслера-Фанкони;
- склеродермия;
- системная красная волчанка;
- дерматомиозит;
- системные васкулиты;
- геморрагический васкулит;
- узелковый полиартериит;
- болезнь Лайма;
- синдром Рейтера;
Кожные высыпания встречаются при периодической болезни, болезни Кавасаки, коллагенозах, других редких ревматологических патологиях. Ввиду однотипной клинической картины важно определить вид артрита: анкилозирующий, инфекционный, псориатический, ювенильный ревматоидный.
Запрещено предпринимать любые действия без согласования с доктором. При выраженной суставной боли допускается принять НПВП в таблетках или обезболивающее средство. Если сыпь на теле сопровождается сильным зудом, рекомендовано выпить антигистаминное или обработать кожу в месте поражения противозудной мазью, как “Фенистил”, “Псило-бальзам”, “Гистан Н”. Дальнейшее лечение должен назначать врач, после комплексной диагностики и точного определения болезни, механизмов развития.
Когда нужно обращаться к врачу, и какому?
О наличии опасных патологических процессов в организме свидетельствует возникновение кожной сыпи одновременно с другими патологическими признаками: мышечной болью, утренней скованностью, отечностью и локальной гипертермией над пораженным суставом. Серьезного отношения заслуживают клинические проявления со стороны сердечно-сосудистой, нервной системы, ЖКТ, плохой сон, снижение аппетита, быстрая утомляемость. При наличии одного или нескольких симптомов необходимо обратиться за медицинской помощью к терапевту или непосредственно к узкопрофильным специалистам — ревматологу, дерматологу.
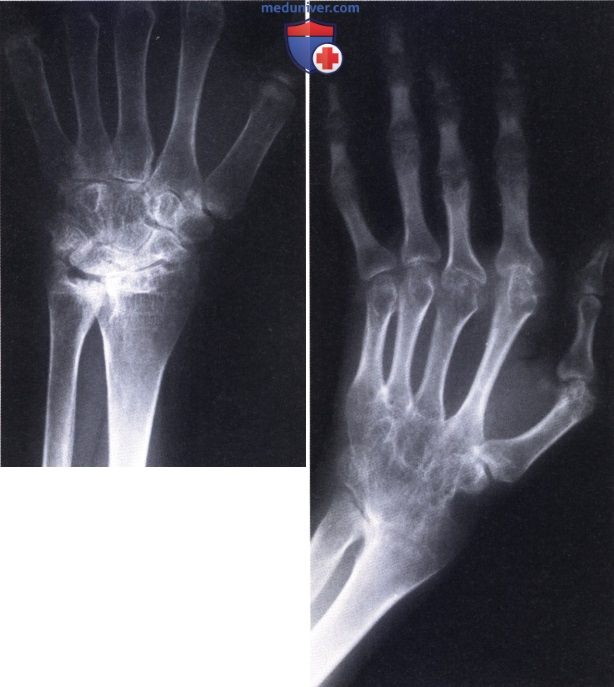
Установлению диагнозу помогают физикальный осмотр, изучение истории болезни, получение от пациента сведений о времени и условиях возникновения симптома, анализ жалоб. Назначают общий и биохимический анализ крови на наличие инфекции, воспалительных компонентов, определяют количественный и качественный состав крови, скорость оседания эритроцитов. Результаты лабораторного исследования в комплексе с данными рентгенографии, магнитно-резонансной томографии суставов, пункции позволяют оценить общее состояние организма, выяснить причины артрита, активность воспаления.
Как лечить артрит, если есть сыпь
Лечение артрита в условиях кожных изменений длительное и комплексное, начинается сразу после установления диагноза. Терапия обращена на снижение активности воспаления, облегчение тяжести симптомов, восстановление двигательных функций суставов, профилактику осложнений. Вводятся ограничения в питании. Из рациона рекомендовано исключить соль, жиры животного происхождения, сладости, газированные напитки, алкоголь, белковую пищу, углеводы. Разрешены растительные жиры, овощи, фрукты, ягоды в ассортименте, кисломолочная продукция с низким процентом жирности.
Медикаментозное лечение
Лекарственная терапия включает нестероидные противовоспалительные препараты для купирования приступа артрита и глюкокортикостероиды, направленные на коррекцию нарушенных функций сустава. В остром периоде назначают НПВП в таблетках: “Нимесулид”, “Мовалис”, “Диклофенак”, “Индометацин”, “Целекоксиб”. При отсутствии положительной динамики или невозможности снять приступ боли — вводят внутримышечно, внутривенно или непосредственно в очаг поражения.
Стероидные гормоны назначают местно, внутрь или внутрисуставно. Наиболее интенсивным методом считается пульс-терапия. Это внутривенное введение больших доз глюкокортикостероидов 250 мг, 500 мг, 1000 мг три дня подряд. Такой метод по скорости наступления и выраженности терапевтического эффекта в несколько раз превосходит пероральные формы, позволяет достичь нужного результата с минимальным риском побочных реакций.
При умеренной и низкой активности воспаления, в стадии ремиссии назначают глюкокортикостероиды в таблетках: “Преднизолон”, “Метилпреднизолон”, “Бетаметазон”, “Дексаметазон”, “Триамцинолон”. Дозировку и курс лечения корректирует врач в случае конкретного пациента, учитывая возраст, пол, противопоказания, наличие других препаратов в схеме лечения.
Снизить активность основного процесса, предупредить осложнения, улучшить прогноз артрита помогают:
- болезнь-модифицирующие антиревматические препараты:“Ремикейд”, “Метотрексат”, “Циклоспорин”;
- иммуноглобулины по типу “Октагам”;
- лекарства для улучшения циркуляции и кровообращения: “Никошпан”, “Пентоксифиллин”, “Никотиновая кислота”;
- спазмолитики: “Мидокалм”, Но-шпа”, “Спазмолгон”;
- противомикробные препараты с учетом чувствительности выявленного возбудителя: цефалоспорины, пенициллины, аминогликозиды; при грибковой инфекции — антимикотические средства.
Для усиления эффекта пероральной терапии одновременно проводят локальное назначение мазей и гелей с противоотечным, обезболивающим, местно-раздражающим эффектом. Наружно используют противозудные и стероидные средства.
Хирургическое лечение
Для решения кожной проблемы, возникшей в условиях артрита, используют исключительно медикаментозные препараты симптоматической и патогенетической терапии. Хирургическое вмешательство необходимо для восстановления функций пораженного сустава или на стадии осложнений. По показаниям выполняют протезирование сустава, прокол сустава и промывание стерильными растворами, артроскопические операции.
Консервативная терапия
Важный компонент в лечении артрита и кожного синдрома, развивающегося на его фоне — физиотерапия: ультрафонофорез лекарственных веществ, грязевые и парафиновые аппликации, ультрафиолетовые лучи, озокеритолечение, лазеротерапия. В восстановительном периоде с целью улучшения двигательных функций сустава, облегчения симптомов назначают массаж, лечебную физкультуру.
Для снижения активности артрита, уменьшения лекарственной нагрузки по показаниям осуществляют:
- гемосорбцию — очищение крови от вредных продуктов: белка, токсинов, иммунных комплексов, антигенов;
- гравитационную хирургию крови — удаление патологических продуктов из крови вне организма больного;
- мембранный плазмаферез — удаление частиц плазмы вместе с вредными веществами с последующим замещением крови специальными препаратами;
- внутривенное лазерное облучение крови;
- ультрафиолетовое облучение крови;
- ПУВА-терапию — прием фотосенсибилизаторов совместно с воздействием ультрафиолетового облучения.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник
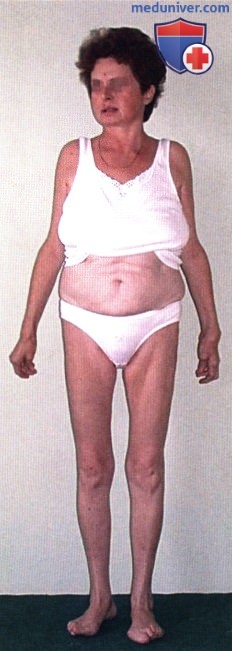
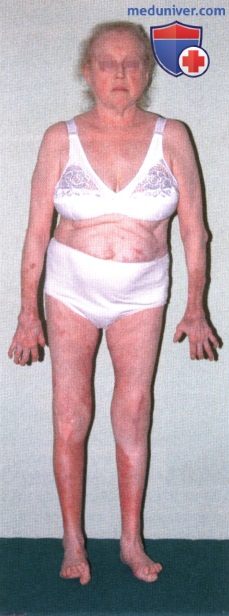
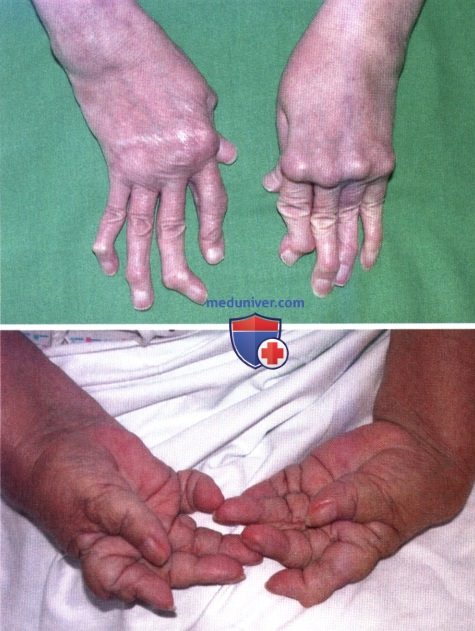
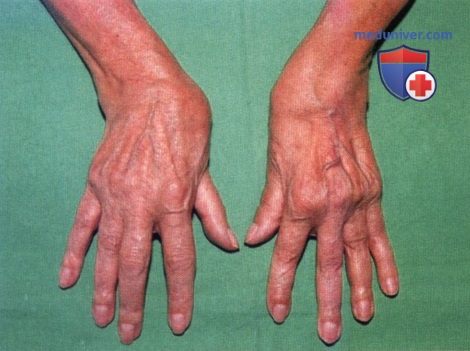
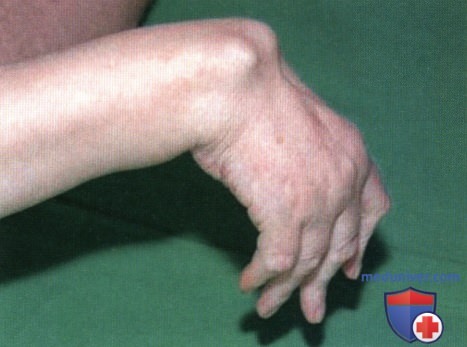
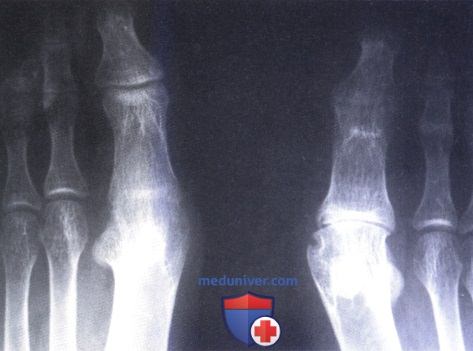
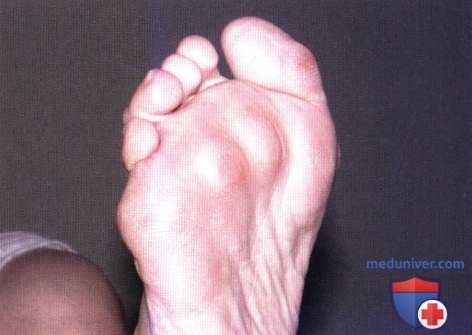
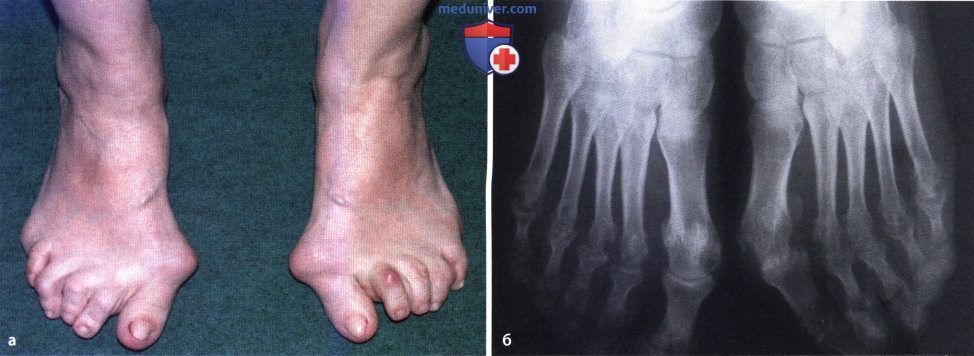
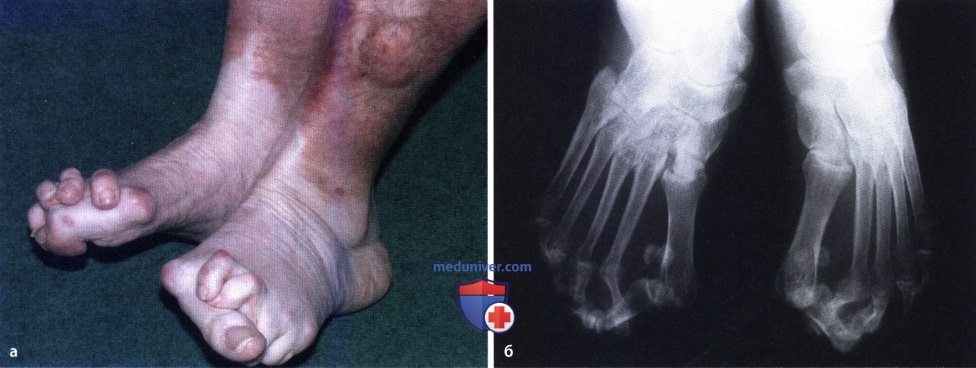
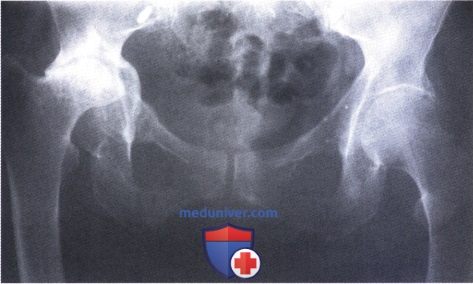
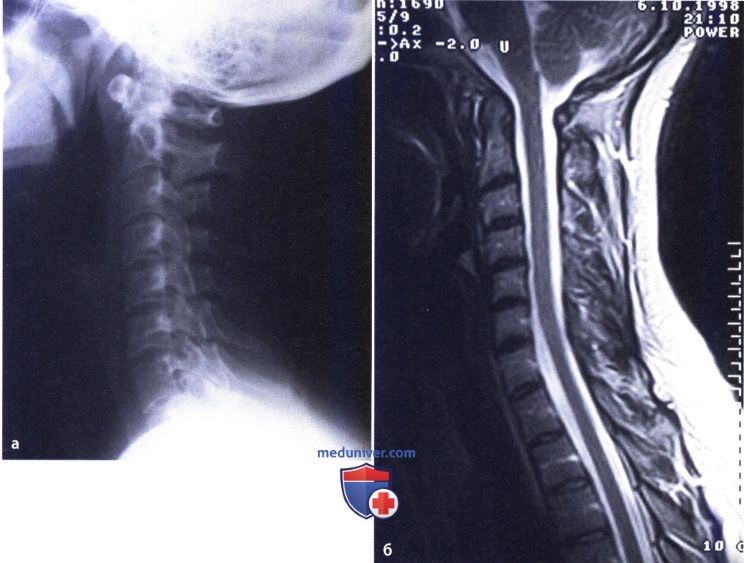
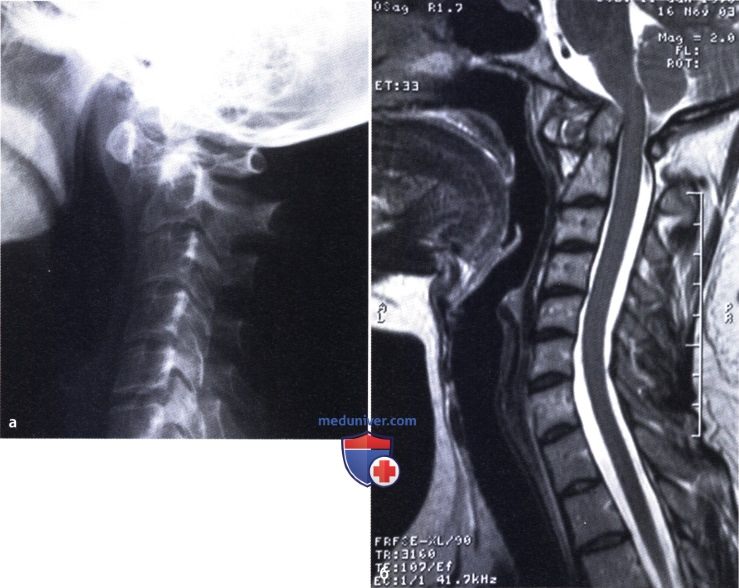
Ревматоидный артрит (РА): атлас фотографийРевматоидный артрит (РА) — хроническое прогрессирующее аутоиммунное воспалительное заболевание с полисуставным характером поражения, причина заболевания неизвестна. Заболевание характеризуется разрушением суставных поверхностей костей и инвалидизацией пациентов, зачастую оно сопровождается и внесуставными поражениями. Серологическими признаками РА является наличие в крови ревматоидного фактора и анти-филаггриновых антител. Заболеваемость РА составляет примерно 1% среди взрослого населения. Заболевание может начаться в любом возрасте, однако, наиболее часто — в возрасте 35-55 лет. Соотношение между женщинами и мужчинами составляет 3:1. Часто наблюдается семейный характер заболевания. У 50% пациентов обнаруживается тканевой антиген HLA-Dr4. Наряду с генетическими причинами важную роль в развитии заболевания играют и внешние факторы. Для диагностики РА используются критерии, принятые Американской ассоциацией ревматологов (ARA). В упрощенном варианте они выглядят следующим образом: Диагноз РА считается достоверным, если имеется, по крайней мере, четыре из вышеперечисленных критериев. В зависимости от выраженности анатомо-функциональных нарушений, выделяют четыре стадии заболевания (по Штейнброкеру). Анатомически выделяют следующие стадии: 1) начальная, 2) умеренно выраженных изменений, 3) выраженных изменений, 4) заключительная. У одного и того же пациента одновременно могут присутствовать различные стадии изменений суставов.
— Также рекомендуем «Ювенильный идиопатический артрит (ЮИА): атлас фотографий» Редактор: Искандер Милевски. Дата публикации: 11.7.2020 |
Источник
Нетипичными симптомами некоторых ревматических болезней являются проблемы с кожей. В медицине существует термин «кожный ревматизм», обозначающий целую группу поражений и высыпаний, помогающих правильно поставить диагноз при волчанке или артрите.
 Практически все ревматические заболевания имеют кожные проявления. Поэтому при появлении покраснений, сыпи или пятен лучше не заниматься самолечением, обратиться за диагностикой к врачу. Если поражение эпидермиса вызвано системными процессами, обработка мазями и кремами не даст желаемого результата, только ухудшит ситуацию.
Практически все ревматические заболевания имеют кожные проявления. Поэтому при появлении покраснений, сыпи или пятен лучше не заниматься самолечением, обратиться за диагностикой к врачу. Если поражение эпидермиса вызвано системными процессами, обработка мазями и кремами не даст желаемого результата, только ухудшит ситуацию.
Кожные проявления ревматических болезней
Врачи предупреждают, что многие воспалительные системные процессы протекают бессимптомно. Пациенты упускают драгоценное время, обращаясь за помощью с серьезным поражением сосудов и костной ткани, которые приводят к ограничению работоспособности.
Подписывайтесь на наш аккаунт в INSTAGRAM!
Дискоидная волчанка
Острая стадия болезни начинается с поражения кожного покрова. Воспаление затрагивает щеки и нижнюю часть лица, уши, наружный слуховой проход, переходит на волосистую часть головы. Характерные признаки:
- одиночные ярко-красные пятна;
- формирование белесых бляшек;
- пигментация на груди и плечах.
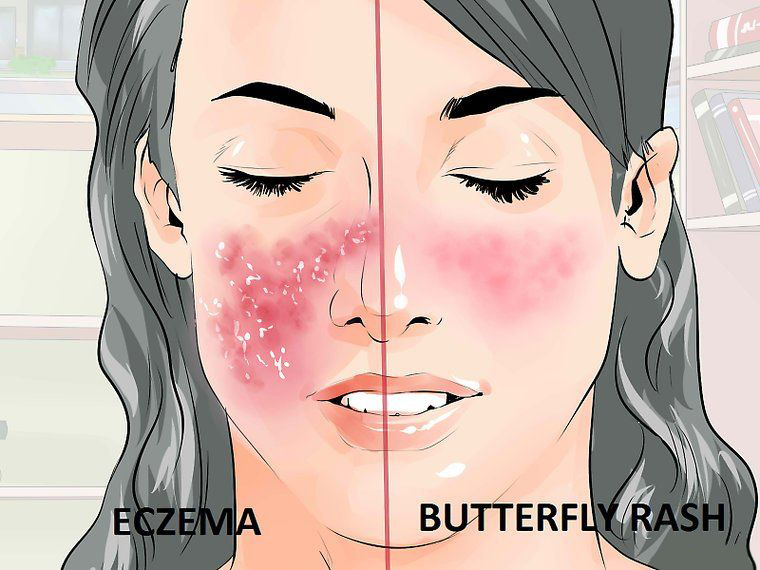
По мере накопления в крови токсинов пятна покрываются чешуйками, перерастают в гиперкератоз. При попытке убрать сухие частички возникает боль и выделяется сукровица. На лице больного волчанкой постепенно появляется крупное пятно, по форме напоминающее «бабочку».
При дискоидной волчанке пятна не заживают после применения лечебных мазей, усиливается зуд и жжение. Не занимайтесь самолечением: иногда за симптомами аутоиммунной болезни прячется трудноизлечимый плоскоклеточный рак.
Подписывайтесь на Эконет в Pinterest!
Диссеминированная кожная волчанка
При этом заболевании болезненные пятна появляются на теле хаотично, покрывают лицо, голову, грудь и спину. Они сильно зудят, причиняют дискомфорт, нарушая сон. При обострении начинают выпадать волосы, остаются неэстетичные рубцы. Диссеминированная волчанка протекает с частыми рецидивами, поэтому кожные проявления практически не исчезают.

Дерматомиозит
Тяжелое заболевание возникает при воспалении соединительной ткани. У больного ухудшается работа мышц, он теряет способность выполнять простую работу по дому, обслуживать себя. Кожные проявления – первый признак острой стадии дерматомиозита. Они связаны с истончением эпидермиса и некрозом кожи, уменьшением жирового слоя. высыпания покрывают лицо, веки и участки вокруг глаз, на шее, возле суставов. Среди симптомов:
- «Рука механика». Высыпания поражают кисти, напоминая последствия ожога. Часто принимается за экзему, поэтому требует комплексной диагностики.
- Гелиотропная сыпь. Появляется вокруг рта и глаз, имеет характерный сине-фиолетовый оттенок из-за повреждения капилляров.
Симптомы ревматической болезни развиваются в течение 6–7 месяцев, постепенно «захватывая» новые участки кожи на теле.
Подписывайтесь на наш канал Яндекс Дзен!
Склеродермия
Поражение кожи – важный для диагностики признак болезни. На теле появляются отеки, которые не вдавливаются при пальпации. При атрофии подкожной клетчатки меняется рельеф. Характерные изменения кожи начинаются с пальцев рук, переходят на предплечья и плечи. При развитии осложнений пятна и отечность возникают на ногах.
Болезнь Шегрена
Серьезное аутоиммунное заболевание поражает слюнные и слезные железы. Симптомами обострения становятся следующие признаки:
- пересыхание слизистых оболочек;
- хронический стоматит;
- кожные высыпания и сухие участки на коже тела;
- отсутствие слез.
Сыпь на коже постепенно приобретает фиолетовый или коричневый цвет, концентрируется на ягодицах, бедрах и ногах больного. Постепенно образуются язвы, которые после заживления оставляют рубцы.
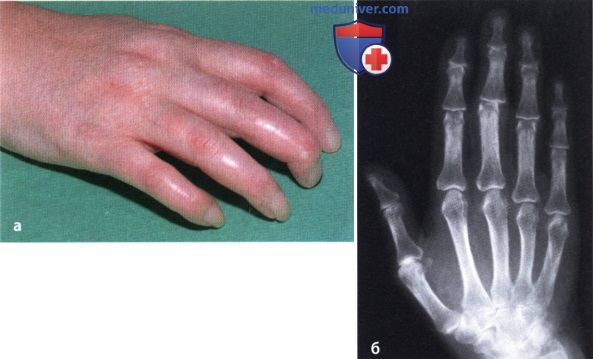
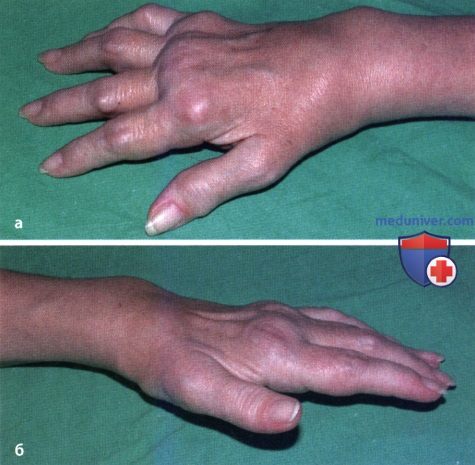
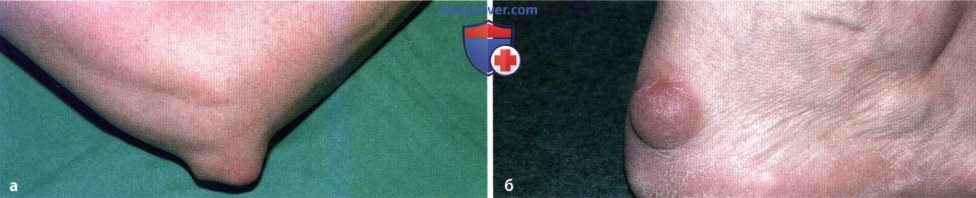
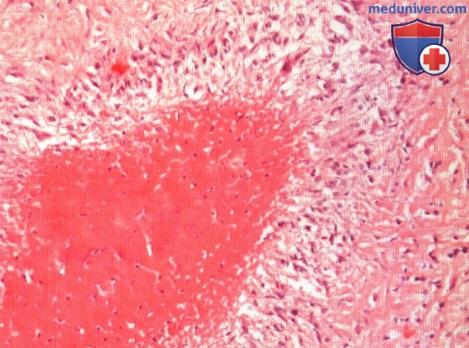
Ревматоидный артрит
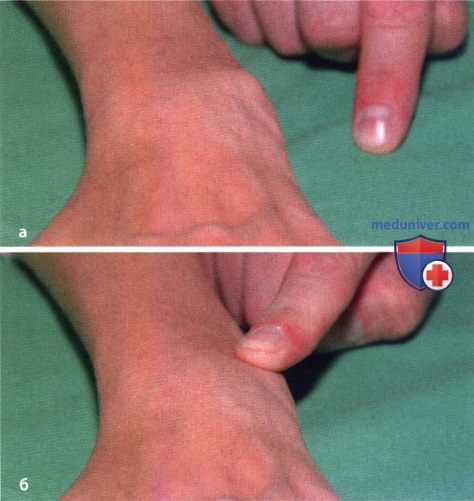
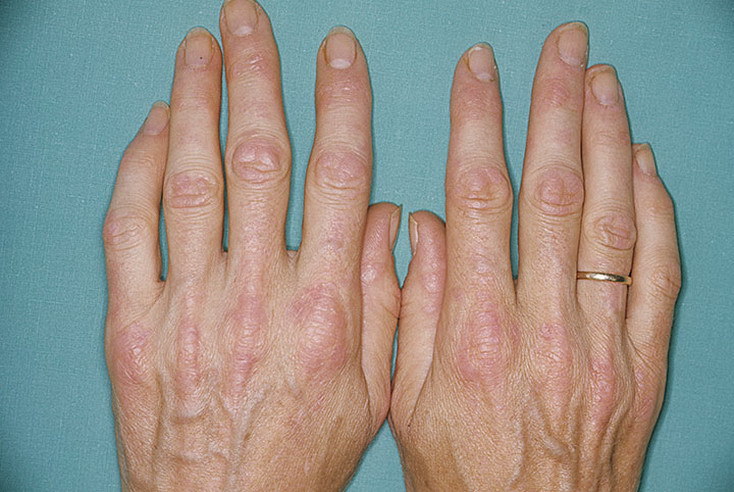
У 25% больных первым признаком болезни становятся ревматоидные узелки под кожей. Крупные шишки выступают возле воспаленных суставов, могут достигать нескольких сантиметров. Они не болят, но травмируются при случайном ударе или счесывании. Опасность составляют отложения на стенках внутренних органов, которые невозможно обнаружить без компьютерной диагностики КТ или МРТ.
Лучшие публикации в Telegram-канале Econet.ru. Подписывайтесь!
Ревматоидный васкулит
Является проявлением ревматоидного артрита. При заболевании поражаются кровеносные сосуды, капилляры перестают переносить кровь и кислород к тканям. Они воспаляются, поэтому кожа покрывается мелкими высыпаниями и подкожными точками, появляются трофические незаживающие язвы. Иногда на пальцах конечностей и кистях рук образуются отмирающие участки эпидермиса.
Кольцевидная эритема
При обострении на коже появляются круглые пятна красного цвета. Они сильно зудят, разрастаются в диаметре до 15 см. Очаги не заживают при использовании противовоспалительной мази. На них образуются мелкие папулы и везикулы. При правильной диагностике и лечении основной причины от образований не остается следа в течение недели.
При любом системном аутоиммунном заболевании в организме поднимается уровень токсинов, которые провоцируют воспаление сосудов. Это выражается в поражении кожи на теле, образовании болезненных пятен и сыпи. Проблему можно вылечить только при терапии основной болезни, поэтому не теряйте время, обращайтесь за помощью к специалистам.опубликовано econet.ru
Подписывайтесь на наш youtube канал!
P.S. И помните, всего лишь изменяя свое потребление — мы вместе изменяем мир! © econet
*Статьи Эконет.ру предназначены только для ознакомительных и образовательных целей и не заменяет профессиональные медицинские консультации, диагностику или лечение. Всегда консультируйтесь со своим врачом по любым вопросам, которые могут у вас возникнуть о состоянии здоровья.
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
,
чтобы видеть ЛУЧШИЕ материалы у себя в ленте!
Источник