Вывих малой берцовой кости коленного сустава
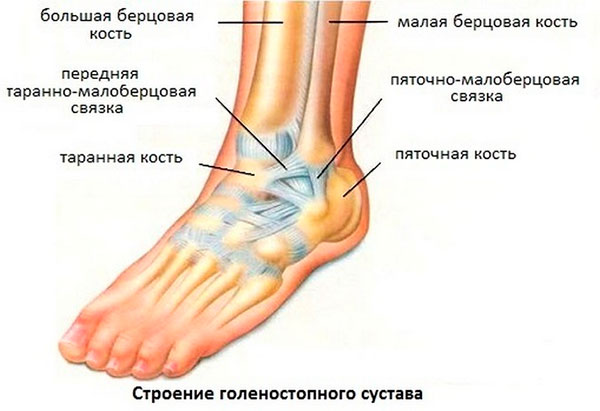
Вывих коленного сустава — это смещение суставных поверхностей костей, образующих коленный сустав, относительно друг друга. В коленном суставе может возникать два вида вывихов: смещение большеберцовой кости относительно бедренной и смещение надколенника относительно большеберцовой и бедренной костей. Патология проявляется резкой болью, отеком и деформацией зоны повреждения. Движения в суставе невозможны. Лечение — немедленное вправление с последующей иммобилизацией. При вывихах большеберцовой кости часто требуются восстановительные операции в отдаленном периоде.
Общие сведения
Вывих коленного сустава — патологическое состояние, при котором суставные поверхности костей смещаются и перестают быть конгруэнтными. Под данным термином в травматологии и ортопедии понимают два вида вывихов, значительно различающихся по тяжести: вывих большеберцовой кости и вывих надколенника. Вывихи большеберцовой кости возникают чрезвычайно редко, являются результатом значительного травматического воздействия и нередко влекут за собой тяжелые отдаленные последствия (болтающийся сустав, артроз). Вывих надколенника — достаточно распространенная травма, прогноз при этой патологии благоприятен.
Вывих коленного сустава
Причины
Вывихи коленного сустава могут быть приобретенными (травматическими) или врожденными. Причиной травматического вывиха большеберцовой кости (ББК) могут стать природные или производственные катастрофы, автодорожные аварии, падение с высоты и т. д. Нередки сочетания с другими поражениями: переломами костей скелета, ЧМТ, повреждением грудной клетки, травмой мочеполовых органов. Вид вывиха ББК определяется механизмом травмы:
- Передний вывих возникает вследствие насильственного переразгибания коленного сустава при фиксированной голени либо прямого грубого воздействия на нижнюю часть бедра спереди или на верхнюю часть голени сзади.
- Задний вывих формируется в результате форсированного давления или сильного толчка сзади на нижние отделы бедра или спереди на верхний отдел голени.
- Наружный и внутренний вывихи развиваются при интенсивном резком давлении на боковые поверхности бедра при фиксированных нижних отделах конечности или, наоборот, на боковые части голени при фиксированном бедре.
Причиной приобретенного вывиха надколенника, как правило, становится падение или боковой удар по колену, сочетания с иными травмами наблюдаются нечасто. Врожденные вывихи коленного сустава встречаются редко, обусловлены неблагоприятными воздействиями на этапе эмбриогенеза.
Патогенез
Бедренная и большеберцовая кости соединяются между собой, формируя коленный сустав, который имеет капсулу и укреплен мощными связками. Между суставными концами костей находятся эластичные прокладки — мениски. Значительное смещение суставных поверхностей костей возможно только при высокоэнергетических травмах, сопровождающихся нарушением целостности множества элементов сустава, поэтому вывихи коленного сустава сочетаются с разрывами связок, повреждениями менисков, переломами эпифизарной и метафизарной зон.
Надколенник располагается спереди, является сесамовидной костью (окостеневшей частью сухожилия), не соединяется с другими костями, сверху фиксируется сухожилиями четырехглавой мышцы бедра, снизу — собственной связкой надколенника. При вывихе надколенник может смещаться вбок (кнутри или кнаружи), разворачиваться вокруг своей оси или вклиниваться в суставную щель между большеберцовой и бедренной костями. Основные структуры колена при этом зачастую остаются неповрежденными или повреждаются незначительно.
Симптомы
Передний вывих коленного сустава
Считается наиболее распространенным вывихом ББК. Сопровождается разрывом крестообразных связок и задних отделов суставной сумки. Нередко также наблюдается разрыв боковой, срединной связок. Возможно сдавление или повреждение подколенных сосудов, малоберцового и большеберцового нервов. При повреждении сосудов голень бледная, холодная, синюшная, пульс ослаблен или не определяется. При повреждении нервов возможны расстройства чувствительности и параличи.
Пациент отмечает интенсивные боли в зоне поражения. Колено отечно, резко деформировано, при осмотре выявляются гематомы и кровоизлияния. Активные движения невозможны, при попытке пассивных движений определяется пружинящее сопротивление. Опора невозможна. При полных вывихах нога в состоянии разгибания или незначительного сгибания, обнаруживается укорочение конечности.
При неполных вывихах конечность в положении легкого сгибания, укорочение отсутствует. Выявляется значительное увеличение коленного сустава в переднезаднем направлении. По передней поверхности выдается бугристость и мыщелки большеберцовой кости, по задней выстоят мыщелки бедренной кости. Надколенник занимает косое положение и «ложится» на суставную поверхность ББК.
Задний вывих коленного сустава
Сопровождается повреждением крестообразных связок, часто также рвутся боковая и срединная связки. Возможен отрыв собственной связки надколенника в месте прикрепления (в области бугристости большеберцовой кости). Больной предъявляет жалобы на невыносимые боли. В области повреждения определяется значительный отек, синюшность, участки кровоизлияний, выраженная деформация. Движения в колене отсутствуют, опорная функция конечности утрачена.
При полном вывихе нога находится в положении разгибания, укорочена. При неполном вывихе нижняя конечность согнута, укорочение отсутствует. Впереди выстоят мыщелки бедра, сзади — суставная поверхность большеберцовой кости. Надколенник располагается косо и лежит на мыщелках бедра. Часто наблюдаются повреждения нервов и сосудов, проявляющиеся соответствующей симптоматикой.
Боковые вывихи коленного сустава
Внутренний и наружный вывихи колена встречаются редко и обычно бывают неполными. Сопровождаются разрывом боковой и срединной связки. Колено деформировано, отечно, резко болезненно. Отмечается невозможность опоры и движений. Нога в положении сгибания, стопа повернута. Надколенник смещается в сторону, противоположную вывиху, и занимает косо-поперечное положение.
Вывих надколенника
Повреждение сопровождается резкой болью. Коленный сустав отечен, слегка согнут. В передних отделах выявляется деформация. Наиболее распространенным является вариант, при котором надколенник смещается кнаружи (наружный вывих), смещение кнутри и вклинение между другими костями встречаются реже. Объем колена увеличен, как правило, определяется гемартроз. Активные движения отсутствуют, пассивные существенно ограничены. Пальпаторно — надколенник смещен, ощупывание области повреждения резко болезненно.
Врожденные вывихи коленного сустава
Данная разновидность врожденной аномалии сустава обнаруживается при рождении или в раннем возрасте. Вывих надколенника чаще встречается у мальчиков, сочетается с недоразвитием надколенника и наружного мыщелка, могут выявляться и другие аномалии развития коленного сустава. Основными проявлениями являются шаткость походки, неустойчивость и быстрая утомляемость конечности.
Врожденный вывих голени нередко возникает с двух сторон, одновременно выявляется недоразвитие коленного и голеностопного суставов. Возможна гипоплазия или аплазия большеберцовой кости. Без хирургического лечения с возрастом патология усугубляется, врожденные вывихи надколенника и большеберцовой кости становятся причиной развития тяжелых артрозов.
Осложнения
Ранние осложнения вывиха надколенника встречаются редко. В отдаленные сроки иногда наблюдается нестабильность, привычные вывихи. Смещение ББК сопровождается массивным повреждением других структур, при таких вывихах колена всегда обнаруживается разрыв связок, нередко выявляется нарушение целостности сосудов и нервных стволов. После выздоровления существует вероятность формирования нестабильности сустава, раннего развития прогрессирующего гонартроза.
Диагностика
Диагностика производится в условиях приемного покоя, характер повреждения устанавливается по результатам осмотра травматолога и данным дополнительных исследований. План обследования при вывихах коленного сустава включает:
- Внешний осмотр. Визуальное распознавание вывихов ББК не составляет труда из-за грубого нарушения контуров сустава, патогномоничного для вывихов отсутствия движений на фоне пружинящего сопротивления. Смещение надколенника также хорошо распознается при визуальном осмотре из-за деформации передней части колена.
- Рентгенография коленного сустава. Является основным инструментальным методом исследования. По данным рентгенограмм определяют тип (передний, задний, боковые) и выраженность (полный, неполный) вывиха ББК, диагностируют сопутствующие переломы. При вывихах надколенника на снимках уточняют вариант смещения (вбок, с разворотом, с вклинением).
- Другие визуализационные методики. Относятся к числу вспомогательных, применяются при необходимости уточнить характер и тяжесть повреждения мягких тканей и выбрать оптимальную тактику лечения. Для оценки состояния капсулы и связок могут быть назначены МРТ и УЗИ коленного сустава.
- Артроскопическое исследование. На этапе первичного обследования артроскопия не используется. Может назначаться после вправления при неэффективности результатов консервативного лечения и необходимости планирования оперативного вмешательства.
При подозрении на повреждение сосудов необходима консультация сосудистого хирурга, при возможном сдавлении или разрыве нервов — консультация нейрохирурга или невропатолога.
Лечение вывиха коленного сустава
Первая помощь
На этапе первой помощи ногу пострадавшего фиксируют шиной от стопы до тазобедренного сустава в том положении, в котором она находится. Попытки насильственного изменения положения конечности категорически запрещены, поскольку могут усугубить травму. Пациенту дают обезболивающий препарат, к области колена прикладывают холод для уменьшения отечности, организуют немедленную доставку в специализированное медицинское учреждение.
Лечение вывиха надколенника
Ведение больного обычно консервативное. Травматолог-ортопед осуществляет вправление надколенника под местной анестезией (у детей используется наркоз), при наличии гемартроза производит пункцию коленного сустава. Затем накладывают гипсовую лонгету и выполняют контрольную рентгенографию. Иммобилизацию продолжают 4-6 недель, больному назначают УВЧ и массаж.
В ряде случаев, особенно при раннем прекращении иммобилизации возможны рецидивы, поэтому в последние годы для улучшения отдаленных результатов активную тактику лечения все чаще используют не только при развитии привычных вывихов, но и профилактически. Хирургические методики включают:
- Артроскопическую стабилизацию. Является малоинвазивным вмешательством, производится при наружных вывихах на раннем этапе лечения для профилактики рецидивов, подвывихов и нестабильности сустава. Включает чрескостный шов медиальной связки в сочетании с латерорелизом (рассечением) латеральной связки.
- Открытую фиксацию. Выполняется при привычных вывихах коленного сустава с использованием традиционного разреза. Предусматривает фиксацию надколенника путем подшивания мышечного лоскута, участка фасции четыреглавой мышцы или капсулы сустава.
В послеоперационном периоде проводят перевязки, назначают антибиотикотерапию, осуществляют реабилитационные мероприятия.
Лечение вывиха ББК
Осуществляется в условиях травматологического отделения. Для предупреждения последствий возможного повреждения сосудов и нервов необходимо немедленное вправление. Манипуляция проводится под спинномозговой анестезией или общим наркозом. Затем выполняется пункция сустава, накладывается гипсовая повязка и проводится обязательный рентгенконтроль. Могут производиться следующие хирургические вмешательства:
- При разрыве сосудов, нервов, осложняющем вывих коленного сустава, показано оперативное лечение. Возможен шов нерва с привлечением нейрохирурга, шов или перевязка артерии при участии сосудистого хирурга.
- Из-за значительных повреждений сумочно-связочного аппарата исходом вывиха ББК нередко становится болтающееся колено, поэтому многие специалисты с самого начала выбирают активную хирургическую тактику, осуществляя не закрытое, а открытое вправление и сшивание связок.
После вправления вывиха коленного сустава больного направляют на УВЧ. Гипс сохраняют 4-6 нед., затем разрешают ходьбу. В восстановительном периоде назначают ЛФК и массаж.
Лечение врожденных вывихов
Основным методом лечения являются хирургические операции. Выбор методики и возраст проведения вмешательства определяются характером вывиха:
- Вывихи надколенника. Операции выполняют в детском или юношеском возрасте. Метод предусматривает перемещение собственной связки с ее последующей фиксацией.
- Вывихи голени. Хирургическую коррекцию рекомендуют проводить после достижения 2 лет. Объем вмешательств сильно варьируется, зависит от особенностей патологии, может включать костную пластику, пластику связок и другие манипуляции.
Прогноз
Исход определяется типом вывиха коленного сустава. После вывихов ББК рецидивы возникают редко. Может выявляться шаткость походки и ограничение объема движений. Нередко наблюдается нестабильность сустава, возможно раннее развитие деформирующего артроза. Многим пациентам для полного восстановления трудоспособности требуются реконструктивные операции на связках.
При травмах надколенника прогноз считается благоприятным, однако у некоторых больных после выздоровления формируется привычный вывих, требующий хирургического лечения. Полнота восстановления функций конечности при врожденных пороках определяется тяжестью аномалии, своевременностью и адекватностью лечения.
Профилактика
Меры по предупреждению травматических вывихов колена включают соблюдение техники безопасности на производстве, следование правилам дорожного движения, предупреждение бытовых и спортивных травм. Профилактика врожденных вывихов не разработана.
Источник
Впервые был описан Monteggia в 1803 году. Mortiz сообщал, что на известном горнолыжном курорте Sun Valley ежегодно острый передний вывих сухожилий малоберцовых мышц происходит у 4-5 отдыхающих. Острые вывихи часто не диагностируются и проходят под диагнозом растяжение связок, превращаясь в рецидивирующий вывих.

Предрасполагающие факторы
Многие ортопеды считают, что существуют предрасполагающие к подвывиху анатомические аномалии в виде уплощения малоберцовой борозды по задней поверхности наружной лодыжки и слабость (и даже отсутствие) retinaculum.
Edvards ещё в 20-х годах прошлого столетия при исследовании на трупах нашёл, что в 11% случаев имелась плоская борозда без наружного края, в 7% борозда располагалась даже на выпуклой кости, в остальных 82% борозда существовала, но её глубина не превышала 2-3 мм, в то время как ширина составляла 5-10 мм. Такое несоответствие ширины и глубины борозды способствует развитию нестабильности сухожилий.
В литературе можно встретить описания случаев полного врожденного отсутствия верхнего или нижнего retinaculum или приобретённой слабости, как, например, у жокеев из-за фиксированной пронации стопы.
Kean на основе анализа опыта хирургического лечения 73 больных показал, что крайне редко встречались изолированные разрывы самого retinaculum, чаще находили отрыв периоста или тонкого кортикального слоя кости в виде «скорлупы». В 51% случаев сухожилия лежали между периостом и костью, в 33% они были приподняты вместе с retinaculum, а в 16% они располагались в зоне отрыва кортикального фрагмента и лежали между обнажёнными губчатыми поверхностями кости. При первом варианте сухожилия после вправления оставались относительно стабильными и смещались только при натяжении. Два других отличались крайней нестабильностью.
Клиническая картина
Часто больные в момент травмы ощущают треск или щелчок позади наружной лодыжки, сопровождаемый острой, чётко локализованной болью, которая быстро проходит. Появляется отёк и кровоизлияние в области лодыжки. Иногда смещение сухожилий кпереди чётко видно при активной эверсии стопы или тыльном её сгибании.
Диагностика
Через несколько часов после травмы отёк настолько выражен, что часто не удаётся ни на глаз, ни пальпаторно определить смещение сухожилий. Активная или тем более пассивная эверсия стопы, или её тыльное сгибание ведут к резкому усилению боли с появлением страха перед наступлением вывиха. Этот провокационный тест лучше выполнять в положении на животе, с согнутым до 90° коленным суставом, при этом, по мнению Safran, лучше визуализируется нестабильное положение сухожилий.
Тем не менее, первично выставляется диагноз растяжения связок наружного отдела сустава и больной повторно обращается уже по поводу рецидивов вывиха. При этом больные жалуются на умеренные боли, треск или щелчки, усиливающиеся при ходьбе и особенно беге, часто отмечают ощущение нестабильности в голеностопном суставе, которое может быть связано с сопутствующим растяжением наружных связок.
При застарелых и рецидивирующих подвывихах можно без опасений проводить провокационные тесты с эверсией и тыльным сгибанием стопы, но необходимо не забывать, что эти тесты вызывают смещение сухожилий только в 50% случаев. При проведении тестов на нестабильность наружного отдела голеностопного и подтаранного суставов оказывается, что нестабильности нет.
Рентгенограммы голеностопного сустава могут выявить отрыв костного фрагмента от задней губы наружной лодыжки, что является патогномичным для переднего вывиха сухожилий. Такие краевые переломы встречаются от 15 до 50% вывихов.
Проведение МРТ не считается обязательным.
Лечение вывиха (подвывиха)
До сих пор обсуждается возможность консервативного лечения острых вывихов сухожилий малоберцовых мышц.
Stover и Bryan считают, что при остром вывихе можно ограничиться наложением гипсовой повязки на 5-6 недель. По мнению других специалистов, у подавляющего большинства больных при лечении острого вывиха различными способами иммобилизации (бинтование, ортез, гипсовая повязка с приподниманием наружного края обуви) происходит рецидив смещения.
Хотя консервативное лечение редко приводит к успеху, тем не менее, большинство ортопедов в остром периоде травмы прибегают к иммобилизации не менее чем на 4 недели и рекомендуют операцию только при рецидивах вывиха. По мнению McLennan, операция в остром периоде показана при наличии отрыва заднего corticalis наружной лодыжки, в основном, у спортсменов.
Выбор метода оперативного лечения острого вывиха зависит от типа повреждения и наличия (отсутствия) отрывного перелома заднего края лодыжки. Применяются подшивание retinaculum к наружной лодыжке, остеосинтез внутрикостным швом или спицами отломанного костного фрагмента. В послеоперационном периоде во всех случаях накладывается гипсовая повязка в среднем на 6 недель.
При хронических (рецидивирующих) вывихах лечение только оперативное. По данным Kean, наиболее популярными способами операции являются:
- Углубление малоберцовой борозды,
- Создание костного блока, препятствующего смещению сухожилий,
- Изменение направления сухожилий,
- Рефиксация оторванного retinaculum,
- Реконструкция верхнего retinaculum методом «подвешивания».
Но чаще используется комбинация операций в зависимости от преобладания обнаруженных во время вмешательства изменений.
Помимо классического переднего вывиха сухожилий малоберцовых мышц в литературе можно встретить описания случаев подвывиха одного из сухожилий внутри самого влагалища и подвывих внутри малоберцового желобка наружной лодыжки.
Подвывих внутри сухожильного влагалища описали McConkey и Favero у 28-летнего бегуна. Больной не отмечал эпизодов типичного переднего подвывиха сухожилий. При исследовании во время тыльного сгибания и эверсии стопы отчётливо был слышен треск и возникала боль за и ниже наружной лодыжки. Под местной анестезией была проведена операция — ревизия сухожилий. При этом оказалось, что при тыльном сгибании и эверсии сухожилие PBT с треском и щелчком смещалось под PLT. Авторы провели тонкую полоску, выкроенную из retinaculum над PBT, разделив сухожилия мягкотканной прокладкой. Наступило полное выздоровление.
Подвывих сухожилий внутри излишне широкой малоберцовой борозды наружной лодыжки у двух больных описал Harper. В одном случае был произведен тенодез PBT к PLT, а во втором — операция с изменением направления сухожилий.
Источник
