Вывихи головки малоберцовой кости
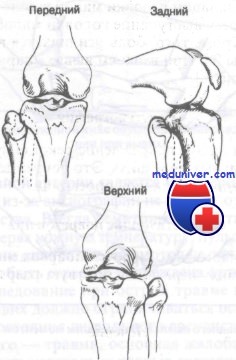
Вывих головки малоберцовой кости. Диагностика и лечение
Вывихи головки малоберцовой кости довольно редки и встречаются, как правило, у парашютистов или у лиц, пострадавших при падении со значительной высоты. Необходимо напомнить, что малоберцовый нерв проходит как раз ниже головки малоберцовой кости и охватывает ее шейку. Lyle разработал следующую классификацию:
— передний вывих — наиболее частый,
— задний вывих — иногда называемый заднемедиальным вывихом,
— верхний вывих — всегда сопровождается смещением наружной лодыжки вверх
Передний вывих обычно возникает при падении на согнутую и приведенную ногу. Вторичный механизм заключается в резко скручивающем движении. Задний вывих обычно является следствием прямого удара по согнутому коленному суставу. Кроме того, сильное скручивание также может привести к разрыву связок и вывиху.

Вывихи в проксимальном межберцовом суставе
У больного могут быть лишь минимальные клинические проявления и характерный анамнез. При обследовании отмечается локализованное усиление боли при инверсии или эверсии стопы. Боль также усиливается при пальпации головки малоберцовой кости. При переднем вывихе отмечается выступание головки малоберцовой кости при сгибании голени. Кроме того, боль усиливается при тыльном сгибании и эверсии стопы. При верхнем вывихе наружная лодыжка смещается проксимально.
При подозрении на это повреждение рекомендуется сделать серию снимков в сравнительных проекциях. Это повреждение лучше всего выявляется в переднезадней и боковой проекциях.
Задние вывихи часто осложняются повреждением малоберцового нерва. Верхнему вывиху нередко сопутствует разрыв межкостной мембраны.
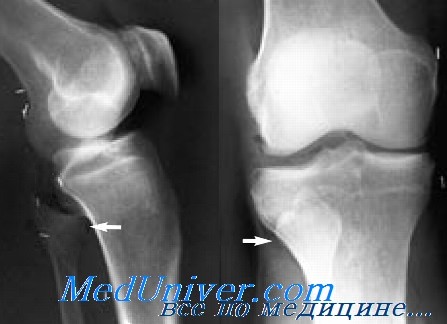
Лечение вывиха головки малоберцовой кости
Этот вид вывиха подлежит репозиции прямой манипуляцией при согнутом коленном суставе. Когда головка малоберцовой кости становится на место, нередко слышен щелчок. Задние вывихи с интерпозицией мягких тканей требуют оперативного лечения. После репозиции больной должен передвигаться на костылях с полной разгрузкой конечности в течение 2 нед. Затем ему разрешают постепенную нагрузку на конечность в течение последующих 6 нед.
Осложнения вывиха головки малоберцовой кости
В 5% вывихов в проксимальном межберцовом сочленении происходит повреждение малоберцового нерва, которое также может встречаться как осложнение в период выздоровления. Задний вывих имеет тенденцию оставаться нестабильным и переходить в рецидивирующий подвывих. После любого из этих видов вывиха может развиться дегенеративное заболевание сустава.
— Вернуться в раздел «травматология»
Оглавление темы «Травмы коленного сустава»:
- Механизмы повреждения связок коленного сустава. Патогенез травмы
- Классификация травм связок коленного сустава. Диагностика повреждений
- Лечение повреждений связок коленного сустава. Первая помощь
- Повреждение мениска коленного сустава. Диагностика и лечение
- Рассекающий остеохондрит коленного сустава — болезнь Кенига. Диагностика и лечение
- Хрящевые переломы коленного сустава и хондромаляция надколенника. Диагностика и лечение
- Хондромаляция надколенника — синдром смещения надколенника. Диагностика и лечение
- Болезни Ларсена—Юхансона и Осгуда-Шлаттера. Диагностика и лечение
- Вывих коленного сустава. Диагностика и лечение
- Вывих головки малоберцовой кости. Диагностика и лечение
Источник
содержание ..
70
71
72
73
74
75
76
77
78
79 80
..
Вывихи головки малоберцовой кости
Головка малоберцовой кости сочленяется с суставной поверхностью
наружного мыщелка большеберцовой кости и образует полуподвижный сустав.
Вывих в этом суставе встречается чрезвычайно редко. Различают передние и
задние вывихи головки малоберцовой кости. Смещение головки кзади, как и
перелом ее, может осложниться повреждением малоберцового нерва; при этом
стопа и пальцы обычно остаются в положении подошвенного свисания.
Симптомы и распознавание.
Клинически и рентгенологически определяется смещение головки
малоберцовой кости. При надавливании головка легко вправляется и вновь
смещается в том же направлении, как только прекращается давление.
Лечение.
Вправить вывих головки малоберцовой кости легко, но удержать ее в
правильном положении в гипсовой повязке трудно, поэтому вывих головки в
большинстве случаев лечат оперативно. Делают продольный разрез по
переднему краю головки малоберцовой кости. Обнаженную головку легко
вправляют. Удерживают ее при помощи швов, наложенных на остатки
связочного аппарата, прикрепляющегося к обеим берцовым костям. Головку
малоберцовой кости можно также фиксировать к наружному мыщелку
большеберцовой кости небольшим металлическим гвоздем или винтом из
нержавеющей стали. Гвоздь через l,5-2 мес удаляют из небольшого разреза.
В. К. Бабич пользуется костным гвоздем длиной 4 см.
После операции накладывают глухую гипсовую повязку от середины бедра до
кончиков пальцев. Колено фиксируют под углом 5°, а голеностопный сустав
– под углом 90°. Через 10 дней пригипсовывают стремя и разрешают ходить
с полной нагрузкой на ногу. Гипсовую повязку снимают через месяц. В
дальнейшем больной начинает упражнять коленный сустав. При повреждении
малоберцового нерва назначают электротерапию и накладывают съемную
гипсовую шину, фиксирующую стопу под прямым углом, или предлагают
пользоваться специальной ортопедической обувью. В большинстве случаев
при вывихе головки малоберцовой кости имеется только ушиб малоберцового
нерва. В результате правильного лечения проводимость нерва и функция
стопы постепенно восстанавливаются.
Рис. 179. Остеосинтез мыщелков большеберцовой кости при помощи болта с
гайкой.
а — до операции; б — после операции.
Рис. 180. Оперативное восстановление мыщелков голени со смещением книзу
по способу Ситенко.
а — наружный мыщелок смещен и вклинен внизу; перелом малоберцовой кости
под головкой; разрыв внутренней боковой связки, вальгусное положение
голени; б — вальгусное положение голени выпрямлено, остеотомом приподнят
весь наружный мыщелок голени; в — в образовавшийся дефект под наружным
мыщелком голени пересажена клиновидной формы кость, которая удерживает
мыщелок в правильном положении.
Трудоспособность при вывихах головки малоберцовой кости, не осложненных
травмой малоберцового нерва, восстанавливается через 5-6 нед.
Переломы диафиза костей голени
Эти переломы встречаются часто. Поперечные переломы возникают при
воздействии прямой травмы, например при ударе по голени тяжелым
предметом или при падении и ушибе о край тротуара и т. п. Однако строго
поперечные переломы встречаются реже, чем переломы оскольчатые и
двойные; обычно они наблюдаются при переезде ноги пострадавшего колесом
автомашины и др. Иногда наблюдаются переломы от сгибания, когда на
вогнутой стороне выламывается треугольный осколок. Наиболее часто
встречаются винтообразные переломы, возникающие при воздействии
непрямого насилия (например, у лыжников при резком повороте тела и
падении при одновременно фиксированной стопе). Большеберцовая кость в
этих случаях ломается в наиболее слабом и истонченном месте, т. е. на
границе нижней и средней третей. Малоберцовая кость ломается выше, чаще
в верхней трети, реже — на одном уровне с большеберцовой костью и еще
реже — ниже этого уровня. При винтообразных переломах линия перелома
занимает значительную часть длиннике большеберцовой кости (4-8 см и
более) и обычно проходит сверху сзади книзу и кпереди. Нижний конец
верхнего отломка часто очень заострен и, так как он смещен кпереди,
легко может проколоть кожу изнутри или вызвать пролежень и превратить
закрытый перелом в открытый.
У взрослых чаще наблюдаются переломы обеих костей голени, реже —
переломы только большеберцовой кости и еще реже – переломы диафиза одной
малоберцовой кости. В преобладающем большинстве случаев переломов костей
голени, даже одной большеберцовой кости, отмечается смещение отломков.
Обычно центральный отломок, смещающийся по длине, располагается кнутри и
кпереди, а периферический смещается кзади и ротируется кнаружи. Переломы
диафиза костей голени могут быть на различных уровнях: в верхней,
средней и нижней третях. Чаще наблюдаются переломы в нижней и средней
третях голени.
Надлодыжечные переломы иногда выделяют в особую группу, так как
вследствие близости голеностопного сустава трещины при этих переломах
могут проникать в сустав.
У детей, помимо обычных переломов, часто встречаются поднадкостничные
винтообразные переломы и надломы большеберцовой кости. В старшем
возрасте наблюдаются разной степени эпифизеолизы в дистальном отделе
большеберцовой кости, нередко с отрывом отломка треугольной формы от
заднего края метафиза. Одновременно при эпифизеолизах со смещением
ломается малоберцовая кость над наружной лодыжкой. Смещение при
эпифизеолизах происходит вперед и кнаружи.
Поперечные переломы срастаются медленнее, чем другие переломы на том же
уровне. Переломы в нижней трети срастаются особенно долго, так как здесь
большёберцовая кость на передней и внутренней поверхностях покрыта
сухожилиями, а не мышцами и кровоснабжение надкостницы и кости на этом
уровне хуже, чем в вышележащих отделах. Повреждение кровеносных сосудов,
проникающих в кость, может служить причиной замедленного сращения.
В ряде случаев малоберцовая кость, обычно срастающаяся быстрее, чем
большеберцовая, при сохранении своей нормальной длины может служить
распоркой и препятствовать сближению и сращению отломков большеберцовой
кости.
Различают переломы диафиза одной большеберцовой или малоберцовой кости и
переломы обеих костей голени без смещения и со смещением отломков.
Симптомы и распознавание.
Диагноз перелома обеих костей голени со смещением отломков не труден.
Больной старается не двигать ногой. Часто имеются большая припухлость и
гематома голени. 2. При быстро нарастающей гематоме и значительном отеке
под эпидермисом образуются пузыри, содержащие кровянисто-серозную
жидкость. Голень в области перелома деформирована, ось ее искривлена,
обрадуется угол, открытый кпереди и кнаружи. Периферический отломок под
тяжестью стопы обычно повернут кнаружи. Укорочение в большинстве случаев
небольшое — в пределах 1-3 см. Измерять голень лучше всего от суставной
щели коленного сустава иди нижнего полюса надколенника до верхушки
внутренней лодыжки. При ощупывании переднего края большеберцовой кости
эта линия прерывается и ниже
отклоняется кнаружи и кзади. На уровне перерыва резкая болезненность при
надавливании. Выпирающий кпереди конец верхнего отломка часто хорошо
контурируется и прощупывается под кожей. Кожа над ним нередко бледна
вследствие сдавления кожных сосудов. Острый конец центрального отломка
может легко проколоть кожу или вызвать некроз ее в этой области. На
месте перелома определяются ненормальная подвижность и костная
крепитация, которую специально вызывать не следует.
Необходимо помнить, что при переломах диафиза костей голени уровень
перелома малоберцовой кости нередко выше уровня перелома большеберцовой.
Это нужно учесть при клиническом исследовании и рентгенографии, иначе
можно ошибочно диагностировать перелом только одной большеберцовой
кости.
Распознавание переломов костей голени без смещения затруднено, так как
при этом не все симптомы налицо, а некоторые выражены нерезко. При
целости малоберцовой кости нередко отмечаются небольшие смещения
отломков большеберцовой кости, которые, однако, не дают заметной
деформации. Больные могут поднимать ногу, но нагрузка на нее невозможна.
Надавливание в области перелома вызывает резкую боль; при поколачивании
по пятке боль также локализуется в области перелома диафиза
большеберцовой кости.
Изолированный перелом малоберцовой кости, особенно в верхнем и среднем
отделах, из-за большого массива мышц в этой области нередко не
распознается. Больные могут не только двигать ногой, но и наступать на
нее, хотя и испытывают боль. Ощупывание малоберцовой кости вызывает
острую боль на месте перелома. При болезненности в области головки этой
кости следует обратить внимание на движения пальцев и стопы, так как
нередко повреждается малоберцовый нерв.
Распознавание надлодыжечных переломов может представить некоторое
затруднение. Эти переломы следует дифференцировать от переломов лодыжек
и вывихов голеностопного сустава.
Переломы голени, особенно при расширении вен, сопровождаются большой
гематомой. В этих случаях реальна угроза тромбофлебита, чаще у лиц,
которые перенесли его в прошлом. Наблюдаются и случаи тромбоэмболии. У
одной нашей больной с переломом костей голени, когда она уже начала
ходить через 4 нед после травмы, произошла тромбоэмболия легочной
артерии. Поврежденная голень находилась в гипсовой повязке. На вскрытии
оказалось, что источником эмболии был тромб из вен поврежденной голени.
Необходимо помнить о возможности такого осложнения. В случаях, когда
исследования крови указывают на возможность тромбообразования, назначают
антикоагулянты при постоянном лабораторном контроле за кровью. Следует
учесть, что резкое снижение свертывания крови может привести к
кровотечениям; кроме того, антикоагулянты тормозят процесс сращения
перелома.
Решающее значение для диагноза имеют рентгенограммы, снятые в двух
проекциях. Они уточняют вид и уровень перелома, а также характер
смещения, что чрезвычайно важно для выбора метода лечения.
Лечение переломов диафиза костей голени
Особое внимание следует обращать на устранение смещения отломков и
восстановление правильной оси голени. У молодых людей, особенно женщин,
необходимо учитывать также некоторые косметические моменты. Если при
сращении перелома изменяется форма голени, например несколько
искривляется ось или образуется чрезмерно большая мозоль, или голень
истончается, это, несмотря на восстановление функции и отсутствие
укорочения, может принести немало огорчений пострадавшим.
содержание ..
70
71
72
73
74
75
76
77
78
79 80
..
Источник
Впервые был описан Monteggia в 1803 году. Mortiz сообщал, что на известном горнолыжном курорте Sun Valley ежегодно острый передний вывих сухожилий малоберцовых мышц происходит у 4-5 отдыхающих. Острые вывихи часто не диагностируются и проходят под диагнозом растяжение связок, превращаясь в рецидивирующий вывих.
Предрасполагающие факторы
Многие ортопеды считают, что существуют предрасполагающие к подвывиху анатомические аномалии в виде уплощения малоберцовой борозды по задней поверхности наружной лодыжки и слабость (и даже отсутствие) retinaculum.
Edvards ещё в 20-х годах прошлого столетия при исследовании на трупах нашёл, что в 11% случаев имелась плоская борозда без наружного края, в 7% борозда располагалась даже на выпуклой кости, в остальных 82% борозда существовала, но её глубина не превышала 2-3 мм, в то время как ширина составляла 5-10 мм. Такое несоответствие ширины и глубины борозды способствует развитию нестабильности сухожилий.
В литературе можно встретить описания случаев полного врожденного отсутствия верхнего или нижнего retinaculum или приобретённой слабости, как, например, у жокеев из-за фиксированной пронации стопы.
Kean на основе анализа опыта хирургического лечения 73 больных показал, что крайне редко встречались изолированные разрывы самого retinaculum, чаще находили отрыв периоста или тонкого кортикального слоя кости в виде «скорлупы». В 51% случаев сухожилия лежали между периостом и костью, в 33% они были приподняты вместе с retinaculum, а в 16% они располагались в зоне отрыва кортикального фрагмента и лежали между обнажёнными губчатыми поверхностями кости. При первом варианте сухожилия после вправления оставались относительно стабильными и смещались только при натяжении. Два других отличались крайней нестабильностью.
Клиническая картина
Часто больные в момент травмы ощущают треск или щелчок позади наружной лодыжки, сопровождаемый острой, чётко локализованной болью, которая быстро проходит. Появляется отёк и кровоизлияние в области лодыжки. Иногда смещение сухожилий кпереди чётко видно при активной эверсии стопы или тыльном её сгибании.
Диагностика
Через несколько часов после травмы отёк настолько выражен, что часто не удаётся ни на глаз, ни пальпаторно определить смещение сухожилий. Активная или тем более пассивная эверсия стопы, или её тыльное сгибание ведут к резкому усилению боли с появлением страха перед наступлением вывиха. Этот провокационный тест лучше выполнять в положении на животе, с согнутым до 90° коленным суставом, при этом, по мнению Safran, лучше визуализируется нестабильное положение сухожилий.
Тем не менее, первично выставляется диагноз растяжения связок наружного отдела сустава и больной повторно обращается уже по поводу рецидивов вывиха. При этом больные жалуются на умеренные боли, треск или щелчки, усиливающиеся при ходьбе и особенно беге, часто отмечают ощущение нестабильности в голеностопном суставе, которое может быть связано с сопутствующим растяжением наружных связок.
При застарелых и рецидивирующих подвывихах можно без опасений проводить провокационные тесты с эверсией и тыльным сгибанием стопы, но необходимо не забывать, что эти тесты вызывают смещение сухожилий только в 50% случаев. При проведении тестов на нестабильность наружного отдела голеностопного и подтаранного суставов оказывается, что нестабильности нет.
Рентгенограммы голеностопного сустава могут выявить отрыв костного фрагмента от задней губы наружной лодыжки, что является патогномичным для переднего вывиха сухожилий. Такие краевые переломы встречаются от 15 до 50% вывихов.
Проведение МРТ не считается обязательным.
Лечение вывиха (подвывиха)
До сих пор обсуждается возможность консервативного лечения острых вывихов сухожилий малоберцовых мышц.
Stover и Bryan считают, что при остром вывихе можно ограничиться наложением гипсовой повязки на 5-6 недель. По мнению других специалистов, у подавляющего большинства больных при лечении острого вывиха различными способами иммобилизации (бинтование, ортез, гипсовая повязка с приподниманием наружного края обуви) происходит рецидив смещения.
Хотя консервативное лечение редко приводит к успеху, тем не менее, большинство ортопедов в остром периоде травмы прибегают к иммобилизации не менее чем на 4 недели и рекомендуют операцию только при рецидивах вывиха. По мнению McLennan, операция в остром периоде показана при наличии отрыва заднего corticalis наружной лодыжки, в основном, у спортсменов.
Выбор метода оперативного лечения острого вывиха зависит от типа повреждения и наличия (отсутствия) отрывного перелома заднего края лодыжки. Применяются подшивание retinaculum к наружной лодыжке, остеосинтез внутрикостным швом или спицами отломанного костного фрагмента. В послеоперационном периоде во всех случаях накладывается гипсовая повязка в среднем на 6 недель.
При хронических (рецидивирующих) вывихах лечение только оперативное. По данным Kean, наиболее популярными способами операции являются:
- Углубление малоберцовой борозды,
- Создание костного блока, препятствующего смещению сухожилий,
- Изменение направления сухожилий,
- Рефиксация оторванного retinaculum,
- Реконструкция верхнего retinaculum методом «подвешивания».
Но чаще используется комбинация операций в зависимости от преобладания обнаруженных во время вмешательства изменений.
Помимо классического переднего вывиха сухожилий малоберцовых мышц в литературе можно встретить описания случаев подвывиха одного из сухожилий внутри самого влагалища и подвывих внутри малоберцового желобка наружной лодыжки.
Подвывих внутри сухожильного влагалища описали McConkey и Favero у 28-летнего бегуна. Больной не отмечал эпизодов типичного переднего подвывиха сухожилий. При исследовании во время тыльного сгибания и эверсии стопы отчётливо был слышен треск и возникала боль за и ниже наружной лодыжки. Под местной анестезией была проведена операция – ревизия сухожилий. При этом оказалось, что при тыльном сгибании и эверсии сухожилие PBT с треском и щелчком смещалось под PLT. Авторы провели тонкую полоску, выкроенную из retinaculum над PBT, разделив сухожилия мягкотканной прокладкой. Наступило полное выздоровление.
Подвывих сухожилий внутри излишне широкой малоберцовой борозды наружной лодыжки у двух больных описал Harper. В одном случае был произведен тенодез PBT к PLT, а во втором – операция с изменением направления сухожилий.
Источник
