Заболеваемость подагрой составляет 2

Врач-ревматолог 1 категории. Кандидат медицинских наук.
Шишкина
Ирина Александровна
Стаж 8 лет
Врач-ревматолог 1 категории. Кандидат медицинских наук. Награждена Почетной грамотой администрации г. Кирова за высокий профессионализм и многолетний труд по оказанию помощи населению, 2018 г. Победитель регионального этапа Всероссийского конкурса врачей в номинации «Лучший терапевт», 2018 г.
Записаться на прием
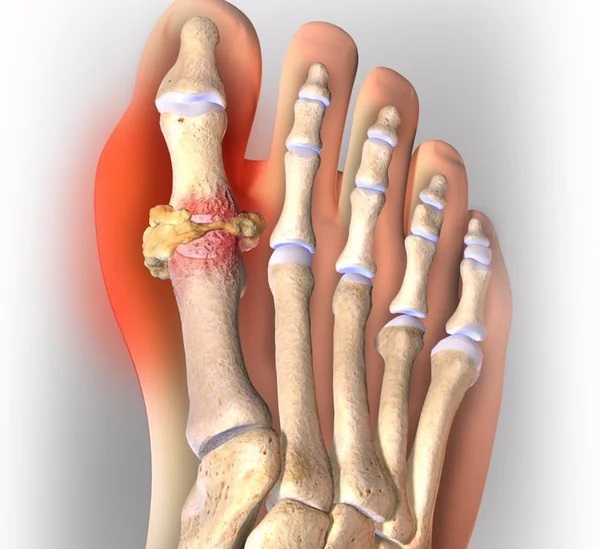
Подагра или подагрический артрит – это ревматическое заболевание системного характера, причиной которого является повышенное содержание мочевой кислоты в крови (больше 6,8 мг/дл). Состояние артрита развивается из-за кристаллизации моноурата натрия в синовиальной жидкости с последующим фагоцитозом и образованием инфламмасом. Именно последние являются главным механизмом системного воспаления. Подагра, что это за болезнь и как с ней бороться – нужно знать, особенно если на ноге стала беспокоить косточка. Она появляется в области сустава большого пальца. Среди ревматических патологий подагра занимает второе место после остеопороза. Заболевание возникает чаще у мужчин, чем у женщин. Официальная статистика свидетельствует, что 0,3% населения в РФ живут с диагнозом подагра.
Вся важная информация о подагре
Заболевание подагра характеризуется наличием аутовоспалительных особенностей и регулярными острыми приступами. Чаще всего патология развивается в суставах стоп и в области большого пальца, но подагра на руках, в локтях, коленях также может дать о себе знать.
У мужчин заболевание диагностируется после 40 лет, а у женщин – после менопаузы. Приступ подагры сложно спрогнозировать. Он наступает внезапно. Какой именно фактор влияет на кристаллизацию моноурата натрия с последующим образованием тофусных очагов – неизвестно. Нарушение концентрации мочевой кислоты в крови может быть генетически обусловленным или приобретенным.
Какие причины развития патологического состояния суставов
Причины подагры кроются в нарушении пуринового обмена. И большую роль в этом играет питание человека. В списке причин находятся:
- чрезмерное употребление пива и алкоголя;
- прием ряда лекарств (аспирин, тиазидовые диуретики, циклоспорин);
- употребление продуктов с повышенным содержанием пуриновых оснований;
- регулярное переедание;
- хирургические вмешательства и трансплантация органов;
- отравление свинцом;
- диабет, псориаз, гипертония, почечная недостаточность, ишемическая болезнь сердца.
Симптомы при подагрическом артрите
Симптому подагрыпроявляются внезапно. Приступы появляются преимущественно в ночное время. Спровоцировать может стресс, эмоциональное перенапряжение, переутомление, незначительная травма или избыточное употребление белковой пищи. Диета при подагре имеет большое значение. С ее помощью можно корректировать состояние и течение болезни.

Признаки подагры:
- сильный болевой синдром;
- наростание боли в течение 8-12 часов;
- покраснение и отечность в области пораженного сустава;
- гипертермия кожи и повышение температуры тела;
- ограниченная подвижность суставов;
- могут быть тофусы с извержением содержимого.
Классификация и виды подагры
Поклассификации подагра подразделяется две категории. Первичная и вторичная форма обусловлены разными факторами. Клиническая картина имеет отличия. Острая или первичная подагра симптомы проявляет внезапно. Общее самочувствие ухудшается, может быть лейкоцитоз и тахикардия. Приступ подагры может затягиваться до 3 недель. Без терапии и при наличии воспалительного процесса больше 3 месяцев заболевание переходит в хроническую стадию. В системе классификации различают следующие виды подагры:
- идиопатическая;
- тофусная;
- свинцовая;
- молибденовая;
- известковая;
- ревматоидная;
- неуточненной этиологии.
Гендерные различия течения заболевания
Соотношение случаев патологии между мужчинами и женщинами составляет в среднем 7:1. Признаки подагры у женщин проявляются меньше по причине низкого содержания мочевой кислоты в крови и более высокого показателя эстрогена в крови. После менопаузы показатель приближается к уровню мужчин.
Если раньше средний возраст для патологии составлял 40 лет, то сейчас начинается от 30. С каждым годом количество пациентов с подагрическим артритом увеличивается. Исследования в этой области показали один из факторов, почему у женщин стала чаще диагностироваться подагра. Причина кроется в приеме диуретиков. В 1/3 случаев это необоснованное решение. Для подагры признаки и лечение у женщин имеют свои особенности в зависимости от возраста. Например, может повыситься риск развития заболевания при ранней менопаузе.
Какие группы людей подвержены ревматической патологии
Подагра, что это за болезнь – основной вопрос, когда начинает ухудшаться самочувствие на фоне характерных симптомов. В группе риска находятся люди, которые:
- имеют генетическую предрасположенность;
- часто употребляют алкоголь;
- в анамнезе имеют частые инфекционные болезни;
- впадают в крайности питания (голодание и переедание);
- часто посещают сауны и бани.
В чем опасность подагры
Симптомы подагры у женщин и мужчин нельзя игнорировать и терпеть в надежде, что боль утихнет сама. Без должного внимания к купированию приступов большая вероятность разрушения пораженных суставов. Особенно, когда кристаллизация становится ощутимее, боль интенсивнее и патология переходит в хроническую стадию. Диагностика подагры позволяет установить стадию болезни и принять меры. В противном случае возможно развитие осложнений в виде распространения подагрического артрита на другие суставы и мочекаменной болезни.
Подагрический артрит: диагностика и терапия
Проявление признаков подагры и лечение заболевания зависит от интенсивности развития патологии. Диагностические мероприятия начинаются со сбора анамнеза. Врач устанавливает наличие хронических заболеваний, генетической предрасположенности, провоцирующих факторов, образ жизни и привычки питания. Признаки и лечение подагры у мужчини женщин схожи. Лабораторные и инструментальные исследования состоят из:
- анализов крови (общий и биохимический);
- общего анализа мочи;
- исследования синовиальной жидкости;
- исследования уровня мочевой кислоты;
- определения уровня уратов в сыворотке;
- бактериологии синовиальной жидкости;
- пункции сустава (по назначению врача);
- МРТ или УЗИ суставов и почек.
Назначение лечения

Для заболевания подагра лечение назначается в зависимости от полученных результатов анализов. Терапия назначается врачом-ревматологом. Полностью вылечить подагру нельзя. С помощью поддерживающей терапии и соблюдения медицинских рекомендаций, контроля питания можно купировать болезненные приступы, их интенсивность и регулярность возникновения. Для подагры клинические рекомендации заключаются в применении фармакологических и немедикаментозных методик. Главная задача – стабилизация показателей уровня мочевой кислоты в крови и уменьшение количества кристаллических отложений. Условно можно разделить лечение подагры на три этапа:
- купирование острого приступа и уменьшение болевого синдрома;
- предупреждение развития заболевания;
- профилактика патологии.
Лекарство от подагры прописывает ревматолог в зависимости от тяжести приступа, количества пораженных суставов, наличия почечной недостаточности. В медикаментозной терапии в разной комбинации и концентрации применяют: колхицин, преднизолон, НПВП, ГКС внутрисуставно, ингибиторы ксантиноксидазы и др. Лечение подагры на ногах у мужчини женщин во многом зависит и от соблюдения специальной диеты.
Лечение подагры в домашних условиях предполагает выполнение медицинских рекомендаций: прием лекарств по назначенной схеме и соблюдение диеты на постоянной основе.
Специфика составления рациона
Особый контроль требует питание при подагре с целью понижения до допустимого уровня мочевой кислоты в крови. Ревматолог проводит детальную консультацию каждому пациенту, ведь от самоконтроля зависит результат терапии. Рекомендуется придерживаться диетического питания – стол №6 и №8.
Запрещенные продукты при подагре:
- жирные разновидности рыбы, мяса, субпродукты;
- алкоголь в любом виде и количестве;
- консервы, сало, мясные бульоны;
- бобовые (фасоль, соя и горох) и грибы;
- шоколад, какао, крепкий чай, кофе;
- щавель, шпинат, баклажаны, редис, салат;
- копчености и колбасные изделия;
- малина и кондитерские изделия с жирными кремами.
Вопрос-ответ
Можно ли вылечить подагру навсегда?
Полностью вылечиться от заболевания нельзя. Но и отчаиваться не стоит. Доказано, что для подагры медикаментозное лечение и диета являются основными составляющими хорошего самочувствия, несмотря на диагноз. Избавиться от патологии невозможно, но предотвратить негативное влияние на суставы и их разрушение можно.
Как лечить подагру в период обострения?
Симптомы подагры на ногах у мужчин и женщин, на руках, локтях и в области других суставов (полиартрит) нивелируются с помощью медикаментозной терапии. Необходимо пить не меньше 2 литров жидкости (щелочные минеральные воды, морсы, овощные соки) в день и придерживаться малокалорийной и низкоуглеводной диеты с включением полиненасыщенных жирных кислот. Профилактика подагры имеет определяющее значение, позволяя сократить частоту возникновения острых приступов и их интенсивность.
Что можно есть при подагре?
Меню при подагре разрабатывается с учетом исключения запрещенных продуктов. Диета №6 позволяет снизить уровень мочевой кислоты в крови, нормализовать обмен пуринов и сдвинуть реакцию мочи в щелочную сторону. Для улучшения самочувствия рекомендуется также №7 и №8. В питание могут входить: мясо, рыба и птица только нежирных сортов, пшеничный и ржаной хлеб 1-го и 2-го сорта, молоко, творог, кефир низкой жирности, салаты из свежих и квашеных овощей, омлеты, вегетарианские первые блюда.
Источник
Подагра — метаболическое заболевание с нарушением пуринового обмена и накоплением мочевой кислоты в организме, протекающее с повторными приступами острого артрита, кристаллиндуцированными синовитами, отложением уратов в тканях.
Эпидемиология: распространенность подагры — 0.1%; мужчины болеют в 20 раз чаще, чем женщины, соотношение мужчин и женщин составляет 2-7:1.; чаще развивается в течение пятого десятилетия жизни, пик заболеваемости — 40-50 лет у мужчин, 60 лет и старше у женщин.
Классификация: первичная подагра (самостоятельное заболевание); вторичная подагра (вследствие других болезней: хроническая почечная недостаточность, псориаз, миелолейкозы, гемоглобинопатии, врожденные пороки сердца с эритроцитозом, диабетический кетоацидоз, пернициозная анемия, саркоидоз, гиперпаратиреоз, гипотиреоз, акромегалия, как осложнение лекарственной терапии при применении таких препаратов как рибоксин, салуретики, цитостатики и др.; вследствие выраженного мышечного напряжения, голодания). В зависимости от степени урикозурии различают три типа подагры: при метаболическом типе (у 60% больных) имеются высокая уратурия (более 3.6 ммоль/сут) и нормальный клиренс мочевой кислоты; при почечном типе (у 10% больных) отмечаются низкая уратурия (менее 1.8 ммоль/сут) и сниженный клиренс мочевой кислоты (3-3.5 мл/мин); при смешанном типе (у 30% больных) отмечается нормальная или сниженная уратурия и нормальный клиренс мочевой кислоты (у здоровых клиренс мочевой кислоты составляет 6-7 мл/мин, суточная уратурия — 1.8-3.6 ммоль (300-600 мг)). Различают острую форму подагры (протекает практически бессимптомно, проявляется она только в моменты приступов; если говорить точнее, то единственным симптомом острого вида подагры является острый подагрический приступ) и хроническую форму подагры (развивается она только после прохождения периода острого вида подагры, причем, затрагивает те же суставы; подагра считается хронической, когда имеется хотя бы один из следующих признаков: хронический артрит, скопления кристаллов солей мочевой кислоты в различных тканях, поражение почек). В развитии подагры различают три периода: преморбидный период (имеется только гиперурикемия, протекающая бессимптомно), интермиттирующий период (имеет место чередование острых приступов артрита с бессимптомными межприступными промежутками) и хроническую подагру (характерны тофусы, хронический подагрический артрит, из внесуставных проявлений подагры наиболее часто встречается поражение почек).
Этиология. При первичной подагре нередко обнаруживаются генетически обусловленные дефекты в энзимах, участвующих в метаболизме пуринов; с генетическим дефектом связана и гипофункция ферментных систем почек, регулирующих экскрецию мочевой кислоты (приблизительно у 20% страдающих подагрой заболевание носит семейный характер, то есть имеет генетическую предрасположенность). Развитию подагры способствуют: диетические погрешности: избыточное питание, однообразная мясная пища, употребление алкогольных напитков; малоподвижный образ жизни. Причиной вторичной подагры являются (наиболее часто) болезни почек с почечной недостаточностью, болезни крови (полицитемия, лейкозы), сопровождающиеся распадом клеток и гиперурикемией.
Патогенез. В основе развития болезни лежит нарушение метаболизма мочевой кислоты. Выделяют три фазы патогенеза: (1) гиперурикемия и накопление уратов в организме; (2) отложение уратов в тканях; (3) острое подагрическое воспаление. Гиперурикемия и накопление уратов в организме развиваются вследствие повышенного их биосинтеза и снижения экскреции с мочой. При гиперурикемии секреция мочевой кислоты в дистальных канальцах нефрона возрастает, но почка не в состоянии удалить из организма весь избыток мочевой кислоты. Гиперурикемия и снижение экскреции уратов с мочой ведут к отложению уратов в тканях. Острое подагрическое воспаление развивается вследствие отложения в суставной полости уратовых микрокристаллов, способных активизировать фактор Хагемана, компоненты комплемента, кинины, что приводит к увеличению сосудистой проницаемости, притоку нейтрофилов. Фагоцитоз кристаллов сопровождается высвобождением лизосомальных ферментов и цитокинов (ИЛ-1,6,8; ФНО-альфа), в результате чего развивается воспаление. Кристаллы уратов откладываются также в интерстиции почек и канальцах, что приводит к развитию подагрической нефропатии — второго важнейшего клинического признака подагры.
Клиническая картина. (1)Типичный острый приступ (классический) возникает чаще всего среди полного здоровья, внезапно, нередко среди ночи. У части больных возможны продромальные явления в виде слабости, повышенной утомляемости, субфебрилитета, головных болей, артралгии. Провоцируют приступ погрешности в диете и употребление алкоголя, травма, переохлаждение. Приступ начинается внезапно, чаще ночью, появляются резчайшие боли в I плюснефаланговом суставе, сустав быстро припухает, кожа над ним краснеет, затем становится синевато-багровой, горячей, температура тела повышается до 38-39°, кожа над суставом блестит, напряжена, функция сустава нарушена, больной обездвижен. Первые приступы подагры, как правило, длятся 3-10 дней, затем боли исчезают, кожа становится нормальной, отек исчезает, функция сустава восстанавливается полностью. Следующий приступ наступает через какое-то время (иногда через месяцы, даже годы), но с течением времени светлые промежутки укорачиваются. (2) Подострая форма может протекать в виде моноартрита типичной локализации в суставах большого пальца, но с незначительной болью и умеренными экссудативными явлениями. Возможен подострый моно-, олигоартрит крупных и средних суставов у молодых людей. (3)Ревматоидноподобный вариант характеризуется первичным поражением мелких суставов кистей, лучезапястных суставов или моно-, олигоаргритом при затяжном течении приступа. (4) Псевдофлегмонозная форма проявляется моноартритом любой локализации с резко выраженными воспалительными явлениями в области сустава и окружающих тканей с высокой температурой тела, ознобом, лейкоцитозом, увеличением СОЭ. (5) Подагра, протекающая по типу инфекционно-аллергического полиартрита может дебютировать как мигрирующий полиартрит с быстрым обратным развитием воспалительных явлений, что напоминает инфекционно-аллергический полиартрит. (6) Малосимптомная форма. Отмечается лишь небольшая боль, изредка с легкой гиперемией кожи в области пораженного сустава. (7) Периартритическая форма с локализацией процесса в сухожилиях и бурсах (чаше всего в пяточном сухожилии с его уплотнением и утолщением) при интактных суставах. Со временем у больных развивается хронический подагрический полиартрит, при котором чаще поражаются суставы ног, появляются дефигурация сустава, ограничение подвижности, затем деформируются суставы за счет узелковых отложений, костных разрастаний, появляются подвывихи пальцев, контрактуры, грубый хруст в суставах (коленных, голеностопных), больные утрачивают трудоспособность, передвигаются с трудом. Постепенно появляются тугоподвижность и деформация суставов, развиваются атрофии мышц, контрактуры, но анкилозы формируются крайне редко. На фоне хронического подагрического артрита продолжают возникать острые приступы подагры. Тофусы (специфичный признак подагры, подагрические узелки, содержащие ураты, окруженные соединительной тканью) образуются при высокой гиперурикемии и длительности заболевания свыше 5-6 лет. Локализуются чаще всего на ушных раковинах, локтях, в бурсах локтевых суставов, стопах, на пальцах кистей, разгибательной поверхности предплечий, бедер, голеней, на лбу, в области хрящевой перегородки носа. Узелки желтоватого цвета, их содержимое при приступах может разжижаться и выделяться через свищи, но инфицируются они редко, отделяемое белого цвета. Почечнокаменная болезнь возникает у 40% больных (проявляется почечной коликой обычно на фоне суставной подагрической атаки, может осложняться пиелонефритом), подагрическая нефропатия — подагрический интерстициальный нефрит (изостенурия, микрогематурия, протеинурия, цилиндрурия, артериальная гипертензия, в дальнейшем хроническая почечная недостаточность) — у 30% больных. Поражение сердца у больных подагрой, особенно у пожилых пациентов, страдающих ожирением, чаще всего является следствием атеросклероза коронарных артерий.
Диагностика. Диагностические критерии (АРА): (1) наличие характерных кристаллических уратов в суставной жидкости и/или (2) наличие тофусов (доказанных), содержащих кристаллические ураты, подтвержденные химически или поляризационной микроскопией, и/или (3) наличие 6 из 12 ниже представленных признаков: 1- более чем одна острая атака артрита в анамнезе; 2- максимум воспаления сустава уже в первые сутки; 3- моноартикулярный характер артрита; 4- гиперемия кожи над пораженным суставом; 5- припухание или боль, локализованные в I плюсне-фаланговом суставе; 6- одностороннее поражение суставов свода стопы; 7- узелковые образования, напоминающие тофусы; 8- гиперурикемия; 9- одностороннее поражение I плюснефалангового сустава; 10- асимметричное припухание пораженного сустава; 11- обнаружение на рентгенограммах субкортикальных кист без эрозий; 12- отсутствие флоры в суставной жидкости. Комбинация из 6 и более признаков подтверждает диагноз. Наиболее достоверны такие признаки, как острый или, реже, подострый артрит, обнаружение кристаллических уратов в синовиальной жидкости и наличие доказанных тофусов. Лабораторные данные: (1)общий анализ крови: вне приступа без особых изменений, во время приступа — нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ; биохимический анализ крови: в периоде обострения повышение содержания серомукоида, фибрина, гаптоглобина, сиаловых кислот, альфа 2 и у-глобулинов, мочевой кислоты (нормальное содержание мочевой кислоты в крови — 0.12-0.24 ммоль/л).
Дифференциальный диагноз. Необходимо дифференцировать заболевание от псевдоподагры, реактивного артрита, ревматоидного артрита, острой ревматической лихорадки, обострения остеоартроза.
Лечение. Задачей лечения болезни является: (1)купирование острого приступа артрита, (2) выведение избытка уратов и предупреждение накопления их в тканях, (3) также предотвращение повторных атак заболевания. Острый подагрический артрит хорошо поддается лечению НПВС. При противопоказаниях к назначению НПВС возможно кратковременное применение кортикостероидов. Полезным дополнением НПВС может быть колхицин в дозе 0,5 мг 2 раза в день. При этом колхицин является эффективным средством профилактики обострений подагрического артрита. Колхицин особенно эффективен при внутривенном введении, однако его не следует вводить при нарушении функции почек или внепеченочной билиарной обструкции. Внутривенно вводят 2-3 мг колхицина. Лечение артериальной гипертонии в таких случаях нецелесообразно проводить с применением мочегонных. Для снижения количества уратов в организме назначают урикозурическе средства: пробенецида (сначала по 250 мг дважды в день в течение 1-2 нед., а затем 500 мг также дважды в день в течение 2 недель, далее суточная доза увеличивается на 500 мг каждые 2 нед. до максимума — 2 г), сульфинпиразона (начальная доза 50 мг дважды в день 3-4 дня с постепенным увеличением суточной дозы до 800 мг в сутки) или бензпромарона. Для уменьшения образования мочевой кислоты в организме показано применение ингибитора ксантиноксидазы аллопуринола. Аллопуринол азначается на длительное время для поддерживающего лечения и особенно полезен в случае регулярного избыточного выделения уратов из организма, поскольку уменьшает их образование. Однократная суточная доза препарата составляет чаще 300 мг, но может быть увеличена до 800 мг.
Диета при подагре. Диета при подагре крайне важна. Лечение без соблюдения диеты зачастую бессмысленно. Поэтому диетические рекомендации направлены на (1) выведение из организма избытка небелковых азотистых компонентов; (2) ограничение поступления пуринов извне. Способствует выведению из организма излишков пуринов огуречный сок (до 1 стакана в день), щелочные минеральные воды (мало минерализованные), а также содержащие органические вещества («Ессентуки №17», «Нарзан», «Боржоми»). Принимать необходимо не менее 1 стакана 3 раза в день за час до еды, в течение всего периода обострения. Требуется ограничение следующих продуктов: кофе, чая, какао, шоколада, мяса, рыбы, особенно субпродуктов (печени, почек, мозгов), икры, рыбных консервов (шпрот, сардин), грибов, бобовых, цветной капусты, свеклы и зелени (салата, петрушки, шпината, щавеля). При обострении заболевания ограничивают или даже вовсе исключают мясо, рыбу, а через день устраивают разгрузочные дни (молочные, овощные, фруктовые, соковые) и минеральные воды. Вне обострения разрешается мясо и рыба ( не чаще 3-х раз в неделю), но только отварные (в бульон уходит более половины пуриновых веществ). Можно использовать некрепкий костный (говяжий) бульон. Из отварного мяса (рыбы) хорошо сделать котлеты, тефтели, суфле, можно готовить блюда и на пару, а также запекать. Овощи, картофель отваривают или готовят на пару. Хороши кисели, компоты (ежедневно до 500 г). Широко используют молоко (его обязательно давали больным подагрой еще в средние века), различные продукты из него, в том числе кисломолочные (кефир, ацидофилин, ряженка, простокваша). Мало пуринов в хлебе, яйцах, фруктах, овощах, большинстве ягод. Все вышеперечисленные рекомендации могут подвергаться коррекции и уточнению. Потому, что подагра подагре рознь (подагра бывает и вторичной, т.е. вследствие других заболеваний).
Прогноз. Прогноз в целом благоприятный. В 20-50% случаев развивается уролитиаз. У 18-25% больных причиной смерти является почечная недостаточность. Гиперурикемия является фактором риска развития сердечно-сосудистых заболеваний (ИБС, артериальная гипертония, сердечная недостаточность).
Источник
