Желчный пузырь и артрит
Почему в период стрессов и вирусов надо беречь желчный пузырь.
Застой в желчном — боль в сердце и суставах. К сожалению, на этом неприятная картина не заканчивается. Ведь желчный пузырь называют «главным министром» среди органов брюшной полости. Поэтому сразу страдают печень, поджелудочная железа, желудок. А значит нарушаются процессы пищеварения, усвоения жизненно необходимых веществ, процессы детоксикации организма. Происходит сбой в эндокринной системе (в печени не вырабатываются важные гормоны), возникает риск развития диабета (поджелудочная железа не справляется с выделением инсулина). И это еще не все.
Кишечник также попадает в патологическую цепь. Спазмы в тонком кишечнике вызывают венозный и лимфатический застой. Это влияет на тонус сосудов (повышение и снижение артериального давления, головокружение, головная боль), вызывает сбой сердечного ритма (тахикардия, брадикардия), а нарушения в сигмовидной кишке часто становятся причиной воспалительных процессов и разрушения суставов (тазобедренного, коленного, голеностопного). Конечно же, нарушаются обмен веществ, работа иммунной системы (в кишечнике содержится 70% иммунных клеток).
Успокаивающие и противовоспалительные эликсиры для «главного министра»
Какой напрашивается вывод? Чтобы быть здоровым, необходимо заботиться о своем желчном пузыре.
Во-первых, в период повышенных или даже хронических стрессов употребляйте успокаивающие фитонастои. В частности, с этой целью можно посоветовать такой сбор:
- взять в равных пропорциях траву пустырника, шишки хмеля, корень валерианы, мяту (женщинам можно в этот состав добавить еще и душицу),
- 1 ст. л. сбора залить 1 стаканом кипятка, настоять 20-30 мин, пить 2-3 раза в день.
 Очень хорошо смесью этих растений наполнить наволочку или специальный мешочек из натуральной ткани: сшить себе маленькую подушечку или валик под шею и спать на них ночью.
Очень хорошо смесью этих растений наполнить наволочку или специальный мешочек из натуральной ткани: сшить себе маленькую подушечку или валик под шею и спать на них ночью.
Таким образом вы будете проводить профилактику спазмирования желчного пузыря (и других органов), а значит содействовать восстановлению его функций.
Устранению застойных явлений, воспалительных процессов в желчном пузыре и растворению и выведению камней способствует такой фиторецепт:
- 3 ст. л. семян моркови залить 3 стаканами кипятка, настаивать 6 часов (сосуд укутать, чтобы сохранялась высокая температура),
- пить в теплом (почти горячем) виде 3 раза в день перед едой по 1 стакану.
Курс — 1 месяц.
Эффект значительно усилится, если одновременно проводить сокотерапию:
три раза в день перед едой принимать по 1 ст. л. свежевыжатого сока:
- в первый месяц — из черной редьки,
- во второй — из моркови,
- в третий — из свеклы.
Для нормализации работы желчного пузыря эффективно луковое вино.
- К 300 г измельченного в кашицу лука добавить 0,7 л красного сухого или полусухого вина (магазинного или домашнего) и 100 г меда, все тщательно перемешать, поместить в стеклянную емкость, настаивать в темном месте 20 дней, ежедневно встряхивая.
- Процедить, принимать по 3 ст. л. 3 раза в день перед едой.
Это средство также обладает свойствами растворять образования в желчном пузыре, снимать воспалительные процессы.
«Универсальное лекарство» от всех болезней
Одним из самых универсальных и действенных средств в восстановлении работы желчного пузыря и всех внутренних органов является старославянский массаж живота.
Старославянский массаж базируется на обминании руками внутренних органов через стенку живота. В частности, одной рукой мы нажимаем на внутренний орган (желчный пузырь, печень, желудок, поджелудочную железу, кишечник), а другой рукой давим на него, усиливая воздействие.
С помощью такой простой манипуляции происходит усиление крово- и лимфотока в органах, устраняются застойные явления, воспалительные процессы, улучшается обмен веществ (органы получают необходимые им витамины и микроэлементы, избавляются от шлаков и токсинов).
Этот метод помогает не только предотвратить возникновение болезней, но и избавиться от них, часто даже в случаях запущенных и хронических патологий.
Пожалуй, не существует заболеваний внутренних органов, которые бы не поддавались этому методу. У больных нормализуются процессы пищеварения, исчезают камни в желчном пузыре, проходят патологии печени, поджелудочной железы, нормализуются артериальное давление, уровень сахара в крови, сердечный ритм и другие важные показатели состояния организма.
Это проверено тысячелетиями на тысячах людей. Я это могу подтвердить, приведя, как пример, истории сотен моих пациентов, которым я применял старославянский массаж живота.
Сам себе доктор
Прекрасно и чрезвычайно важно то, что каждый человек может сам обучиться основам старославянского массажа. Я рассказываю об этом каждому своему пациенту.
И те из них, кто каждое утро делает себе массаж внутренних органов в течение 15-30 минут (при необходимости можно и дольше), перестают зависеть от врачей, от медикаментов (часто оказывающих вредное побочное действие на организм), избавляются от болей, чувства хронической усталости.
У них происходит омоложение всего организма, улучшение всех физиологических процессов в нем, меняется внешность (становится меньше морщин, улучшается цвет лица, появляется блеск в глазах).
Процессы оздоровления не ограничиваются органами брюшной полости. Ведь старославянский массаж охватывает также почки, мочевой пузырь, женские и мужские половые органы, а затем нормализуются процесс мочеиспускания, функции простаты (у мужчин), яичников, придатков, матки (у женщин), даже уменьшаются в размерах и исчезают совсем новообразования (аденома, фибромиома, кисты), в чем имели возможность неоднократно убедиться мои пациенты.
Более того, с помощью старославянского массажа улучшается состояние опорно-двигательного аппарата (позвоночника, суставов). Ведь от позвоночника к внутренним органам отходит множество кровеносных сосудов и нервных волокон. И нарушения в работе внутренних систем приводят к мышечным спазмам в области спины, воспалению нервных корешков, что вызывает смещения в межпозвоночных дисках, а также различные деструктивные процессы в суставах.
Поэтому я бы советовал каждому человеку овладеть основами самомассажа внутренних органов. Он может стать «скорой помощью» при многих проблемах со здоровьем, «эликсиром» бодрости, а также мощным омолаживающим средством.опубликовано econet.ru.
Владимир Гуртовой
Если у вас возникли вопросы по этой теме, задайте их специалистам и читателям нашего проекта здесь.
P.S. И помните, всего лишь изменяя свое потребление — мы вместе изменяем мир! © econet
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
,
чтобы видеть ЛУЧШИЕ материалы у себя в ленте!
Источник
Болезни желчного пузыря долгое время протекают бессимптомно. Но однажды человека может настигнуть желчная колика — приступ боли в правой верхней части живота, чуть ниже рёбер.
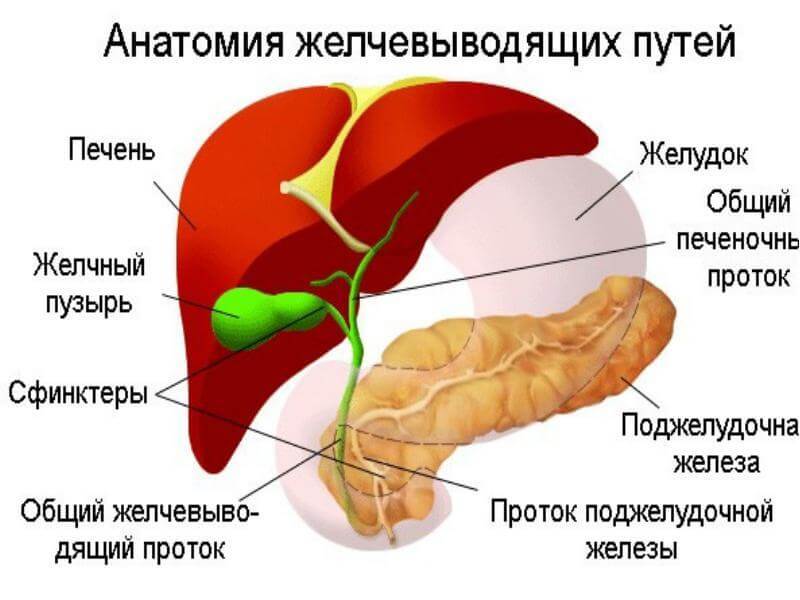
Желчный относится к органам, без которых человек может жить (в отличие от печени, без неё существование невозможно). И всё-таки в организме ничего лишнего нет: каждый «винтик» на своём месте и выполняет свою важную функцию. Желчный пузырь отвечает за хранение и подачу желчи, необходимой для пищеварения. Далее мы расскажем о пяти самых распространённых заболеваниях желчного и дадим ориентиры — как понять, что орган в опасности и его срочно нужно спасать.
Самые частые болезни желчного пузыря
Желчнокаменная болезнь (ЖКБ)
Распространённость ЖКБ достаточно высокая по всему миру: в России, Европе и Северной Америке около 10-15% населения имеет камни в желчном пузыре (и зачастую об этом не догадывается, потому что болезнь протекает без симптомов). Раньше это была возрастная патология: в основном её обнаруживали у людей в возрасте 40-69 лет (у женщин в 2-3 раза чаще, чем у мужчин). Но последние десятилетия медики отмечают рост частоты ЖКБ у детей, подростков и молодёжи. Наиболее вероятная причина — эпидемия ожирения, вызванная переходом на так называемый западный стиль жизни: высококалорийное питание, вредные жиры, отсутствие физической нагрузки.
Основные факторы риска развития камней в желчном пузыре:
- ожирение, высокий уровень триглицеридов в крови: у 20% пациентов с метаболическим синдромом есть желчнокаменная болезнь
- сахарный диабет: повышает риск ЖКБ в три раза
- цирроз печени: повышает риск образования камней в 10 раз
- беременность (особенно – повторная): увеличивает вероятность желчнокаменной болезни в 10-11 раз. Но нужно отметить, что камни часто спонтанно растворяются после родов
- быстрое похудение: повышает риск ЖКБ более чем на 30%
- приём лекарств, способных привести к кристаллизации желчи (соматостатина, фибратов, цефтриаксона)
- заместительная гормональная терапия в постменопаузе: повышает риск почти в 4 раза
- отягощённая наследственность по ЖКБ: риск возрастает в 4-5 раз
- продолжительное парентеральное питание (внутривенное введение)⠀
Холецистит — воспаление желчного пузыря
Холецистит, как правило, «ходит за руку» с желчнокаменной болезнью. Воспаление становится или причиной ЖКБ, или её следствием. Поэтому распространённость холецистита тоже очень высокая. К примеру, хронический холецистит встречается у 6–7 человек из тысячи, преимущественно у женщин 40–70 лет.
К другим причинам холецистита относят:
- Нарушение моторной функции желчевыводящих путей. Дискинезия желчевыводящих путей приводит к застою желчи, образованию в пузыре конкрементов и возникновению воспаления
- Другие заболевания гепатобилиарной системы (печени, поджелудочной железы). Из-за них может возникать деформация пузыря, сдавление протоков и застой желчи.
- Врождённые аномалии желчного пузыря и желчевыводящих путей
Холангит — воспаление желчных протоков
Холангит — это тоже воспалительный процесс, но он возникает во внутри- или внепеченочных желчных протоках. Заболевание опять-таки чаще встречается у женщин, чем у мужчин. Основная группа риска — старше 50-60 лет. Холангит, как правило, обнаруживают вместе с гастродуоденитом, холециститом, гепатитом, желчнокаменной болезнью или панкреатитом.
Основная причина воспалительного процесса в желчных путях — попадание инфекции (чаще — кишечной палочки, протея, стафилококков, энтерококков, неклостридиальной анаэробной инфекции, реже — микобактерий туберкулеза, брюшнотифозной палочки, бледной спирохеты). Другие причины холангита:
- Вирусный гепатит: воспаляются мелкие внутрипеченочные желчные протоки
- Паразитарные инвазии: описторхоз, аскаридоз, лямблиоз, стронгилоидоз, клонорхоз, фасциолез.
Полипы желчного пузыря
Полип желчного пузыря — это аномальное разрастание тканей жёлчного пузыря, иногда опухоль внутренней или внешней поверхности. В большинстве случаев существуют бессимптомно, поэтому их, как правило, обнаруживают случайно: при УЗИ во время диспансеризации или обследовании брюшной полости в связи с другими жалобами пациента. Полипы чаще всего обнаруживают у женщин (80% случаев) старше 35 лет.
Современные хирурги предпочитают делать холецистэктомию (операцию по удалению желчного пузыря) при обнаружении полипов, потому что они повышают риск развития онкологии. Несмотря на то, что рак желчного пузыря встречается редко, он всё же имеет место и обычно протекает агрессивно.
Об обязательных показаниях к удалению полипов желчного пузыря мы отдельно писали здесь.
Желчнокаменный панкреатит (билиарный панкреатит)
Билиарный панкреатит — это воспалительное заболевание поджелудочной железы, но оно тесно связано с другими болезнями гепатобилиарной системы. Как правило, возникает в результате поражения печени и желчевыводящих путей. При желчнокаменной болезни хронический панкреатит выявляют примерно в 70% случаев (в последнее время статистика растёт).
Билиарный панкреатит также возникает при следующих болезнях:
- аномалии строения желчных и панкреатических протоков
- дискинезия желчного пузыря и/или желчевыводящих путей
- хронический холецистит
- цирроз печени
- патология фатерова соска (воспаление, спазм, стриктура, закупорка камнем).
Как понять, что желчный пузырь в опасности
Как мы уже отмечали, болезни желчного пузыря долгое время протекают бессимптомно. Но однажды человека может настигнуть желчная колика — приступ боли в правой верхней части живота, чуть ниже рёбер. Обычно колика возникает после большого количества жирной пищи и сопровождается тошнотой, рвотой и/или болью в правом плече или в спине. Это определённо сигнал, что пора записаться на приём к гастроэнтерологу и сделать УЗИ.
Желчная колика также может быть нестерпимой: в этом случае нужно без раздумий вызывать скорую помощь.
Что категорически нельзя делать
«Чистка» желчного пузыря при желчнокаменной болезни может спровоцировать движение камней и закупорку протоков, вызвать понос, усилить тошноту или рвоту. Запомните: от камней в желчном пузыре невозможно избавиться, если в течение нескольких дней пить оливковое масло, отвары из трав или голодать. После такого «очищения» в каловых массах действительно могут появиться подозрительные комки, но это не камни, а сгустки из того самого масла или сока.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Источник
С патологией желчевыводящих путей современной медицине приходится сталкиваться довольно часто. И число таких заболеваний продолжает расти. Сегодня мы поговорим о холецистите: что это за заболевание, каковы его симптомы, причины появления, как его выявляют и лечат.
На наши вопросы отвечает врач-гастроэнтеролог «Клиника Эксперт» Пермь Николай Борисович Патрушев.
— Николай Борисович, есть данные, что сегодня холециститом страдает 10-20 % взрослого населения, и отмечается тенденция к дальнейшему росту этой патологии. Расскажите, пожалуйста, что она собой представляет?
— Если одной фразой, то холецистит – это воспаление желчного пузыря. Патология желчевыводящих путей остается актуальной проблемой для сегодняшней медицины. Да, тенденция к росту заболеваемости есть. Более того: по прогнозам учёных число заболеваний пищеварительной системы (куда относится и патология желчевыводящих путей) в ближайшие 15-20 лет вырастет в мире на 30-50 %.
— Какие виды холецистита известны современной медицине?
— Их два: острый и хронический холецистит. Первый развивается быстро, на фоне полного благополучия. Появляется болевой синдром в животе, боль локализуется в правом подреберье. Может появиться тошнота, рвота, может повыситься температура. Как правило, острый холецистит наиболее часто является проявлением желчнокаменной болезни. Такие больные госпитализируются по линии скорой помощи в хирургический стационар.
Подробнее о желчнокаменной болезни читайте здесь: Удалить или оставить? Что делать, если обнаружены камни в желчном пузыре?
Хронический холецистит изначально развивается как самостоятельный процесс, исподволь, незаметно. Зачастую диагноз «холецистит» пациенту ставят при обследовании по поводу совершенно других заболеваний.
Надо учитывать и то, что болезням желчного пузыря и желчевыводящих путей свойственно разнообразие клинических проявлений, длительность течения, затяжные обострения – это обуславливает частую обращаемость за медицинской помощью, делает эти недуги социальной проблемой.
— Каковы причины холецистита? Из-за чего он возникает?
— В развитии этой патологии участвуют различные факторы. На первое место я бы поставил нарушение сократительной функции желчного пузыря. Это приводит к застою желчи, замедлению её эвакуации из желчного пузыря. Чаще всего на сократительную функцию желчного пузыря влияют психоэмоциональные перегрузки, невротические реакции и длительные стрессовые ситуации, гиподинамия.
Имеет значение и инфекционный фактор. Инфекционные агенты проникают в желчный пузырь из хронических очагов воспаления в организме – например, при болезнях ЛОР-органов, желудка, двенадцатиперстной кишки, из других отделов кишечной трубки.
Вносят свою лепту в развитие холецистита и глистные инвазии – скажем, описторхоз. К воспалению желчного пузыря может приводить и перенесённый гепатит А (болезнь Боткина).
Также это заболевание могут спровоцировать забросы сока поджелудочной железы в полость желчного пузыря – возникает так называемый химический ожог слизистой желчного пузыря, что может привести к его воспалению.
Читайте материалы по теме:
Как уберечься от болезни Боткина?
Существует ли прививка от стресса?
Детство – для движения! К чему приводит гиподинамия?
— Расскажите, пожалуйста, о признаках холецистита. Как он проявляется?
— Холецистит может протекать с разной степенью тяжести. От этого, а также от стадии заболевания, будут зависеть симптомы. В первую очередь, патология проявляется болевым синдромом. Возникают эти боли за счёт спазма желчного пузыря или за счёт его растяжения.
Боль появляется в правом подреберье, как правило, через 40 минут – 1,5 часа после погрешности в диете (например, при употреблении острой, жирной пищи, жареных блюд, переедании). Боль ощущается примерно полчаса и при лёгкой форме проходит самостоятельно. При тяжёлых формах боли носят более интенсивный и длительный характер.
Ещё боль может провоцироваться длительным пребыванием человека в положении сидя – за рулём автомобиля, за компьютером. Из правого подреберья такие боли могут отдавать вверх – в правое плечо, шею, правую лопатку.
Кроме болевого синдрома, пациента могут беспокоить так называемые диспепсические расстройства: отрыжка, тошнота, металлический привкус во рту, иногда рвота (если она возникает неоднократно, в ней может появиться желчь). Могут наблюдаться вздутие живота, чередование запоров и поносов.
Также холецистит может сопровождаться раздражительностью, бессонницей, снижением работоспособности.
Чем тяжелее форма холецистита, тем ярче и длительнее будут выражены перечисленные симптомы.
— А бывает бессимптомный холецистит? То есть человека ничего не беспокоит, и болезнь выявляется только при проведении каких-либо диагностических исследований – например, в рамках профилактического обследования
— Да, такое бывает. В 50 % случаев холецистит протекает скрыто, бессимптомно. На признаки патологии желчного пузыря до клинических проявлений заболевания могут указывать только данные ультразвукового исследования. Поэтому это исследование надо обязательно включать в программу обследования заболеваний пищеварительной системы.
Кроме того, существуют атипичные клинические формы, которые могут вводить врача в заблуждение, симулируя различные заболевания других органов и систем, например, сердечно-сосудистой, эндокринной и других (так называемые «маски»). А когда начинаем разбираться, выясняется, что речь идёт о патологии именно желчного пузыря. Наиболее известна и изучена так называемая кардиальная маска холецистита (или холецисто-кардиальный синдром): каждый третий-второй больной холециститом может жаловаться на проблемы с сердцем. Это учащённое сердцебиение, одышка, боли в области сердца. Электрокардиограмма у таких больных без каких-либо отклонений.
Холецистит также может протекать под маской патологии щитовидной железы – здесь жалобы пациента будут как при тиреотоксикозе (раздражительность, чрезмерная потливость, то же учащённое сердцебиение, дрожание пальцев рук, повышение температуры тела до значений 37-37,5 градуса). При этом щитовидная железа может оказаться несколько увеличенной, и здесь надо разбираться, вызваны ли симптомы именно её патологией, или проблема всё же в желчном пузыре.
Ещё у холецистита может быть аллергическая маска, и ряд других. Чтобы разобраться в этом, врач должен обладать немалым практическим опытом, правильно выстроить диагностический поиск.
— Давайте поговорим о диагностике холецистита. Что в неё входит? Как доктор может обнаружить эту патологию?
— Сегодня самый доступный и распространённый метод диагностики холецистита – это УЗИ брюшной полости. Ультразвуковая диагностика позволяет оценить состояние стенок желчного пузыря: если они утолщены более чем на 4 мм, это уже явный признак холецистита, если меньше – возможно, патология только в начале развития. Врач оценивает также сократительную способность желчного пузыря.
УЗИ поможет выявить и камни в желчном пузыре. Если они обнаружены и также имеется холецистит, то говорят о каменном (калькулёзном) холецистите.
Записаться на УЗИ органов брюшной полости можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
Есть и другие методы исследования. Например, зондирование двенадцатиперстной кишки (дуоденальное зондирование). Оно позволяет оценить биохимический состав желчи, посеять её на наличие инфекции и выявить микробы, которые вызывают воспаление в желчном пузыре.
— Чем могут помочь врачи пациенту с этим недугом? Как лечат холецистит?
— Помочь мы можем только после того, когда в ходе полноценного обследования максимально полно выясним все причины, которые привели к появлению у пациента холецистита. Программа лечения строится следующим образом. На первом месте – лечебное питание. Прежде всего, это дробный приём пищи, пять-шесть раз в день. Желчный пузырь «любит», чтобы пищу мы принимали в одни и те же часы: этим мы его тренируем и предупреждаем застой желчи в нём. Важно, чтобы пища была не в горячем или холодном виде, а в тёплом.
Подбор лекарственных препаратов осуществляется с учётом функции желчного пузыря, в частности, его сократительной способности. Если функция повышена, если присутствуют резкие спастические боли, рекомендуются препараты спазмолитического действия. Когда при нормальной сократительной функции органа мы находим признаки вязкой, застойной желчи, используются средства с желчегонным действием.
Если исследования показывают плохую сократимость пузыря, тогда в программу лечения включаются препараты, стимулирующие его функцию, помогающие ему работать правильно.
В определённых случаях используются противопаразитарные, антибактериальные, противовоспалительные средства. Всё это решает доктор, в зависимости от результатов исследования.
Не будем забывать и о других методах лечения холецистита – о том же санаторно-курортном. Хроническим больным надо хотя бы года три-четыре подряд ездить на курорты – как раньше говорили, «на воды». Это очень полезно. Но ехать туда надо со всеми медицинскими документами, тогда пациенту там правильно подберут диету, режим приемы воды (её тип, количество и температурный режим).
— Что можно есть при холецистите, а что нельзя?
— Белков, жиров и углеводов должно быть ровно столько, сколько необходимо для нормального функционирования организма. В рацион следует включать нежирные сорта мяса (говядина, крольчатина), рыбу (лучше отварную или приготовленную на пару), обезжиренный творог, пшеничные отруби. Среди круп предпочтение отдаётся овсяной и гречневой.
Не будем забывать о свежих овощах и фруктах (лучше пусть это будут дыня, тыква, арбуз, морковь, яблоки).
Исключаются жирные, жареные блюда, копчёности, маринады, соленья, спиртные напитки, включая пиво. В этот же список включаем газированные напитки, острые приправы и яичные желтки (последние – на период обострения).
Не помешают разгрузочные дни (1-3 в неделю): это могут быть рисово-компотные, творожные, арбузные дни. Кроме того, рекомендуется обильное питьё.
— Как предотвратить развитие холецистита? Расскажите, пожалуйста, о профилактике
— Наверное, многое понятно уже из вышесказанного. Основная профилактика мало отличается от профилактики многих других заболеваний. Это здоровый образ жизни, рациональное питание – едим часто, не на бегу, пищу пережёвываем тщательно, не спеша.
Согласитесь, казалось бы, простые, прописные истины. Но, поверьте, прежде всего именно они важны в плане профилактики холецистита.
Беседовал Игорь Чичинов
Если вам нужна консультация врача-гастроэнтеролога, записаться на приём можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
Редакция рекомендует:
Дискинезия желчевыводящих путей: что скрывается за этим диагнозом?
Отчего люди желтеют?
МРТ печени: за и против
Для справки:
Патрушев Николай Борисович
Врач-гастроэнтеролог, кандидат медицинских наук
Выпускник Пермского государственного института 1988 г.
Первичная специализация по гастроэнтерологии – 1995 г.
С 2005 по 2014 гг. работал в Центральном научно-исследовательском институте гастроэнтерологии (г. Москва). Сначала – врач отделения хронических заболеваний печени, затем заведующий консультативно-диагностическим отделением института.
С 2020 г. – врач-гастроэнтеролог в «Клиника Эксперт» Пермь.
Принимает по адресу: г. Пермь, ул. Монастырская, 42а.
Источник
